 La sofferenza fisica e mentale è frequente nei malati terminali. I pazienti comunemente temono che la loro sofferenza sarà prolungata e che nessuno la controllerà. Il sollievo dal disagio permette al paziente di vivere il più pienamente possibile e di mettere a fuoco gli aspetti unici presentati dall’avvento della morte. Il controllo dei sintomi è migliore se basato sull’eziologia. Per esempio, il vomito dovuto all’ipercalcemia viene trattato differentemente da quello dovuto all’aumento della pressione endocranica. Tuttavia, diagnosticare la causa di un sintomo dipende dal peso e dall’utilità di un test. Talvolta è preferibile un trattamento non specifico o un tentativo di più trattamenti in sequenza. Poiché un sintomo può avere molte cause e può rispondere differentemente alla terapia nel momento in cui le condizioni del paziente si deteriorano, i trattamenti devono essere strettamente monitorati e ripetutamente rivalutati. Deve essere evitato il sovradosaggio o il sottodosaggio dei farmaci, soprattutto quando le disposizioni farmacologiche cambiano a causa della malattia.
La sofferenza fisica e mentale è frequente nei malati terminali. I pazienti comunemente temono che la loro sofferenza sarà prolungata e che nessuno la controllerà. Il sollievo dal disagio permette al paziente di vivere il più pienamente possibile e di mettere a fuoco gli aspetti unici presentati dall’avvento della morte. Il controllo dei sintomi è migliore se basato sull’eziologia. Per esempio, il vomito dovuto all’ipercalcemia viene trattato differentemente da quello dovuto all’aumento della pressione endocranica. Tuttavia, diagnosticare la causa di un sintomo dipende dal peso e dall’utilità di un test. Talvolta è preferibile un trattamento non specifico o un tentativo di più trattamenti in sequenza. Poiché un sintomo può avere molte cause e può rispondere differentemente alla terapia nel momento in cui le condizioni del paziente si deteriorano, i trattamenti devono essere strettamente monitorati e ripetutamente rivalutati. Deve essere evitato il sovradosaggio o il sottodosaggio dei farmaci, soprattutto quando le disposizioni farmacologiche cambiano a causa della malattia.
Quando la sopravvivenza attesa è breve, la gravità dei sintomi detta frequentemente il trattamento iniziale. Talvolta, il timore che un sintomo peggiori può essere più disabilitante del sintomo stesso e la rassicurazione sulla disponibilità del trattamento efficace può rappresentare tutto ciò di cui il paziente ha bisogno. Altre volte, un sintomo è così grave e le alternative diagnostiche sono così aspecifiche, che è indicata l’immediata soppressione del sintomo. Per il paziente moribondo, le misure di conforto, compresi brevi tentativi empirici di trattamento, sono spesso migliori di un programma diagnostico esauriente.
DOLORE
Un dolore grave colpisce circa la metà dei pazienti con cancro in fase terminale, la metà dei quali non raggiunge mai un sollievo adeguato. Un dolore grave è anche comune nei pazienti che muoiono per scompenso a carico di un sistema e per demenza. Solitamente il dolore persiste non perché non può essere ben controllato, ma perché i pazienti, le famiglie e i medici hanno idee sbagliate sul dolore e sui farmaci, soprattutto sugli oppiacei, che possono controllarlo. I pazienti avvertono il dolore differentemente, in base a certi fattori quali l’affaticamento, l’insonnia, l’ansia, la depressione e la nausea. L’individuazione di questi fattori unitamente a un ambiente di supporto può aiutare a controllare il dolore.
La scelta dell’analgesico dipende ampiamente dall’intensità del dolore, che può essere determinata solo dal colloquio e dall’osservazione del paziente. Tutti i dolori possono essere alleviati da un farmaco appropriatamente potente al giusto dosaggio, che può anche provocare sedazione o confusione. Farmaci frequentemente utilizzati sono l’aspirina, l’acetaminofene o i FANS per il dolore lieve; la codeina o l’ossicodone per il dolore moderato e l’idromorfone o la morfina per il dolore grave. Aspetti di particolare significato per i pazienti con malattia terminale sono trattati oltre.
Analgesici oppiacei: nelle malattie terminali, la somministrazione orale di oppiacei è la via più comoda e con il miglior rapporto costo-efficacia. La somministrazione rettale determina un assorbimento più lento, ma con un effetto molto piccolo di primo passaggio; le supposte o le pillole di morfina possono essere date per via rettale alla stessa dose di quelle usate per via orale e dosate come necessario. La somministrazione di oppiacei EV o SC viene preferita alle iniezioni IM, che sono dolorose e presentano un assorbimento variabile. L’intervallo tra i dosaggi che solitamente si dimostra efficace per gli analgesici oppiacei è di 3-4 h, a eccezione che per le preparazioni a lunga azione. È opportuno somministrare gli oppiacei a tutte le ore per evitare l’insorgenza del dolore.
Quando gli oppiacei sono indicati, il medico deve prescriverli con fiducia, alle giuste dosi e su una base di continuità per prevenire il dolore. La reticenza pubblica e professionale spesso limita tragicamente il loro uso appropriato. La dipendenza farmacologica fa parte dell’uso regolare, ma non provoca alcun problema, a eccezione del bisogno di evitare la mancata somministrazione anche involontaria. La dipendenza psicologica è così rara da essere irrilevante nei pazienti con dolore che utilizzano gli oppiacei prescritti.
La morfina è l’oppiaceo più frequentemente utilizzato nelle malattie terminali. I possibili effetti collaterali comprendono la nausea, la sedazione e la confusione. La stipsi deve essere trattata in maniera profilattica. Il paziente sviluppa solitamente una sostanziale tolleranza agli effetti di depressione respiratoria e di sedazione della morfina, ma una tolleranza molto minore agli effetti analgesici e costipanti.
Quando la morfina è somministrata per via orale, è preferibile una formulazione a rilascio controllato poiché essa determina livelli costanti di morfina con un dosaggio di due volte al giorno (invece del dosaggio ogni 3-4 h per la morfina a rilascio immediato); tuttavia, essa presenta una lenta insorgenza dell’attività. I pazienti iniziano ad assumere morfina a rilascio controllato a un dosaggio equi-analgesico, in base ai tentativi iniziali di controllo del dolore con gli oppiacei a breve azione. Deve essere sempre disponibile la morfina a rilascio immediato per il dolore dirompente.
Sono utili due regole per il dosaggio. Prima, se una certa dose deprime gravemente la funzione respiratoria, essa è solitamente molto più di due volte la dose costante tollerata. Seconda, per ristabilire il controllo del dolore quando una dose costante diventa inadeguata, ordinariamente è richiesta una dose 1,5 volte la dose precedente.
Quando la via orale non è perseguibile, la morfina può essere somministrata mediante supposte o per via parenterale (o anche sublinguale o nel cavo orale, attraverso compresse o soluzione di 20 mg/ml). In ospedale, la morfina è frequentemente somministrata EV attraverso distributori per l’analgesia controllata dal paziente (Patient-Controlled Analgesia, PCA). Più frequente nella lungodegenza è l’uso di distributori SC di PCA, che evita così le difficoltà di mantenere l’accesso venoso mentre si forniscono livelli costanti di analgesia. Un ago permanente misura 25, inserito SC con annesso catetere, può essere lasciato in sede da 3 a 7 giorni. La morfina a concentrazioni superiori a 50 mg/ml può essere fatta passare attraverso il catetere in maniera intermittente in quantità di 1 ml o rifornita continuamente attraverso un distributore PCA delle dimensioni di un riproduttore portatile di cassette. La velocità di infusione SC continua è generalmente mantenuta da 0,1 a 1 ml/h. Percentuali di diversi millilitri l’ora (ml/h) sono state utilizzate con successo; tuttavia, mantenere l’ago in sede è più difficile. I distributori possono essere mantenuti a casa con l’intervento di un infermiere che cambia la sede SC due volte alla settimana.
L’idromorfone è circa cinque volte più potente della morfina e può essere somministrato in una soluzione più concentrata (fino a 100 mg/ml), permettendo dosaggi più opportuni in un paziente che riceve un’infusione SC continua.
Il fentanile è l’unico oppiaceo somministrato per via topica attraverso un cerotto che rilascia l’oppiaceo in maniera costante per circa 72 h e poi viene sostituito. Sono necessarie almeno 24 h per raggiungere l’analgesia massimale e la dose non deve essere incrementata per almeno 3 giorni. Ai pazienti devono essere somministrati oppiacei a breve azione mentre si raggiunge lo stadio costante di fentanile. Il fentanile può causare confusione e delirio. Una volta che il cerotto viene rimosso, ci vogliono 18 h perché i livelli sierici si riducano del 50%; pertanto gli effetti collaterali possono continuare per più di un giorno.
La meperidina non è raccomandata per la gestione del dolore persistente, poiché è a breve azione, non fornisce livelli costanti di analgesia e produce un metabolita tossico che causa psicosi e ipereccitabilità del SNC a dosi relativamente basse. Similmente, la pentazocina, il butirfanolo e altri farmaci misti agonisti-antagonisti non devono essere utilizzati a causa della loro scarsa potenza, dell’assorbimento variabile per via orale e IM e per la maggiore incidenza di effetti avversi, soprattutto di psicosi.
Analgesici adiuvanti
L’uso di farmaci aggiuntivi per il controllo del dolore spesso permette la riduzione del dosaggio dell’oppiaceo. I corticosteroidi sono ampiamente utilizzati nelle malattie in fase terminale per ridurre il dolore dell’infiammazione e degli edemi. Gli antidepressivi triciclici come l’amitriptilina, la nortriptilina e la doxepina aiutano a gestire il dolore. Gli anticonvulsivanti come il valproato, la carbamazepina e, recentemente, la gabapentina si sono dimostrati utili complementi, soprattutto per la gestione del dolore da neuropatie. Le benzodiazepine sono utili per i pazienti il cui dolore viene aggravato dalla loro ansia.
Anestetici
Per il dolore grave in regioni localizzate del corpo, un anestesista esperto nella terapia del dolore può fornire sollievo con pochi effetti avversi. I cateteri epidurali o intratecali a permanenza possono essere collocati per garantire una infusione continua di analgesici, spesso frammisti ai farmaci anestetici. Una equipe per la gestione del dolore può anche garantire varie tecniche di denervazione. Trattamenti non farmacologici: le tecniche per la modificazione del dolore, come l’immaginazione mentale guidata, l’ipnosi e il rilassamento, sono utili per alcuni pazienti. Consigli per lo stress e l’ansia o il supporto spirituale di un cappellano possono essere utili.
Leggi anche: Cachessia: oncologica, terminale, senile, significato e rimedi
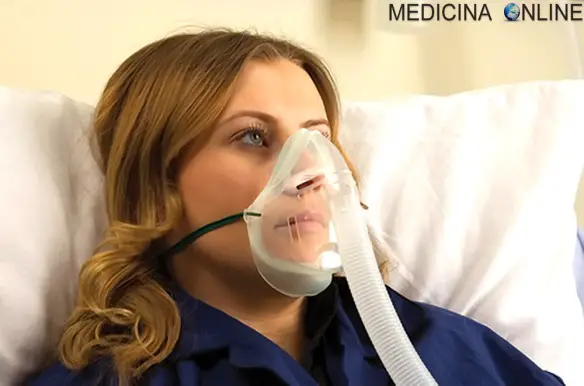
DISPNEA
Uno dei sintomi più temuti, e probabilmente il più angosciante per un paziente moribondo, la dispnea presenta diverse cause che possono essere trattate. Per esempio, gli antibiotici per le polmoniti o la toracentesi per un versamento pleurico possono essere appropriati. Tali misure non sono necessarie, tuttavia, per il benessere di un paziente in procinto di morte. Indipendentemente dalla causa della dispnea, il paziente può essere messo a proprio agio senza misure invasive o aggressive. L’ossigeno è inizialmente utile per correggere l’ipossiemia ed è solitamente più confortevole quando ricevuto mediante cannula nasale. Anche quando non sia più di beneficio certo, l’ossigeno può continuare a essere psicologicamente confortante per il paziente e la famiglia.
La morfina, da 2 a 10 mg per via sublinguale o da 2 a 4 mg SC ogni 2-4 h a seconda delle circostanze, aiuta a ridurre la tachipnea e l’affanno. Basse dosi di morfina possono attenuare la risposta midollare alla ritenzione di CO2 o alla riduzione di ossigeno, riducendo la dispnea e l’ansia senza produrre una depressione respiratoria significativa.
I diuretici sono raramente utilizzati per trattare la congestione nel paziente terminale, dal momento che questi pazienti presentano tipicamente deplezione di volume. Un paziente che sta peggiorando rapidamente e che probabilmente morirà presto non deve ricevere liquidi EV o nutrizione enterale, dal momento che i liquidi peggiorano la congestione e incrementano il disagio (v. oltre). Anche i pazienti che non hanno ricevuto liquidi per settimane spesso sviluppano congestione polmonare quando muoiono. La congestione è meglio trattata con l’uso di agenti essiccanti come il gel di scopolamina topica da 0,25 a 0,5 mg ogni 8-12 h, ioscina 0,125 mg per via sublinguale ogni 8 h o difenidramina da 25 a 100 mg IM ogni 4-6 h in funzione delle circostanze.
La soluzione fisiologica nebulizzata può essere utilizzata per trattare i pazienti con secrezioni viscose. Il broncospasmo e l’infiammazione bronchiale possono essere trattati con albuterolo nebulizzato e con corticosteroidi orali o iniettabili. Le benzodiazepine sono spesso utili per alleviare l’ansia associata alla dispnea. Misure non farmacologiche utili comprendono il garantire una corrente d’aria fresca da una finestra aperta o mediante un ventilatore e il mantenimento di una presenza calmante.
Leggi anche:
- Rantolo della morte: il respiro rumoroso che segnala morte imminente
- Mark Sloan e il recupero fittizio: il mistero del cervello pochi attimi prima di morire
ANORESSIA e perdita di peso
L’anoressia (cioè la mancanza di appetito) e la perdita di peso marcata sono frequenti nei pazienti terminali. La famiglia spesso ha difficoltà ad accettare lo scarso introito orale del paziente, poiché accettare il rifiuto di mangiare da parte di una persona amata equivale ad accettare la sua morte. Devono essere individuate le condizioni facilmente trattabili che potrebbero essere causa di scarso introito-gastrite, stipsi, candidosi orale, dolore e nausea. Alcuni pazienti beneficiano di agenti stimolanti l’appetito, come i corticosteroidi (desametasone 2 mg o prednisone 10 mg tid) o di megestrol. Tuttavia, se un paziente è prossimo alla morte, la famiglia deve essere informata che né il cibo né l’idratazione sono necessarie per mantenere il benessere del paziente.
Non è stato dimostrato che i liquidi EV, la nutrizione parenterale totale e la nutrizione con tubo, prolungano la vita dei pazienti terminali. Tutti sono associati a un aumento del disagio e possono ridurre la sopravvivenza. I pazienti terminali alimentati artificialmente presentano una maggiore incidenza di congestione polmonare e di polmoniti. L’idratazione artificiale può peggiorare l’edema e il dolore associato all’infiammazione. Viceversa, la fame e la disidratazione sono associate agli effetti analgesici e all’assenza di disagio. Il solo disagio riferito associato alla disidratazione prossima alla morte è la xerostomia, che viene facilmente alleviata con tamponi orali o con pezzetti di ghiaccio.
Alla famiglia deve essere detto con molto tatto che il paziente sta morendo e che il cibo non può incrementare la sua forza o ritardare la morte. Alle famiglie devono essere date raccomandazioni concrete, come l’uso di cibi preferiti, di piccole porzioni e di cibi facili da deglutire. La famiglia deve anche essere aiutata a utilizzare altre vie per dimostrare la loro cura e il loro amore e deve essere rassicurata sul fatto che il paziente non soffrirà se avrà un introito alimentare modesto o nullo.
Anche i pazienti debilitati e cachettici possono vivere per diverse settimane dopo la sospensione di tutti i cibi e dell’idratazione. Le famiglie devono essere avvertite del fatto che l’interruzione dei liquidi non determinerà l’immediato decesso del paziente. L’assistenza di supporto è obbligatoria per il benessere del paziente durante questo periodo. Tale assistenza comprende una buona igiene orale (spazzolare i denti, tamponare la cavità orale, applicare protezioni per le labbra e fornire pezzetti di ghiaccio per la bocca secca). Garantire l’igiene orale può anche dare ai membri della famiglia un ruolo prezioso nell’assistenza del paziente terminale.
Per approfondire, leggi:
- Assistenza del malato terminale e della sua famiglia: introduzione
- Controllo dei sintomi del malato terminale: nausea, vomito, stipsi, piaghe, confusione
- Assistenza del malato terminale: depressione, stress, afflizione
- Paziente terminale: problemi finanziari, etici e legali
- Paziente terminale: segnali di morte imminente e gestione della famiglia
Leggi anche:
- Sto per morire: le 7 fasi di elaborazione del dolore e della morte
- Che significa malattia terminale?
- Cure palliative: cosa sono ed a che servono?
- Morte cerebrale: diagnosi, sintomi, risveglio, durata, si può guarire?
- Morte psicogena, l’apatia che può farti morire: come uscirne
- Come affrontare il lutto di una persona cara
- Come suicidarsi senza dolore in casa e all’aperto: guida all’eutanasia
- Morire di dolore dopo la perdita del coniuge: ecco perché accade
- Quando morirai, saprai di essere morto: la mente muore dopo il corpo
- Le 10 cose che ti succederanno un attimo dopo la tua morte
- Cosa si prova prima di morire? Una ricerca americana prova a spiegarlo
- Un’onda blu: fotografata l’anima che lascia il corpo dopo la morte?
- Cosa si prova a morire annegati, dissanguati, decapitati… Morti diverse, sensazioni diverse
- Esperienze di pre-morte: uno scherzo del cervello o la prova che esiste il paradiso? Finalmente sappiamo la risposta
- Quando il paziente deceduto “resuscita”: la Sindrome di Lazzaro
- Cosa si prova morendo: il racconto di una infermiera
- Quanto tempo mi rimane da vivere?
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- Si può vivere senza respirare aria? Quanto può durare una apnea?
- La morte per mancanza di sonno è davvero possibile? Per quanto tempo si può restare svegli?
- Cosa si prova a vivere il proprio funerale?
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
- Rigor mortis (rigidità cadaverica): perché avviene e dopo quanto tempo dalla morte?
- Differenza tra morte assistita (suicidio assistito), eutanasia e testamento biologico
- Differenza tra morte clinica, biologica, legale, apparente, improvvisa ed istantanea
- Muore sul treno: anziché chiamare aiuto ha cercato su Google i sintomi dell’attacco cardiaco
- Differenza tra inumazione, tumulazione, cremazione, imbalsamazione e mummificazione
- Il sorriso di suor Cecilia, un attimo prima di morire
- Anestesia cosciente o risveglio intraoperatorio: risvegliarsi durante una operazione chirurgica ma non poter parlare né muoversi
- Una persona su dieci muore a causa del fumo
- Condannati a morte: gli ultimi pasti più strani
- Rinascere in un’app: chiacchiera con chi non c’è più grazie a “With me”
- Rumori dalla bara durante un funerale: il “morto” era ancora vivo
- Lo sposa per l’eredità, ma alla sua morte scopre l’amara verità
- Ibernazione post-mortem: 14enne inglese ibernata negli USA
- Donna si spegne in volo: passeggeri dell’aereo in viaggio con la defunta
- E’ possibile vivere oltre i 125 anni?
- Le 5 cose di cui ti pentirai un attimo prima delle tua morte
- Si muore di sclerosi multipla? Quali le aspettative di vita?
- Si muore di fibrosi polmonare? Qual è l’aspettativa di vita?
- Si muore di Alzheimer? Qual è l’aspettativa di vita?
- Paralisi del sonno e allucinazioni ipnagogiche: cause, pericoli, rimedi
- Rivivere ogni giorno una esperienza drammatica: il Disturbo post-traumatico da stress
- Donna accudisce il marito morto da due mesi in casa: “Pensavo fosse vivo”
- Neonato accoltellato 14 volte e sepolto vivo dalla madre
- Morta da 6 giorni, i figli non vogliono chiudere la bara:“è morte apparente”
- La donna che convive da 40 anni con un feto pietrificato nella pancia
- Si sente male a scuola e va in coma: rischia la vita a 15 anni per colpa dell’assorbente
- Morire a 17 anni per un succhiotto sul collo
- Annegato nel cioccolato, risucchiato fuori da un aereo, soffocato da un seno siliconato… Le morti più incredibili della storia
- Che cosa succede e che fare se il nostro ascensore precipita?
- Come moriremmo se un mega asteroide colpisse la Terra?
- Il Real Madrid oltre la morte: la bara a forma di Santiago Bernabeu
- Si può vivere senza bere acqua? Per quanto tempo?
- Si può vivere senza mangiare cibo? Per quanto tempo?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
