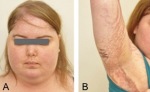
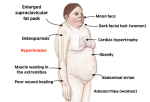
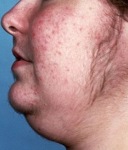
La sindrome di Cushing (o ipercortisolismo o Cushing’s syndrome) è un insieme di segni e sintomi dovuti ad un’esposizione prolungata all’ormone cortisolo prodotto dalla zona fascicolata della corticale del surrene. Questi possono includere l’ipertensione, un’obesità addominale ma braccia e gambe sottili, smagliature rossastre, un viso rosso tondo, una massa grassa tra le spalle (il cosiddetto “”gibbo di bufalo”, debolezza muscolare, osteoporosi, acne e pelle fragile che guarisce male. Le donne possono avere più capelli e mestruazioni irregolari. Occasionalmente si possono riscontrare anche cambiamenti di umore, mal di testa e una sensazione cronica di stanchezza. La sindrome di Cushing può essere causata da un eccesso di alcuni farmaci, come il cortisolo o il prednisone, o da una eccessiva produzione di cortisolo da parte delle ghiandole surrenali, talvolta in seguito ad una neoplasia. I casi conseguenti ad un adenoma pituitario ACTH-secernente sono noti come malattia di Cushing che rappresenta la seconda causa più comune della sindrome dopo i farmaci. Vi sono anche diversi altri tipi di tumori che possono causare questa sindrome e alcuni di questi sono associati a malattie ereditarie come la neoplasia endocrina multipla di tipo 1 e il complesso di Carney. La diagnosi richiede una serie di passaggi: il primo consiste nel controllare i farmaci che il paziente assume e, successivamente, misurare i livelli di cortisolo nelle urine, nella saliva o nel sangue dopo l’assunzione di desametasone. Se i risultati di questo esame appaiono anormali, il cortisolo può essere misurato a tarda notte. Se anche così i livelli rimangono alti, può essere eseguito un esame del sangue per valutare i valori di ACTH al fine di determinare se l’ipofisi è coinvolta. La maggior parte dei casi può essere trattato e curato. Se la causa è ascrivibile all’assunzione di determinati farmaci, questi possono essere lentamente sospesi. Se invece è un tumore a causare la sindrome, esso può essere trattato con una combinazione di chirurgia, chemioterapia e/o radioterapia. Nel caso che l’ipofisi sia coinvolta, potrebbero essere necessari altri farmaci in grado di sostituire la sua funzionalità. Grazie al trattamento, l’aspettativa di vita solitamente appare normale. Tuttavia i pazienti nei quali la chirurgia non è in grado di rimuovere l’intero tumore si registra un aumentato del rischio di un esito infausto. Ogni anno, circa due o tre persone per milione, sperimentano la sindrome. Più comunemente essa interessa persone tra i 20 e i 50 anni con le donne che risultano colpite tre volte più spesso rispetto agli uomini. Una lieve sovrapproduzione di cortisolo senza evidenti sintomi, tuttavia, è una condizione più frequente. La sindrome di Cushing fu descritta per la prima volta da Harvey Cushing nel 1932.
La sindrome di Cushing (o ipercortisolismo o Cushing’s syndrome) è un insieme di segni e sintomi dovuti ad un’esposizione prolungata all’ormone cortisolo prodotto dalla zona fascicolata della corticale del surrene. Questi possono includere l’ipertensione, un’obesità addominale ma braccia e gambe sottili, smagliature rossastre, un viso rosso tondo, una massa grassa tra le spalle (il cosiddetto “”gibbo di bufalo”, debolezza muscolare, osteoporosi, acne e pelle fragile che guarisce male. Le donne possono avere più capelli e mestruazioni irregolari. Occasionalmente si possono riscontrare anche cambiamenti di umore, mal di testa e una sensazione cronica di stanchezza. La sindrome di Cushing può essere causata da un eccesso di alcuni farmaci, come il cortisolo o il prednisone, o da una eccessiva produzione di cortisolo da parte delle ghiandole surrenali, talvolta in seguito ad una neoplasia. I casi conseguenti ad un adenoma pituitario ACTH-secernente sono noti come malattia di Cushing che rappresenta la seconda causa più comune della sindrome dopo i farmaci. Vi sono anche diversi altri tipi di tumori che possono causare questa sindrome e alcuni di questi sono associati a malattie ereditarie come la neoplasia endocrina multipla di tipo 1 e il complesso di Carney. La diagnosi richiede una serie di passaggi: il primo consiste nel controllare i farmaci che il paziente assume e, successivamente, misurare i livelli di cortisolo nelle urine, nella saliva o nel sangue dopo l’assunzione di desametasone. Se i risultati di questo esame appaiono anormali, il cortisolo può essere misurato a tarda notte. Se anche così i livelli rimangono alti, può essere eseguito un esame del sangue per valutare i valori di ACTH al fine di determinare se l’ipofisi è coinvolta. La maggior parte dei casi può essere trattato e curato. Se la causa è ascrivibile all’assunzione di determinati farmaci, questi possono essere lentamente sospesi. Se invece è un tumore a causare la sindrome, esso può essere trattato con una combinazione di chirurgia, chemioterapia e/o radioterapia. Nel caso che l’ipofisi sia coinvolta, potrebbero essere necessari altri farmaci in grado di sostituire la sua funzionalità. Grazie al trattamento, l’aspettativa di vita solitamente appare normale. Tuttavia i pazienti nei quali la chirurgia non è in grado di rimuovere l’intero tumore si registra un aumentato del rischio di un esito infausto. Ogni anno, circa due o tre persone per milione, sperimentano la sindrome. Più comunemente essa interessa persone tra i 20 e i 50 anni con le donne che risultano colpite tre volte più spesso rispetto agli uomini. Una lieve sovrapproduzione di cortisolo senza evidenti sintomi, tuttavia, è una condizione più frequente. La sindrome di Cushing fu descritta per la prima volta da Harvey Cushing nel 1932.
Fisiopatologia
La ghiandola ipofisaria produce tra gli altri anche l’ormone adrenocorticotropo o ACTH. Questo ormone agisce sulla zona fascicolata della corticale del surrene ove stimola la produzione degli ormoni glucocorticoidi (il più importante è il cortisolo). Sulla base del processo patogenetico, distinguiamo forme primarie o secondarie:
- forme primarie: in primis, la presenza di tumori, in genere benigni, a carico dell’ipofisi, che può determinare un aumento della produzione di ACTH con conseguente iperattività della corteccia surrenale ed iperincrezione di ormoni glucocorticoidi, ma anche i tumori benigni o maligni che colpiscono direttamente la corteccia surrenale o neoplasie dislocate in sedi diverse (microcitoma polmonare, tumori pancreatici, tumori della tiroide, e tantissimi altri) e capaci di produrre ACTH, finiscono col determinare un analogo aumento di secrezione di glucocorticoidi;
- forme secondarie: di origine iatrogena, conseguenti a eccessiva e prolungata somministrazione di cortisonici.
Sono situazioni eziologiche diverse che hanno indotto a contraddistinguere due quadri:
- malattia di Cushing: legato a adenomi (> 1 cm) o microadenomi (<1 cm, di solito 1-2mm);
- sindrome di Cushing: legata a tutte le altre cause.
Sintomi
Il quadro sintomatologico include una svariata serie di sintomi:
- astenia e facile affaticabilità per aumento del catabolismo proteico, osseo e cutaneo;
- osteoporosi
- rapido aumento di peso con obesità centripeta, particolarmente a livello di tronco e faccia (“faccia a luna piena” e “gibbo di bufalo”);
- Perdita della libido, impotenza, frigidità;
- ipertensione;
- amenorrea, dismenorrea ed irsutismo nella donna;
- iperglicemia, diabete mellito tipo II e intolleranza al glucosio;
- problemi psicologici (depressione, psicosi, nervosismo ed irritabilità);
- problemi cutanei con aree di atrofia e strie rosso-violacee tipiche sui fianchi sull’addome (dette striae rubrae) e sugli arti inferiori (teleangectasie), seborrea;
- dolori ossei ed articolari;
- allungamento del tempo di cicatrizzazione e tendenza alle infezioni;
- ipotrofia degli arti inferiori.
Diagnosi di laboratorio e radiologica
In ogni soggetto è presente un ritmo circadiano di produzione di ACTH e conseguente cortisolemia che massima al mattino va calando progressivamente fino alla sera per poi rialzarsi nuovamente. Nelle forme Cushingoidi più gravi questa tendenza scompare e la presenza di cortisolo ematico è costantemente su valori alti. Ne consegue un aumento della eliminazione dello stesso ormone e dei suoi derivati con le urine, aumento che valutato nell’arco delle 24 ore contribuisce alla diagnosi. Molto importanti sono gli esami ematici a varie ore del giorno o i test di soppressione del cortisolo con desametasone e metirapone a basse dosi (1 mg). Quest’ultima indagine serve a diagnosticare non tanto la malattia in sé ma la causa che la determina.
Per distinguere la malattia di Cushing dalla sindrome da produzione ectopica di ACTH è importante riuscire ad identificare la fonte della secrezione di ACTH. Per fare questo, dal momento che il sangue da ciascuna metà della ghiandola pituitaria drena nel rispettivo seno petroso inferiore, si ricorre alla cateterizzazione di entrambi i seni (il catetere viene inserito nella vene femorali di destra e sinistra) e alla raccolta simultanea di campioni di sangue venoso, che aiutano a distinguere una sorgente pituitaria di ACTH, da una sorgente ectopica. Nei pazienti con sindrome da ACTH ectopico, di solito non si riscontra alcun gradiente di ACTH tra i campioni raccolti a livello del seno petroso inferiore e quelli raccolti simultaneamente nei distretti venosi periferici.
Nella malattia di Cushing il rapporto tra ACTH di un lato e del controlaterale normalmente è superiore a 1,4. In ogni caso, considerando che la secrezione di ACTH avviene in modo intermittente, è utile effettuare delle determinazioni di tale rapporto sia prima, sia ad intervalli (ad es. 2, 5, 10 e 15 minuti) successivi all’iniezione endovenosa di 100 mg di CRH (ormone di rilascio della corticotropina) sintetico. Il ricorso a questo approccio diagnostico permette di distinguere con relativa facilità tra pazienti affetti da malattia di Cushing con rapporto di ACTH bilaterale del seno petroso inferiore a 1,4 e soggetti con secrezione ctopica di ACTH.
Tuttavia non vi è ancora chiaro consenso sul rapporto più corretto da utilizzare e diversi autori preferiscono utilizzare un rapporto di 2 piuttosto che uno di 1,4. In ogni caso la cateterizzazione dei seni petrosi inferiori dovrebbe essere riservata a quei pazienti nei quali, nonostante l’esecuzione del test ad alte dosi di desametasone e il test CRH (corticotropin-releasing hormone), permangono ancora dubbi di diagnosi differenziale.
Contributi di diversa importanza possono dare, a seconda dei casi, gli esami ecografici e quelli radiologici, che si avvalgono della TAC, della PET, o tramite RMN (per l’indagine di microadenomi ipofisari di 1-2mm invisibili con altre tecniche), delle arteriografie selettive (comunque rischiose).
Terapia chirurgica
La terapia chirurgica solitamente prevede diversi passi:
- l’asportazione chirurgica di uno o di entrambi i surreni (surrenectomia);
- l’asportazione dei microadenomi dell’ipofisi per via trans-sfenoidale, in caso di tumori, o irradiando la sella turcica.
Terapia farmacologica
La terapia farmacologica è ancora nelle fasi iniziali anche perché sia la sindrome di Cushing che la malattia di Cushing sono considerate malattie rare. Esistono però ospedali che trattano i surreni con Lysodren (Mitotane), un farmaco che ha la peculiarità di distruggere le ghiandole surrenali chimicamente, terapia utile se un intervento di surrenectomia non è possibile o se i surreni sono ricresciuti.
Immagini
Leggi anche:
- Surrene: anatomia, funzioni e patologie in sintesi
- Tumore benigno e maligno del surrene: sintomi, diagnosi, cura
- Morbo di Addison: sintomi, immagini, terapia, mortalità, aspettative di vita
- Feocromocitoma e surrenectomia: sintomi e conseguenze
- Surrenectomia: tecniche e conseguenze dell’asportazione del surrene
- Iperplasia surrenale congenita: tipi, sintomi, diagnosi, cura
- Iperplasia surrenale acquisita: cause, sintomi, terapia
- Iperandrogenismo femminile: significato, cause, sintomi e terapie
- Iperandrogenismo nell’uomo: significato, cause, sintomi e terapie
- Surrene: differenza tra ormoni della parte corticale e midollare
- Deficienza di ACTH e cortisolo (ipocortisolismo secondario)
- Deficienza di CRH e cortisolo (ipocortisolismo terziario)
- Malattia di Cushing: cause, sintomi, diagnosi, terapia
- Sindrome di Achard-Thiers
- Sindrome di Waterhouse-Friderichsen: cause e sintomi
- Ormone adrenocorticotropo o corticotropina (ACTH): cos’è e quali sono le sue funzioni
- Ormone di rilascio della corticotropina (CRH): produzione e funzioni
- Asse ipotalamo-ipofisi-surrene: funzionamento ed ormoni rilasciati
- Iperaldosteronismo primario e secondario: tipi e sintomi
- Iperaldosteronismo primario (sindrome di Conn): cause, sintomi, terapia
- Iperaldosteronismo secondario: cause, sintomi e terapia
- Cos’è l’adrenalina ed a cosa serve?
- Adrenalina e “combatti o fuggi”: ecco cosa accade nel nostro corpo quando siamo terrorizzati
- Neoplasie Endocrine Multiple (MEN) tipo 1 e 2
- Testosterone basso, alto, valori normali ed interpretazione
- Ormoni estrogeni: cosa sono e quali funzioni svolgono?
- Progesterone: cos’è, a cosa serve, valori e quali funzioni ha in gravidanza?
- Quando la donna ha troppi peli dove non dovrebbero essere: irsutismo, cause, trattamenti e differenze con ipertricosi
- Cos’è una ghiandola endocrina? A che servono gli ormoni ed il sistema endocrino?
- Differenze tra ipotalamo, ipofisi, neuroipofisi e adenoipofisi
- Patologie di ipotalamo e ipofisi
- Ipotalamo: anatomia, struttura e funzioni
- Ipofisi (ghiandola pituitaria): anatomia, funzioni e ormoni secreti
- Asse ipotalamo-ipofisario: fisiologia e ormoni rilasciati
- Asse ipotalamo-ipofisi-gonade: funzionamento ed ormoni rilasciati
- Asse ipotalamo-ipofisi-testicolo: funzionamento ed ormoni rilasciati
- Asse ipotalamo-ipofisi-tiroide: funzionamento ed ormoni rilasciati
- Differenze tra adrenalina e noradrenalina
- Apparato urinario: anatomia e fisiologia [SCHEMA]
- Rene: anatomia, funzioni e patologie in sintesi
- Differenza tra surrene e rene
- Dopammina: cos’è ed a che serve?
- Neurotrasmettitori: cosa sono ed a che servono
- Si può vivere senza reni? Conseguenze della nefrectomia
- Dopammina: biosintesi, rilascio nello spazio sinaptico e degradazione
- Sistema dopamminergico: i circuti nervosi della dopammina
- Colesterolo: cos’è ed a cosa serve?
- Adrenalina ed epinefrina sono la stessa cosa?
- Ormone della crescita (GH) a che serve e da cosa è prodotto?
- Serotonina e triptofano: cosa sono e in quali cibi trovarli
- Glutamina: a che serve, quando assumerlo, dosi ed effetti collaterali
- Creatinina alta o bassa: cos’è, cosa indica e come si corregge
- Rene: anatomia, funzioni e patologie in sintesi
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Sistema nervoso simpatico: funzioni
- Sistema nervoso parasimpatico: funzioni
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!