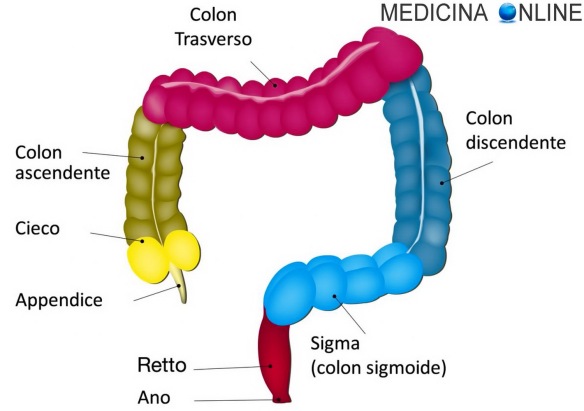
 La sindrome di Ogilvie (anche chiamata “pseudo-ostruzione acuta del colon“; in inglese “Ogilvie syndrome” o “acute colonic pseudo-obstruction” da cui l’acronimo “ACPO” o “Ogilvie syndrome“) è una sindrome caratterizzata dalla dilatazione acuta del colon in assenza di ostruzione meccanica, causata da una grave compromissione della capacità motoria del colon che determina una ridotta capacità di spingere il materiale fecale al suo interno ed un conseguente rallentamento del transito intestinale. La sindrome di Ogilvie è un tipo specifico di pseudo-ostruzione intestinale e – in quanto tale – determina sintomi e segni che possono far pensare ad una vera ostruzione intestinale (ileo meccanico), tuttavia non sono presenti lesioni o blocchi che tipicamente determinano una vera ostruzione intestinale. È un tipo di megacolon, a volte indicato come “megacolon acuto“, per distinguerlo dal megacolon tossico. La sindrome di Ogilvie è una condizione acuta ed ha durata inferiore a 6 mesi, tuttavia può perdurare nel tempo e diventare una “pseudo-ostruzione cronica del colon“; in inglese “chronic colonic pseudo-obstruction“.
La sindrome di Ogilvie (anche chiamata “pseudo-ostruzione acuta del colon“; in inglese “Ogilvie syndrome” o “acute colonic pseudo-obstruction” da cui l’acronimo “ACPO” o “Ogilvie syndrome“) è una sindrome caratterizzata dalla dilatazione acuta del colon in assenza di ostruzione meccanica, causata da una grave compromissione della capacità motoria del colon che determina una ridotta capacità di spingere il materiale fecale al suo interno ed un conseguente rallentamento del transito intestinale. La sindrome di Ogilvie è un tipo specifico di pseudo-ostruzione intestinale e – in quanto tale – determina sintomi e segni che possono far pensare ad una vera ostruzione intestinale (ileo meccanico), tuttavia non sono presenti lesioni o blocchi che tipicamente determinano una vera ostruzione intestinale. È un tipo di megacolon, a volte indicato come “megacolon acuto“, per distinguerlo dal megacolon tossico. La sindrome di Ogilvie è una condizione acuta ed ha durata inferiore a 6 mesi, tuttavia può perdurare nel tempo e diventare una “pseudo-ostruzione cronica del colon“; in inglese “chronic colonic pseudo-obstruction“.
ATTENZIONE Usare “pseudo-ostruzione intestinale” come sinonimo di “sindrome di Ogilvie” è un errore, in quanto quest’ultima e solo un tipo di pseudo-ostruzione intestinale.
Eponimo e cenni storici
La sindrome di Ogilvie deve il suo nome al chirurgo britannico Sir William Heneage Ogilvie (1887 – 1971), che per primo la descrisse nel 1948 in un articolo pubblicato sul “British Medical Journal“, in cui citava due casi clinici particolari che mostravano i sintomi ed i segni da ostruzione del colon ma che in realtà non presentavano alcun ostruzione del colon. Il rinomato chirurgo ipotizzò che le cellule di un tumore potessero in qualche modo determinare una alterazione dell’epistassi, forse per la secrezione di una qualche sostanza o per una alterazione a livello nervoso.
Epidemiologia
La sindrome di Ogilvie sembra interessare maggiormente gli uomini tra la quinta e la settima decade (tra 50 e 60 anni).
Cause
Le cause esatte della sindrome di Ogilvie non sono ancora state del tutto comprese. La sindrome di Ogilvie può verificarsi soprattutto in pazienti ospedalizzati e dopo vari tipi di interventi chirurgici, tra cui quello di bypass coronarico e quello ortopedico di sostituzione totale di una articolazione. In uno studio del 2000 eseguito Patty L. Tenofsky e colleghi, sono state esaminate le cartelle cliniche dei pazienti a cui era stata diagnosticata la sindrome di Ogilvie dopo un trauma o un intervento chirurgico tra il 1989 e il 1998. E’ emerso che la sindrome di Ogilvie è stata diagnosticata in 36 pazienti, 24 dei quali erano uomini. L’età media alla diagnosi era di 68,9 anni. Le radiografie addominali mostravano un diametro cecale medio di 13,4 cm. Gli interventi precedenti alla sindrome di Ogilvie erano ortopedici o spinali (14), cardiotoracici (12), addominali (5) e vascolari (2). La sindrome non post-operatoria rappresentava solo tre casi. L’innesto di bypass coronarico è stata la procedura singola più frequente che ha portato alla sindrome di Ogilvie (9 casi, cioè il 25% dei pazienti). L’alterazione della funzione motoria del colon e delle cellule pace-maker che regolano la peristalsi potrebbe rappresentare la causa di sindrome di Ogilvie. Possono essere presenti anche alterazioni della muscolatura liscia intestinale o delle fibre neuronali argirofile del plesso mienterico di Auerbach. Alcuni farmaci capaci di interferire con la motilità del colon (come gli anticolinergici o gli analgesici oppioidi) contribuiscono allo sviluppo di questa condizione anche in individui precedentemente sani. La sindrome di Ogilvie potrebbe essere secondaria a diabete mellito, sclerodermia, amiloidosi, sclerosi multipla, ipokaliemia, traumi spinali o retroperitoneali. Tale condizioni possono condurre ad una inibizione del sistema nervoso parasimpatico ed ad una iperattivazione del sistema nervoso ortosimpatico, cui segue una atonia e la dilatazione del colon. La sindrome di Ogilvie può anche essere idiopatica, cioè non avere alcuna causa nota.
Fisiopatologia
Il meccanismo esatto della sindrome di Ogilvie non è noto. La probabile spiegazione è lo squilibrio nella regolazione dell’attività motoria del colon da parte del sistema nervoso autonomo. È stato ipotizzato che la riattivazione del virus della varicella zoster (che causa la varicella e l’herpes zoster) nei gangli enterici possa essere una causa della sindrome di Ogilvie. Il megacolon acuto si sviluppa a causa della motilità intestinale anomala. La normale motilità del colon richiede l’integrazione di influenze miogeniche, neurali e ormonali. Il sistema nervoso enterico è indipendente ma è collegato al sistema nervoso centrale da nervi simpatici e parasimpatici. I bersagli dei neuroni enterici sono le cellule muscolari, le cellule secretorie, le cellule endocrine, la microvascolarizzazione e le cellule infiammatorie. I neuroni nei plessi enterici sono stimolati da un bolo alimentare, che distende l’intestino e stimola la superficie della mucosa, portando al rilascio di fattori che stimolano gli interneuroni. Gli interneuroni stimolati trasmettono segnali eccitatori prossimalmente, che causano contrazione e segnali inibitori distalmente, e questi a loro volta causano rilassamento. Questi segnali sono trasmessi, tra gli altri, dai neurotrasmettitori acetilcolina e serotonina. Il megacolon acuto può anche portare a necrosi ischemica in segmenti intestinali massicciamente dilatati. Se la dilatazione e la tensione sono sufficientemente elevate, il flusso sanguigno può essere ostruito e si verificherà ischemia dell’intestino.
Sintomi e segni
Il paziente con sindrome di Ogilvie di solito presenta distensione addominale, dolore addominale e movimenti intestinali alterati. Ci possono essere anche nausea e vomito. Viene simulato un addome acuto da occlusione intestinale (ileo meccanico). Presente anche frequente dispepsia e stipsi cronica saltuariamente interrotta da episodi di diarrea paradossa con massive espulsioni di feci.
Diagnosi
I sintomi della sindrome di Ogilvie non sono specifici e non è quindi insolito che i pazienti si presentino ripetutamente al pronto soccorso e siano sottoposti a numerosi esami, senza però riuscire ad arrivare ad una diagnosi di certezza. Le cause meccaniche dell’ostruzione intestinale devono essere escluse per raggiungere una diagnosi di pseudo-ostruzione. Si deve anche tentare di determinare se la pseudo-ostruzione del colon è primaria o il risultato di una condizione che a monte l’ha determinata (secondaria). L’iter diagnostico, include in genere:
- anamnesi;
- esame obiettivo;
- studi di motilità e pressione esofagea e gastrica (manometria);
- studi di imaging:
- RX addome: possono mostrare i livelli del fluido aereo intestinale (in questo caso si tratterà di una vera ostruzione intestinale);
- TC addome;
- clistere di bario;
- gasstroduodenoscopia;
- colonscopia;
- analisi del sangue.
L’imaging per diagnosticare la dilatazione del colon è una fase molto importante dell’iter diagnostico e comporta una serie di radiografie addominali e del torace. Nella sindrome di Ogilvie si verifica una massiccia dilatazione dell’intestino cieco (diametro > 10 cm) e del colon destro, ben visibile dalla radiografia addominale. Se sono necessarie ulteriori immagini, può essere eseguita una TC. Elemento diagnostico è la presenza di livelli idro-aerei nelle radiografie dell’addome in ortostatismo, nonostante l’assenza di una reale ostruzione meccanica, simili a quelli che possono essere visibili in caso di sub-occlusione intestinale.
Trattamento
La sindrome di Ogilvie di solito si risolve in metà dei casi circa con una terapia conservativa interrompendo l’ingestione orale e impiegando un sondino nasogastrico, ma la risoluzione può richiedere la decompressione colonscopica che ha successo nel 70% dei casi. Meno del 10% dei pazienti richiede chirurgia a cielo aperto. no studio pubblicato sul New England Journal of Medicine ha dimostrato che la neostigmina è un potente metodo farmacologico per decomprimere il colon. Secondo l’American Society for Gastrointestinal Endoscopy (ASGE), dovrebbe essere considerato prima della decompressione colonscopica. L’uso della neostigmina non è privo di rischi poiché può indurre bradiaritmia e broncospasmo, pertanto, l’atropina dovrebbe essere a portata di mano quando si utilizza questa terapia, che dovrebbe essere evitata nei pazienti cardiopatici ed in quelli con problemi respiratori.
Rischi, prognosi e mortalità
La sindrome di Ogilvie è considerata una condizione grave. La non decompressione colonscopica – nei casi che la richiedono – può essere causa di perforazione della parete intestinale, in particolare del cieco, con conseguente peritonite, sepsi, emorragia, shock ed alto rischio di morte. Il suo tasso di mortalità può raggiungere e superare il 30%. Il megacolon indotto da farmaci (come la clozapina) è stato associato a mortalità fino al 27,5%.
Continua la lettura con:
- Pseudo-ostruzione intestinale: classificazione, cause, sintomi e diagnosi
- Pseudo-ostruzione intestinale: terapie, rischi e mortalità
Per approfondire:
- Occlusione intestinale: definizione, epidemiologia e cenni storici
- Occlusione intestinale: cause e fattori di rischio
- Occlusione intestinale: sintomi e segni
- Occlusione intestinale: diagnosi, diagnosi differenziale e recidive
- Occlusione intestinale: trattamento, terapia conservativa e chirurgica
- Occlusione intestinale: rischi, complicanze, prognosi e mortalità
- Malattia di Hirschsprung (megacolon congenito): cause, cure e prognosi
- Megacolon tossico: cause, sintomi, trattamento, anatomia patologica
- Megacolon: cure, dieta, disturbi, diagnosi, alimentazione, terapia
- Differenze tra ileo meccanico ed ileo paralitico: cause, sintomi e trattamenti
- Fecaloma: tappo di feci durissime, cause, sintomi e rimedi
- Peristalsi intestinale ed antiperistalsi: caratteristiche, funzioni, patologie
- Differenza tra occlusione e subocclusione intestinale
- Addome acuto: linee guida, assistenza, come si indaga e trattamento
- Volvolo intestinale in adulti e bambini post operatorio, alimentazione
- Polipi intestinali e polipectomia: come si esegue, biopsia e pericoli
- Infarto intestinale: sopravvivenza, esami, cure, post operatorio
- Ischemia intestinale: sopravvivenza, esami, cure, post operatorio
- Intussuscezione intestinale (invaginazione): significato, sintomi, terapia
- Aderenze addominali: significato, dolori, meteorismo, come eliminarle
- Peritonite: tipi, cause, sintomi, diagnosi e terapie
- Shock ipovolemico, emorragico, allergico, anafilattico, cardiogeno, ostruttivo, distributivo, settico
- Feci dalla bocca: il vomito fecaloide
- Fecaloma ed ostruzione intestinale: quando chiamare il medico
Leggi anche:
- Feci dure, stitichezza e dolore defecazione: cause e cure
- Manovre ed altri accorgimenti per facilitare l’evacuazione
- Stitichezza acuta e cronica: tipi, cause, trattamenti medici e rimedi
- Clistere: quanto tempo va trattenuto affinché agisca?
- Sindrome da defecazione ostruita: sintomi, cause e terapie
- Come ammorbidire le feci dure in modo naturale e con i farmaci
- Differenza tra disfagia orofaringea ed esofagea: sintomi comuni e diversi
- Differenza tra disfagia ed odinofagia: cause comuni e diverse
- Differenza tra disfagia di tipo ostruttivo e di tipo motorio
- Differenza tra disfagia ostruttiva ed occlusione intestinale
- Differenza tra disfagia ai liquidi e ai solidi
- Differenza tra ulcera gastrica, duodenale, peptica ed esofagea
- Ulcera peptica: complicanze, cura, dieta, quando è pericolosa
- L’esofagogastroduodenoscopia: cos’è, preparazione, è dolorosa o pericolosa?
- Colangiopancreatografia retrograda (ERCP): cos’è, preparazione, è dolorosa o pericolosa?
- Colonscopia: cos’è, quando si fa, preparazione e rischi
- Colonscopia tradizionale o colonscopia virtuale?
- Defecografia: cos’è, a che serve, come ci si prepara, è dolorosa?
- Legatura/sclerosi delle varici esofagee: perché si esegue, quali sono i rischi?
- Cirrosi epatica e fegato: sintomi, dieta, diagnosi, terapia e prevenzione
- Fegato ed epatociti: anatomia, funzioni e patologie in sintesi
- Epatiti croniche: cosa sono, sintomi, diagnosi e cura
- Polipi intestinali e polipectomia: come si esegue, biopsia e pericoli
- Differenza tra polipi e diverticoli: sintomi comuni e diversi
- Differenza tra diverticolite e diverticolosi
- Diverticolite e diverticolosi: sintomi, diagnosi e trattamento
- Sangue occulto nelle feci: come interpretare il risultato dell’esame
- Sangue occulto nelle feci: da cosa dipende e come si cura
- Vomitare sangue ed ematemesi: cos’è, cosa fare, cause e terapie
- Da cosa viene causata l’ulcera allo stomaco?
- Acido cloridrico e succo gastrico dello stomaco: di cosa è fatto ed a che serve
- Meccanismi e controllo della secrezione acida dello stomaco
- Dispepsia: cos’è, sintomi, come si fa la diagnosi e terapia
- Gastrite cronica, quando il bruciore di stomaco non dà tregua
- Incontinenza fecale primitiva e secondaria: cos’è e come si cura
- Infezione da Helicobacter Pylori: cosa causa, come si riconosce e cura
- Le 5 cose da fare a stomaco vuoto, secondo la scienza
- Stomaco: come fa a digerire il cibo che mangi ed a dirti che sei “pieno”
- Come vincere l’ansia per evitare di mangiare fuori pasto
- Eliminare la tensione nervosa allo stomaco con i rimedi naturali
- Il mio alito odora di feci: cause, quando è pericoloso e rimedi
- Tumore del colon retto: diagnosi, metastasi, prognosi e stadiazione
- Tumore del colon retto: sintomi iniziali, tardivi e ritardo nella diagnosi
- Tumore del colon retto: trattamento chirurgico, radioterapia e chemioterapia
- Tumore del colon retto con metastasi: chirurgia, chemioterapia e terapie biologiche
- Tumore del colon retto: terapia personalizzata col test RAS
- Anticorpi monoclonali contro il tumore del colon retto metastatico
- L’apparato digerente: cos’è, com’è fatto, a che serve e come funziona?
- Differenze tra morbo di Crohn e colite ulcerosa: sintomi comuni e diversi
- Esofago: anatomia e funzioni in sintesi
- Acalasia esofagea: cause, sintomi, cure e prevenzione
- Cosa succede al cibo nello stomaco dopo averlo ingerito?
- Differenza tra laringe, faringe e trachea
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
- Stomaco: anatomia e funzioni in sintesi
- Duodeno: anatomia e funzioni in sintesi
- Pancreas: anatomia e funzioni in sintesi
- Differenza tra intestino tenue e crasso
- Riconoscere i differenti tipi di vomito a seconda del colore
- Vomito: le cause più frequenti
- Vomito: rimedi naturali e cure farmacologiche (farmaci anti-emetici)
- Differenza tra vomito e rigurgito nel neonato
- Acidità di stomaco e bruciore: tutti i farmaci antiacidi
- Esofago di Barrett, tumore e reflusso gastroesofageo
- Reflusso gastroesofageo: sintomi, diagnosi e cura
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, segui la nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Reddit, su Tumblr e su Pinterest, grazie!
