 Con “pancreatite acuta” si indica l’infezione acuta della ghiandola pancreatica che, al contrario della forma cronica, si manifesta rapidamente e consente la piena restitutio ad integrum dell’organo. Nella maggior parte dei casi la causa del danno alla ghiandola è l’auto-digestione dello stesso da parte degli enzimi pancreatici. Il picco di incidenza si ha dai 40 agli 80 anni, con un valore stimabile in circa 5-6 casi/100.000/anno in Italia. La forma biliare è più frequente nelle donne, mentre la forma alcolica predomina negli uomini.
Con “pancreatite acuta” si indica l’infezione acuta della ghiandola pancreatica che, al contrario della forma cronica, si manifesta rapidamente e consente la piena restitutio ad integrum dell’organo. Nella maggior parte dei casi la causa del danno alla ghiandola è l’auto-digestione dello stesso da parte degli enzimi pancreatici. Il picco di incidenza si ha dai 40 agli 80 anni, con un valore stimabile in circa 5-6 casi/100.000/anno in Italia. La forma biliare è più frequente nelle donne, mentre la forma alcolica predomina negli uomini.
Fisiopatologia
Il meccanismo di danno consiste nell’attivazione intraparenchimale degli enzimi digestivi che competono al pancreas cosiddetto esocrino; l’attivazione è dovuta alla fusione dei granuli di zimogeno (dove sono contenuti gli enzimi in forma di pro-enzimi) con i lisosomi. La tripsina gioca un ruolo fondamentale, attivando i proenzimi inattivi in fosfolipasi ed elastasi. La fosfolipasi A, in presenza di piccole quote di sali biliari e di lisolecitina, produce le lesioni necrotizzanti tipiche della pancreatite. L’elastasi è in grado di digerire la parete dei vasi sanguigni ed è quindi implicata nella patogenesi delle lesioni emorragiche. In seguito a questo processo si ha la risposta dell’organismo con l’attivazione delle chinine (mediante via estrinseca), del sistema del complemento, della coagulazione del sangue e dell’infiammazione.
Anatomia patologica
A seconda del danno tissutale la pancreatite può essere classificata secondo due modalità, significativamente diverse in termini di prognosi:
- pancreatite edematosa (o pancreatite interstiziale), forma lieve, caratterizzata da infiammazione con aumento del volume ghiandolare, in cui la necrositissutale, se presente, è comunque parcellare ed il danno è dovuto più all’attivazione del sistema immunitario. Possono tuttavia coesistere minime aree di necrosi parenchimale o peripancreatica. In linea di principio è totalmente reversibile, senza danni permanenti al pancreas o con minimi esiti fibrosi;
- pancreatite necrotico-emorragica, forma grave in cui, oltre all’infiammazione, predomina una necrosi pancreatica e peripancreatica più o meno estesa con distruzione anche dei vasi pancreatici (rischio trombosi). Evenienza temibile è il danno multi-organo (MODS) per l’attivazione degli enzimi pancreatici, con possibile sviluppo di SIRS (Sindrome da Risposta Infiammatoria Sistemica). La guarigione è molto più lenta rispetto alla forma edematosa e gli esiti molto più evidenti, con formazione prima di tessuto di granulazione e successivamente di cavità pseudocistiche, con compromissione più o meno importante della funzione pancreatica.
Classificazione
Nel corso dei tempi sono state proposte numerose classificazioni, fra cui, in ordine cronologico, quella di Scuro (1988) Marsiglia-Roma (1988) e di Atlanta (1992). In clinica è necessario distinguere le forme cliniche in lievi e gravi perché dal punto di vista diagnostico, prognostico e terapeutico sono molto diverse. Si usano appositi score e tra i più importanti vi sono:
- criteri di Ranson
- criteri APACHE II (utilizzati per i pazienti critici in terapia intensiva)
- criteri di Glasgow
- criteri di Balthazar (usati per valutare le immagini TAC)
Criteri di Ranson
| all’ingresso | entro 48 ore. La loro validità a 48 ore ne riduce l’applicazione nella pratica clinica. |
|---|---|
| età > 55 anni | diminuzione dell’ematocrito di almeno il 10% |
| globuli bianchi >16000/mm cubo | aumento dell’azotemia > 5 mg/dl |
| LDH >350 U/l | Ca tot <8 mg/dl |
| AST >250 U/l | PaO2 < 60 mmHg |
| glicemia > 200 mg/dl | deficit di basi >4 mEq/l |
| deficit di liquidi > 6 l |
- punteggio 3-5: mortalità del 10%; punteggio >6 mortalità >50%
ovvero:
- punteggio 0-2: mortalità del 2%
- punteggio 3-4: mortalità del 15%
- punteggio 5-6: mortalità del 40%
- punteggio >7: mortalità > 50%
Criteri APACHE II
| categoria | fattore |
|---|---|
| Variabili fisiologiche (A) | PO2 |
| temperatura corporea | |
| frequenza cardiaca | |
| frequenza respiratoria | |
| PCO2 | |
| [Na+] | |
| [K+] | |
| creatinina | |
| ematocrito | |
| globuli bianchi | |
| [HCO3-] | |
| pressione arteriosa media | |
| Glasgow Coma Scale | |
| età (B) | |
| patologie croniche (C) | insufficienza d’organo |
| immunodeficienza | |
| paziente in urgenza |
- Il punteggio finale è la somma dei punteggi A, B e C.
Criteri di Glasgow
| criterio |
|---|
| eta >55 anni |
| globuli bianchi > 15000/mm3 |
| LDH >600U/l |
| glicemia >180 mg/dl |
| albumina <3,3 g/dl |
| calcemia < 8 mg/dl |
| PaO2 <60 mmHg |
| PCR |
| APACHE II |
Criteri di Balthazar
| descrizione | punti |
|---|---|
| pancreas indenne (A) | 0 |
| alterato volume pancreatico, altri tessuti indenni (B) | 1 |
| alterati il pancreas e il tessuto adiposo peripancreatico (C) | 2 |
| raccolta fluida peripancreatica (D) | 3 |
| due o più raccolte fluide, gas nel pancreas o nei tessuti intorno (E) | 4 |
al punteggio così ottenuto aggiungere:
- zero punti se non c’è necrosi
- 2 se necrosi < 33%
- 4 se necrosi 33-50%
- 6 se necrosi > 50%
Altri parametri da valutare
Grado di compromissione sistemica
- PAO <90 mmHg
- PaO2 <60 mmHg (insufficienza respiratoria acuta)
- creatinina >2 mg/dl (insufficienza renale)
- sanguinamento gastrointestinale >500 ml/24h
Presenza di complicanze locali
- necrosi
- ascessi
- pseudocisti pancreatiche (possono comprimere organi adiacenti o infettarsi; specie se grandi)
Cause e fattori di rischio
Nel 75% l’eziologia di una pancreatite è costituita da patologie di origine biliare:
- calcoli biliari (ostruzione diretta dei dotti secretori oppure ostruzione indiretta da edema o spasmo della papilla di Vater con reflusso di bile);
- calcoli pancreatici;
- alcolismo cronico (20%);
- ipertrigliceridemia (>500 mg/dL);
- ipercalcemia;
- infezioni;
- anomalie congenite;
- idiopatica.
Nel 20% dei casi è dovuta ad alcolismo cronico attraverso meccanismi di danno indiretto (alterazioni della membrana cellulare; aumento di secrezione pancreatica; diminuzione degli inibitori secretori).
Gli altri fattori, individuati come responsabili del restante 5% dei casi sono:
- anomalie sistemiche di valori ematici, spesso congenite, come certe forme ipertrigliceridemia (6%), di iperparatiroidismo o ipercalcemia;
- cause meccaniche come ostruzione del dotto pancreatico principale, stenosi duoedenale o occlusione dell’ansa afferente;
- traumatiche, soprattutto postoperatorie, possibili complicazioni di esami invasivi o interventi (soprattutto ERCP ed interventi di colecistectomia);
- farmaci o sostanze tossiche;
- idiopatica, cioè causa non nota (1%).
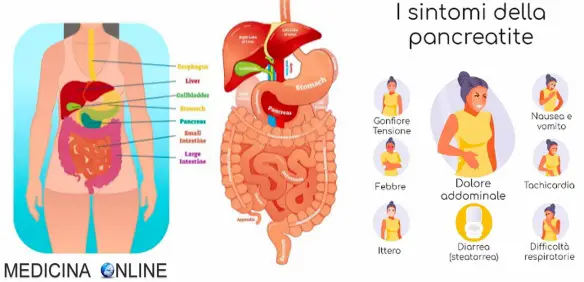
Sintomi e segni
Il primo sintomo a comparire è di solito il dolore, in genere di grande intensità, che raggiunge la sua massima espressione in un breve arco temporale, mantenendosi al livello più elevato anche per 48 ore. Esso si caratterizza per un tipica disposizione “a barra”, ovvero con sede epigastrica e/o periombelicale che si irradia agli ipocondri. Quando il dolore interessa anche il dorso con irradiazione ai fianchi si parla di disposizione “a cintura”, tuttavia nelle forme più gravi il dolore si localizza indifferentemente su tutto l’addome. Nel tentativo di alleviare la sua sofferenza il paziente può assumere una caratteristica posizione antalgica, con tronco flesso in avanti e ginocchia rialzate, tuttavia nel corso delle crisi, specie nelle forme emorragiche, la sintomatologia algica può divenire tanto preponderante da parlare di “dramma pancreatico”, secondo una definizione coniata da D. Giordano e da G. Dieulafoy. Poi si manifesta l’addome disteso, scarsamente trattabile, ipoperistaltico, dolente alla palpazione. Compaiono chiazze cianotiche ed ecchimosi cutanee periombelicali (segno di Cullen) e sui fianchi (segno di Grey-Turner). Questi ultimi segni peggiorano notevolmente la prognosi. Compaiono segni di confusione mentale, irrequietezza e delirio. Subittero o ittero (colorazione giallastra di cute e sclera dell’occhio), quando presenti, possono indicare una genesi biliare, oppure compressione coledocica da parte della testa del pancreas. La febbre inizialmente incostante, in seguito può indicare l’infezione dei focolai necrotici. Frequente è la tachicardia, dovuta ad ipovolemia. Inoltre si registrano episodi di tachipnea, nausea, vomito, diarrea, gonfiore addominale, versamento pleurico e dispnea, nelle prime fasi sono secondarie al dolore, all’acidosi, all’iperpiressia e tardivamente possono derivare da un’insufficienza respiratoria.
Diagnosi
La diagnosi di una pancreatite, oltre all’anamnesi e all’esame obiettivo (che rilevano sintomi e segni visti nel precedente paragrafo), si serve di varie tecniche diagnostiche, che includono esami di laboratorio ed esami di diagnostica per immagini.
Esami di laboratorio
Per la diagnosi di pancreatite, possono essere utili alcuni esami di laboratorio, ta cui:
- VES;
- PCR;
- fibrinogeno;
- glicemia per valutare il coinvolgimento del pancreas endocrino;
- amilasi;
- lipasi;
- calcemia.
Esami strumentali
La radiografia diretta dell’addome e del torace o l’esame delle prime vie digestive con pasto baritato risultano di scarsa utilità. Possono però identificare ileo adinamico e ansa sentinella. L’ecografia addominale è il primo esame strumentale da effettuare ed ha una buona sensibilità diagnostica. La TC rappresenta l’esame gold standard per la diagnosi e viene effettuata se l’ecografia non è dirimente, per eseguire una biopsia del pancreas in caso di sospette raccolte infette o per fare una diagnosi differenziale con altre cause di addome acuto. La risonanza magnetica ha il vantaggio di mostrare meglio l’aspetto del pancreas, ma con minore risoluzione spaziale. Inoltre grazie alla colangio-RM è possibile visionare in modo preciso eventuali ostruzioni dell’albero biliare.
Terapia
Nelle forme lievi sono monitorate pressione arteriosa, frequenza cardiaca, diuresi e temperatura corporea. Nelle formi gravi inoltre sono controllate pressione venosa centrale, saturazione arteriosa di ossigeno (>95%), frequenza respiratoria e stato di coscienza. Devono essere inoltre controllati glicemia, anche tramite la somministrazione di insulina, e il tasso di ematocrito (>25%), anche tramite emotrasfusioni. Per la terapia del dolore si usano farmaci come la meperidina, il ketorolac (30 mg ogni 4-6 ore fino a 90 massimi) e il tramadolo (infusione continua). Se questi non sono sufficienti può rendersi necessaria l’instaurazione di un’anestesia.
Controllo del bilancio idroelettrolitico
In questi pazienti è molto facile che si instauri un deficit idrico (per dispersione di liquidi nel retroperitoneo) che può portare all’insufficienza renale o a un peggioramento del quadro clinico. Per prevenire ciò iniziare a infondere subito 300-500 ml/h di soluzione fisiologica o ringer lattato. Poi proseguire con 35 ml*kg/h per coprire il fabbisogno giornaliero e le altre eventuali perdite, ricordandosi di infondere calcio e magnesio se questi sono bassi.
Terapia antisecretiva gastrica
Gli inibitori di pompa protonica o gli anti H2, come la ranitidina, vanno somministrati solo se c’è una patologia peptica in atto o per prevenire le ulcere da stress. Il sondino naso-gastrico va posizionato in caso di ileo paralitico (tipico soprattutto dei primi giorni di ricovero), nausea e vomito intrattabili e gastrectasia.
Terapia nutrizionale
Le forme lievi non necessitano di supporto nutrizionale. Di solito è sufficiente un digiuno di 4-6 giorni per dare tempo al pancreas di riprendersi. Nelle forme gravi invece si può usare un approccio parenterale totale (somministrazione di nutrienti per via endovenosa, col vantaggio di non far affaticare la ghiandola), uno enterale distale (uso un sondino naso-digiunale per somministrare sostanze direttamente nell’intestino, a valle del legamento di Treitz per evitare di stimolare la secrezione pancreatica), oppure un approccio misto fra i due. Ogni centro ospedaliero ha una sua metodica ma è bene cercare di nutrire, almeno parzialmente, il paziente per via enterale il prima possibile per mantenere il trofismo della mucosa intestinale ed evitare che i batteri ivi presenti possano traslocare nella zona colpita dalla patologia, aumentando il rischio infettivo e per evitare i rischi dovuti al catetere in vena: come infezioni e trombosi dello stesso o lo pneumotorace. L’alimentazione nelle forme lievi può essere ripresa appena c’è appetito e assenza di sintomatologia. Nelle forme gravi invece è opportuno attendere alcune settimane. Per iniziare è bene usare una dieta liquida (100-300 ml ogni 4 ore per le prime 24 ore) e poi passare a cibi cremosi e quindi solidi. Nel far ciò iniziare bassi e aumentare progressivamente i lipidi.
Dieta per la pancreatite acuta
La dieta per la pancreatite acuta varia molto in base alla gravità della malattia.
Nelle forme più gravi è meglio evitare qualunque forma di alimentazione orale, sia a base di cibi, sia a base di soluzioni per via parenterale (sondino naso gastrico). Ciò è assolutamente necessario per tenere a riposo l’organo che, in buona parte dei casi, non è in grado di svolgere in maniera adeguata né la sua funzione endocrina, né la sua funzione esocrina. La nutrizione per la pancreatite acuta grave si svolge prevalentemente per via endovenosa e spesso viene associata a farmaci di tipo: analgesico, antibiotico, ormonale (insulina) ecc.
I requisiti della nutrizione parenterale per la pancreatite acuta grave sono:
- alto contenuto d’acqua;
- concentrazione di glucidi proporzionale alla glicemia;
- basso contenuto lipidico, composto prevalentemente da acidi grassi a catena media;
- porzione media di amminoacidi essenziali;
- sali e vitamine in quantità normali.
Nelle forme più lievi, invece, quando la risoluzione è stimata approssimativamente in 24 o 48 ore, è possibile rinunciare alla somministrazione nutrizionale endovenosa limitandosi al compenso idrico; in certi casi, è possibile iniziare la dieta a base di alimenti in maniera precoce. Per entrambe le situazioni, dal momento in cui i livelli degli enzimi pancreatici rientrano nell’ordinario, è possibile iniziare con la dieta solida. I requisiti fondamentali di questa dieta sono:
- Eliminazione TOTALE degli alcolici (compreso il vino ai pasti) e delle bevande con altri nervini (caffè, tè, energetiche ecc)
- Alto frazionamento dell’energia totale, con almeno 6 pasti di dimensioni contenute
- Alto contenuto d’acqua
- Elevato tenore di carboidrati, soprattutto a basso indice glicemico-insulinico
- Bassa concentrazione di glucidi ad alto indice glicemico-insulinico (soprattutto in caso di diabete mellito)
- Basso contenuto lipidico
- Modesto contenuto proteico di origine animale, da aumentare progressivamente.
Prevenzione delle infezioni
Gli agenti eziologici più implicati nelle complicanze infettive (più spesso monomicrobiche) della pancreatite acuta sono:
- pseudomonas;
- klebsiella;
- enterococchi;
- a volte anche funghi e batteri gram positivi.
L’uso degli antibiotici in via profilattica è ancora oggi oggetto di discussione fra gli specialisti (le linee guida inglesi raccomandano di non somministrare in ogni caso per più di 15 giorni), mentre è ovviamente raccomandato in caso di sospetta o conclamata complicanza infettiva. Gli antibiotici che meglio penetrano nel pancreas sono:
- imipenem;
- cefalosporine di 3º generazione;
- fluorochinoloni.
Aminoglicosidi, penicilline e cefalosporine di prima generazione penetrano poco e di conseguenza sono utilizzati come seconda linea di difesa. La durata della terapia deve essere di almeno 7-10 giorni per evitare la formazione di organismi resistenti. Se la situazione non migliora è bene anche pensare all’alternativa chirurgica.
Terapia antiproteasica e con octreotide
Il gabesato mesilato è un inibitore delle proteasi pancreatiche, che sono il principale agente di danno nella pancreatite acuta. Si usa solo in pazienti molto selezionati e gravi, ad alto rischio di complicanze, in quanto non ha mostrato benefici significativi. L’octreotide, peptide analogo della somatostatina, è stato proposto per la prevenzione della pancreatite post-ERCP in quanto sembra limitare la secrezione pancreatica, soprattutto in caso di pseudocisti che tendono ad aumentare di volume.
CPRE
Va sempre fatta nei casi di pancreatite in cui si sospetta un’eziologia ostruttiva da calcolosi del coledoco ed è utile farla entro 24 ore dal ricovero associata alla sfinterotomia dell’Oddi per evitare che si possa instaurare una colangite con sepsi biliare, magari posizionando anche uno stent per mantenere pervio il dotto dopo la pulizia.
Prognosi, mortalità
Le pancreatiti acute sono mortali nel 15% dei casi. Il dato statistico medio è poco indicativo, poiché la mortalità è molto diversa nei diversi tipi di pancreatite acuta. Nella forma edematosa i casi di morte sono meno del 2%, e sono tutti conseguenze dello shock ipovolemico che può insorgere nelle primissime fasi della malattia, che può essere dovuto a liberazione massiccia di istamina come reazione sistemica. Sono autolimitanti nell’80% dei casi e nel giro di 7-15 giorni si può avere remissione. Invece i casi di pancreatite necrotico-emorragica hanno una mortalità superiore al 30-40% dei casi e si distinguono per gravità a seconda della porzione di ghiandola colpita da necrosi. Quando le cellule pancreatiche muoiono si liberano enzimi che possono danneggiare altri organi, provocare crisi sistemiche e determinare anche gravi danni nella parete addominale.La prognosi si basa sugli indici di gravità.
Indici di gravità
Gli indici di maggiore gravità nel momento del ricovero, sono:
- età > 55 anni;
- globuli bianchi superiori a 16,000/μL;
- glicemia superiore 200 mg/dL;
- LDH superiore a 350 IU/L;
- ALT e GPT.
Gli indici di gravità dopo 48 ore, sono la presenza di:
- anemia;
- oliguria;
- insufficienza renale;
- azotemia maggiore di 5 mg/dL
- ipocalcemia (calcemia minore di 8 mg/dL);
- diminuzione dell’ematocrito maggiore di 10%
- ipossiemia;
- pressione parziale di ossigeno nel sangue arterioso di meno di 60 mmHg;
- acidosi metabolica;
- chiazze cianotiche ed ecchimosi cutanee periombelicali (segno di Cullen) e sui fianchi (segno di Grey-Turner);
- ascite.
Con mortalità del 60% se sono positivi 6 o più indici infausti.
Leggi anche:
- Tumore al pancreas: aspettativa di vita, sopravvivenza, guarigione
- Diabete di tipo 2: cause, fattori di rischio, sintomi e cure
- Diabete di tipo 1: cause, fattori di rischio, sintomi e cure
- I migliori glucometri di ultima generazione per misurare la glicemia
- Dove si trova il pancreas ed a che serve?
- Insufficienza pancreatica: esami, cause, sintomi, cura, dieta
- Apparato digerente: cos’è, com’è fatto, a che serve e come funziona?
- Pancreasectomia distale: indicazioni, sopravvivenza, aspettativa di vita
- Pancreasectomia totale: indicazioni, sopravvivenza, aspettativa di vita
- Feci pastose e maleodoranti: malassorbimento e cattiva digestione
- VES alta o bassa: cause, sintomi e valori normali della velocità di eritrosedimentazione
- Duodenocefalopancresectomia: complicanze, dieta, sopravvivenza
- Differenza tra pancreasectomia parziale, distale, totale, duodenocefalopancresectomia
- Epatomegalia: sintomi, cura, dieta, alimentazione, steatosica
- Diabete: che mangiare a colazione per controllare la glicemia
- Diabete mellito: conseguenze e complicanze a lungo termine
- Piede diabetico: gradi di rischio, sintomi, diagnosi e terapia
- Cosa può e non può mangiare il diabetico: cibi per controllare la glicemia
- L’esofagogastroduodenoscopia: cos’è, preparazione, è dolorosa o pericolosa?
- Ittero emolitico, colestatico, ostruttivo, neonatale: significato, occhi, cura
- Bilirubina diretta e indiretta: ittero, significato, patologie collegate
- Insulina alta: cause, diabete, prediabete, valori normali e cure
- Glicemia alta o bassa: valori normali, che patologie indica e come si controlla nei diabetici
- Si può vivere senza pancreas? Conseguenze della pancreasectomia
- Pancreas: anatomia e funzioni in sintesi
- Polipeptide pancreatico: cos’è, a che serve, perché aumenta o diminuisce?
- Glucagone: cos’è, a cosa serve, alto, adrenalina e diabete
- Somatostatina: cos’è ed a cosa serve? Efficacia come farmaco antitumorale
- Differenza tra insulina e glucagone nella regolazione della glicemia
- Differenze tra il diabete di tipo 1 e 2 (insulino dipendente e resistente)
- Addome acuto: linee guida, assistenza, come si indaga e trattamento
- Quadranti addominali: semeiotica, anatomia ed organi contenuti
- Regioni addominali: semeiotica, anatomia ed organi contenuti
- Emoglobina glicata alta, valori normali, IFCC e diabete
- Diabete: quale frutta mangiare e quale evitare? Guida completa
- Alimentazione consigliata a chi soffre di diabete: i cibi che tengono sotto controllo la glicemia
- Differenza tra metaplasia, displasia e neoplasia con esempi
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
