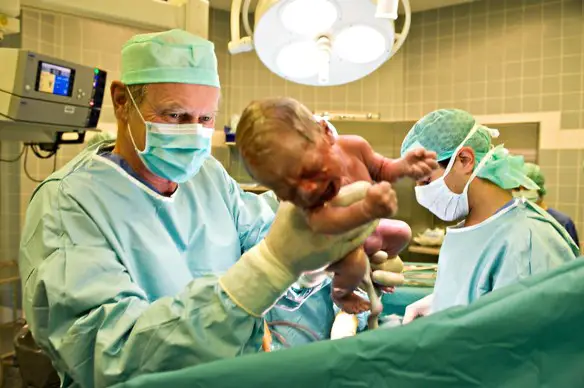
 Normalmente, la placenta si inserisce sul fondo o sulle pareti laterali dell’organo, a una distanza sufficiente dall’orifizio uterino. In una gravidanza su 200, però, capita che sia inserita in modo anomalo nella parte più bassa dell’utero, troppo vicina alla cervice o addirittura sopra di essa: si parla allora di placenta previa. In questi casi ostruisce parzialmente o totalmente l’”uscita” del canale del parto. Ma l’anomalia non deve spaventare perché viene diagnosticata in tempo e non pregiudica il buon andamento dell’attesa. Sono però necessarie alcune attenzioni in più e, nella maggior parte dei casi, la nascita avviene con un cesareo.
Normalmente, la placenta si inserisce sul fondo o sulle pareti laterali dell’organo, a una distanza sufficiente dall’orifizio uterino. In una gravidanza su 200, però, capita che sia inserita in modo anomalo nella parte più bassa dell’utero, troppo vicina alla cervice o addirittura sopra di essa: si parla allora di placenta previa. In questi casi ostruisce parzialmente o totalmente l’”uscita” del canale del parto. Ma l’anomalia non deve spaventare perché viene diagnosticata in tempo e non pregiudica il buon andamento dell’attesa. Sono però necessarie alcune attenzioni in più e, nella maggior parte dei casi, la nascita avviene con un cesareo.
La placenta previa viene anche spesso chiamata “placenta bassa“: i due termini sono sinonimi, cioè indicano la stessa identica cosa.
Diverse le cause possibili
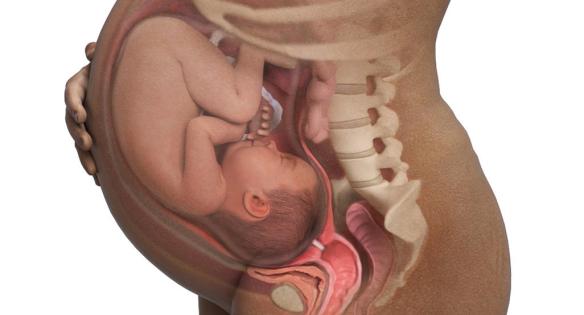
La placenta previa è un’anomala inserzione della placenta stessa nell’ambito della superficie interna dell’utero. Immaginiamo l’utero come un bottiglione a testa ingiù, in cui la parte più grossa è il corpo dell’utero, mentre il collo della bottiglia corrisponde alla cervice uterina. La placenta può normalmente insediarsi su tutta la superficie del “bottiglione” – su uno dei lati, nel fondo (che è posto nella parte alta) – ma in una gravidanza su tre può capitare che inizialmente vada a collocarsi sul collo, la zona che, con il trascorrere dei mesi, andrà soggetta a contrazioni per prepararsi al travaglio e dalla quale passerà il bambino al momento della nascita. La maggior parte delle volte, man mano che l’utero cresce, la placenta si sposta verso l’alto e tutto si risolve da sé; nello 0,5-1% di questi casi, invece, resta bassa sino alla fine della gestazione. In sintesi, la placenta previa si presenta quando, subito dopo il concepimento, l’embrione si annida nell’utero materno in un punto del suo segmento inferiore: un fatto, dunque, imprevedibile e inevitabile. Ci sono però alcuni fattori che aumentano le probabilità che l’evenienza si verifichi: l’età materna avanzata, il numero di gravidanze precedenti, un pregresso cesareo, la presenza di fibromi, l’aver sofferto di endometriti e persino il fumo di sigaretta. Chi ha già avuto il problema ha inoltre maggiori possibilità di svilupparlo nuovamente: il rischio di recidiva varia infatti dal 4 all’8 per cento.
Una diagnosi fatta col tempo
È però importante ricordare che nei primi periodi dell’attesa un’inserzione placentare bassa è piuttosto comune e può interessare fino al 30 per cento delle donne. Nella maggior parte dei casi, nelle settimane successive la placenta migra e nel terzo trimestre risulta inserita correttamente. Per questo, se l’ecografia del secondo trimestre evidenzia quest’anomalia, è bene non preoccuparsi eccessivamente. La patologia si determina solo quando la placenta rimane nella stessa posizione nonostante l’evolversi della gravidanza.
Si può quindi parlare di placenta previa solo dopo la 28esima-30esima settimana, mentre nel periodo precedente è più corretto parlare di inserzione placentare bassa. Se la gravidanza prosegue bene, non sono necessari controlli continui, a meno che si evidenzi un ritardo di crescita intrauterino: a volte, la placenta previa non funziona come quella normale. In questo caso, le ecografie devono avere una cadenza più ravvicinata. Se, invece, dovesse verificarsi una perdita ematica vaginale, la futura mamma dovrà rivolgersi immediatamente al 118 o recarsi in ospedale.
Sintomi caratteristici
Se nei primi mesi di gravidanza avere una placenta con dislocazione bassa non causa alcun sintomo, con il trascorrere delle settimane potrebbe provocare qualche sanguinamento, dovuto a piccoli scollamenti di placenta, che in genere non creano problemi al proseguimento dell’attesa, anche se è sempre necessario consultare sempre il ginecologo quando si verificano perdite ematiche. Le complicanze insorgono nel terzo trimestre, quando la crescita dell’utero e le prime contrazioni possono determinare una rottura dei vasi sanguigni che tengono unita la placenta a questa zona dell’utero e provocare sanguinamenti anche abbondanti, sia che la placenta copra solo una parte della cervice sia che la occluda totalmente. Il tessuto del segmento uterino inferiore, infatti, a differenza del resto dell’utero, non è costituito da fibre muscolari (quindi elastiche), ma prevalentemente da fibre di tessuto connettivo, sclerotico e anelastico, e non ha, quindi, la capacità di contrarsi per arrestare l’emorragia, come fisiologicamente dovrebbe succedere. Si determina così un circolo vizioso, perché il maggior sanguinamento a sua volta stimola l’emissione nel sangue di una sostanza, detta protrombina, che provoca contrazioni e di conseguenza può far aumentare l’emorragia.
In breve, nel terzo trimestre e durante il travaglio, il segmento uterino inferiore si espande. Il tessuto della placenta, però, non è elastico e non può adattarsi alle modificazioni dell’utero. Questo fa sì che si verifichi un distacco (scollamento) dell’area d’inserzione della placenta e che quindi si presenti un’emorragia vaginale.
In questo caso il sangue è rosso vivo e la futura mamma non accusa dolore. Generalmente, il primo episodio di sanguinamento si presenta nel terzo trimestre di gravidanza, fra la 28esima e la 34esima settimana di gestazione, ovvero quando si verifica la distensione del segmento uterino inferiore. È invece piuttosto raro che ci siano perdite prima di questo periodo e, se ciò accade, solitamente è perché la placenta è previa centrale. L’entità della perdita ematica è variabile, ma la prima emorragia vaginale non comporta generalmente un rischio immediato per la donna e spesso si risolve spontaneamente. A volte, però, gli episodi si ripetono e in alcuni casi ci possono essere emorragie consistenti.
Una diagnosi corretta della placenta previa
Come si affronta la gravidanza se la placenta è previa? Innanzitutto bisogna fare una corretta diagnosi. In base alle recenti linee guida proposte dal Royal College of Obstetricians and Gynaecologists (autorevole organo internazionale di riferimento della branca ostetrico-ginecologica), a 20 settimane, nel corso dell’ecografia morfologica, oltre a evidenziare tutti i parametri relativi al feto, si individuano i casi in cui la placenta ha una dislocazione bassa e quindi c’è il rischio – ma non ancora la certezza – che in futuro possa restare previa.
In caso di esito positivo, si adottano alcune precauzioni:
-
- astenersi dai rapporti sessuali, che possono stimolare contrazioni del collo dell’utero;
- durante la visita ginecologica si evita l’ispezione interna, sempre per non provocare stimolazioni uterine;
- condurre una vita più riposata;
- non percorrere lunghi tragitti in auto;
- in vacanza, meglio scegliere località non troppo lontane da strutture sanitarie idonee a gestire eventuali imprevisti.
Intorno alla 26esima-30esima settimana, epoca in cui si può accertare se la placenta è rimasta previa o se è risalita, si ripete l’ecografia. Alla 35esima-36esima settimana si effettua l’ultima ecografia per fare la diagnosi definitiva, per stabilire il tipo di parto e per escludere che, oltre che previa, la placenta sia anche aderente (a seconda della posizione si definisce accreta, percreta o increta), ossia abbia messo radici nello spessore dell’utero. È un’evenienza rara, ma che può dare le complicanze più serie.
Strategie d’intervento
In ogni modo, la futura mamma deve recarsi subito in ospedale, dove il personale medico valuterà quali sono gli interventi necessari. Se la gravidanza non ha ancora raggiunto la 34esima settimana, la perdita ematica è contenuta e non vi è sofferenza fetale, il medico può decidere di attendere. In tal caso consiglia alla donna il riposo assoluto, anche a domicilio.
In alternativa, può proporre un ricovero per mantenere mamma e bambino sotto controllo, attraverso frequenti monitoraggi.
Soltanto nelle situazioni più gravi potrebbe servire ricorrere alle trasfusioni: se le perdite ematiche sono ripetute, la futura mamma corre il rischio di diventare anemica. Quando poi il sanguinamento è abbondante e non si arresta può essere indispensabile effettuare un cesareo d’urgenza.
Leggi anche:
- Differenza tra parto eutocico e spontaneo
- Differenza tra parto eutocico (fisiologico) e distocico
- Differenza tra parto a termine, pretermine, abortivo e post-termine
- Macrosomia, distocico, episiotomia, indice di Bishop… Il vocabolario del parto
- Travaglio, secondamento e le altre fasi del parto naturale
- Differenza tra presentazione cefalica, podalica e trasversale nel parto
- Dolori del parto: epidurale, controllo autonomo e medico
- Differenza tra parto naturale, indotto e pilotato
- Posso rimanere incinta a 50 anni?
- Differenza tra placenta anteriore, posteriore e laterale: cosa cambia
- Secondamento: come e perché avviene l’espulsione della placenta
- Le aderenze patologiche della placenta in gravidanza
- Differenza tra placenta, sacco amniotico e liquido amniotico
- Differenza tra isterectomia totale (completa) e radicale
- Differenza tra isterectomia totale (completa) e subtotale (parziale)
- Differenza tra isterectomia addominale e vaginale
- Isterectomia: cosa succede dopo l’intervento e conseguenze
Se durante l’attesa non si presentassero particolari complicazioni?
Generalmente si evita un parto vaginale. La placenta previa è, infatti, un’indicazione per eseguire un cesareo elettivo. In ogni caso oggi, grazie alle moderne attrezzature presenti in ospedale e alla possibilità di eseguire l’intervento in completa sicurezza, i rischi per la salute della mamma e del bambino sono ridotti al minimo.
Tre tipi diversi di placenta previa
La placenta previa può essere di tre tipi, distinti a seconda della distanza che intercorre fra il margine placentare inferiore e l’apertura del canale cervicale. Si parla di:
- placenta previa centrale se ricopre l’orifizio uterino;
- placenta previa marginale, nel caso in cui il margine placentare abbia una distanza inferiore a 2,5 cm dall’orifizio;
- placenta previa laterale, quando è impiantata sul segmento uterino inferiore, ma dista almeno 2,5 cm dal collo dell’utero. Questa è la forma meno grave.
Qualche piccola attenzione
Quando viene diagnosticata la placenta previa è bene seguire alcune semplici regole. Vediamole insieme.
- È opportuno evitare gli sforzi fisici e, pur non essendo richiesto un riposo assoluto, è importante condurre una vita tranquilla che escluda ogni tipo di affaticamento.
- Si consiglia di astenersi dai rapporti sessuali.
- Meglio non intraprendere viaggi troppo lunghi e quindi faticosi,soprattutto all’estero o in località dove non è presente una struttura ospedaliera adeguata.
- Se compaiono perdite ematiche vaginali, bisogna recarsi subito in ospedale o allertare il 118.
Quando serve il ricovero
Una volta confermata la diagnosi di placenta previa, se l’ostruzione è solo parziale e, soprattutto, non si manifestano contrazioni precoci o sanguinamenti, la futura mamma può restare a casa, pur conducendo una vita più tranquilla ed evitando di allontanarsi troppo dalla struttura ospedaliera che la sta seguendo. Se, invece, si presentano emorragie, il ricovero è d’obbligo, specialmente allo scopo di scongiurare, ove possibile, un parto pretermine. Più precoci sono le emorragie, infatti, più c’è conflittualità sul timing del parto, perché bisogna bilanciare le condizioni di salute della futura mamma con il benessere e la maturità polmonare del feto. Per questo, se è necessario anticipare il parto, si somministrano alla gestante farmaci tocolitici per tentare di bloccare o ridurre le contrazioni uterine almeno per il tempo (non più di 48 ore) necessario per iniettare cortisonici che accelerano la maturità polmonare.
Parto naturale o cesareo?
Come avviene la nascita del bebè nei casi di placenta previa? Bisogna ricorrere per forza al bisturi o c’è la possibilità di mettere al mondo il bimbo per vie naturali? Se durante l’ecografia della 35esima-36esima settimana si evidenzia che la placenta è posta a una distanza superiore ai 2,5-3,0 cm dal collo dell’utero, è possibile tentare il parto per vie naturali, mentre se è inferiore a tali valori il cesareo è d’obbligo e viene programmato preferibilmente entro le 37 settimane, prima che comincino spontaneamente le contrazioni di travaglio, che potrebbero determinare un improvviso distacco di placenta. Con una placenta previa totale, inoltre, va messo in conto un 33% di probabilità che durante il cesareo si debba procedere anche all’isterectomia, cioè all’asportazione dell’utero; un’evenienza che è quasi inevitabile in caso di placenta aderente.
Leggi anche:
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
 La placenta è la barriera di protezione che la natura ha ideato per il feto, è un organo che cresce insieme al piccolo durante i nove mesi di gravidanza. Quest’involucro ha molte funzioni: porta ossigeno ed elimina anidride carbonica, nutre la creatura per tutto il tempo di gestazione, fa passare gli anticorpi della madre, si prende cura di lui fornendo tutto quello di cui ha bisogno. Spesso le future mamme hanno dubbi in merito alla posizione di questa sacca, soprattutto sulla differenza tra placenta posteriore e placenta anteriore
La placenta è la barriera di protezione che la natura ha ideato per il feto, è un organo che cresce insieme al piccolo durante i nove mesi di gravidanza. Quest’involucro ha molte funzioni: porta ossigeno ed elimina anidride carbonica, nutre la creatura per tutto il tempo di gestazione, fa passare gli anticorpi della madre, si prende cura di lui fornendo tutto quello di cui ha bisogno. Spesso le future mamme hanno dubbi in merito alla posizione di questa sacca, soprattutto sulla differenza tra placenta posteriore e placenta anteriore
 Normalmente, la placenta si inserisce sul fondo o sulle pareti laterali dell’organo, a una distanza sufficiente dall’orifizio uterino. In una gravidanza su 200, però, capita che sia inserita in modo anomalo nella parte più bassa dell’utero, troppo vicina alla cervice o addirittura sopra di essa: si parla allora di placenta previa. In questi casi ostruisce parzialmente o totalmente l’”uscita” del canale del parto. Ma l’anomalia non deve spaventare perché viene diagnosticata in tempo e non pregiudica il buon andamento dell’attesa. Sono però necessarie alcune attenzioni in più e, nella maggior parte dei casi, la nascita avviene con un cesareo.
Normalmente, la placenta si inserisce sul fondo o sulle pareti laterali dell’organo, a una distanza sufficiente dall’orifizio uterino. In una gravidanza su 200, però, capita che sia inserita in modo anomalo nella parte più bassa dell’utero, troppo vicina alla cervice o addirittura sopra di essa: si parla allora di placenta previa. In questi casi ostruisce parzialmente o totalmente l’”uscita” del canale del parto. Ma l’anomalia non deve spaventare perché viene diagnosticata in tempo e non pregiudica il buon andamento dell’attesa. Sono però necessarie alcune attenzioni in più e, nella maggior parte dei casi, la nascita avviene con un cesareo.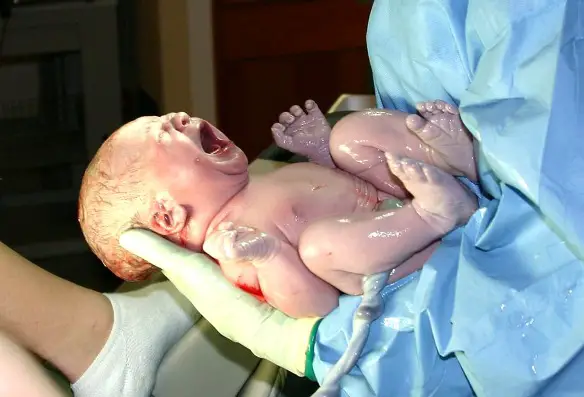 Placenta
Placenta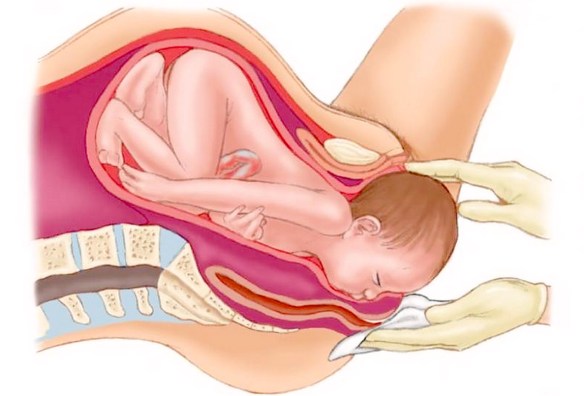 Durante il parte bisogna espellere feto, membrane, liquido amniotico e placenta. Il secondamento è il termine utilizzato per definire l’espulsione della placenta. Spesso però questo momento rimane per le donne un grande quesito, in quanto si predilige sempre parlare dell’espulsione fetale e molto poco di quella placentare. Vediamo allora nel dettaglio come avviene l’espulsione della placenta, in quanto tempo e se è dolorosa.
Durante il parte bisogna espellere feto, membrane, liquido amniotico e placenta. Il secondamento è il termine utilizzato per definire l’espulsione della placenta. Spesso però questo momento rimane per le donne un grande quesito, in quanto si predilige sempre parlare dell’espulsione fetale e molto poco di quella placentare. Vediamo allora nel dettaglio come avviene l’espulsione della placenta, in quanto tempo e se è dolorosa.