 Il diabete mellito abbreviato DM è una forma di diabete ovvero un gruppo di disturbi metabolici accomunati dal fatto di presentare una persistente instabilità del livello glicemico del sangue, passando da condizioni di iperglicemia, più frequente, a condizioni di ipoglicemia.
Il diabete mellito abbreviato DM è una forma di diabete ovvero un gruppo di disturbi metabolici accomunati dal fatto di presentare una persistente instabilità del livello glicemico del sangue, passando da condizioni di iperglicemia, più frequente, a condizioni di ipoglicemia.
Cause
Il diabete mellito può essere causato da una serie di fattori. Alcuni possono essere derivati da difetti dell’azione insulinica, come l’insulinoresistenza di tipo A, il leprecaunismo, la Sindrome di Rabson-Mendenhall e le sindromi lipodistrofiche; alcune malattie del pancreas possono essere causa del diabete, come nel caso della pancreatite, della fibrosi cistica, nell’emocromatosi e nel tumore del pancreas. Fra i farmaci che possono causare forme diabetiche si ritrovano il Vacor utilizzato come veleno per i topi, pentamidina, acido nicotinico, glucocorticoidi, ormoni tiroidei, diazossido, β-agonisti, tiazidici, fenitoina, interferon a, inibitori delle proteasi, clozapina, β-bloccanti). Alcune infezioni possono comportare l’insorgere di diabete come la rosolia congenita, il citomegalovirus e il coxackievirus. Fra le numerose patologie genetiche responsabili dello sviluppo del diabete si trovano la sindrome di Down, sindrome di Turner, sindrome di Klinefelter, corea di Huntington, sindrome di Laurence-Moon-Biedl, porfiria. L’esistenza di una predisposizione genetica è suggerita dal fatto che, nel caso di gemelli, il diabete Tipo 2 è presente in entrambi in una elevatissima percentuale, molto superiore rispetto a quanto accade per il diabete di Tipo 1. Probabilmente intervengono difetti a carico di più geni (malattia poligenica) coinvolti nella produzione di insulina e nel metabolismo del glucosio; il tipo di deficit varierebbe da un paziente all’altro, dal momento che fino ad oggi non è stato possibile identificare anomalie genetiche comuni a tutti i pazienti di Tipo 2. Malattie come acromegalia, sindrome di Cushing, ipogonadismo, glucagonoma, feocromocitoma, ipertiroidismo, somatostatinoma, aldosteronoma possono essere altre cause.
Leggi anche:
Fattori di rischio del diabete mellito
Tra i fattori di rischio si riscontrano principalmente:
- Obesità (BMI maggiore o uguale a 25 kg/m² per il DM2)
- Inattività fisica
- Ipertensione (pressione arteriosa maggiore o uguale a 140/90mmHg)
- Colesterolo HDL (minore o uguale a 35 mg/dl)
- Trigliceridi (maggiori o uguali a 250 mg/dl)
- Ipogonadismo: in uomini ipogonadici l’assunzione di testosterone diminuisce l’insulinoresistenza e migliora il quadro glicemico
- Disturbi del sonno, che favoriscono l’insorgenza della forma 2.
Anche l’età favorisce la comparsa del diabete, poiché essa si accompagna ad una riduzione fisiologica del testosterone e IGF-I e quindi a un diminuita sensibilità dei tessuti periferici all’insulina.
| Differenze |
Diabete mellito tipo 1 |
Diabete mellito tipo 2 |
| Età iniziale |
minore di 30 anni, anche se può presentarsi anche successivamente. |
Sopra la terza dècade |
| Onset |
drammatico |
lenta insorgenza |
| Obesità |
Non si presenta alcun’associazione |
Costituisce fattore di rischio |
| Livelli plasmatici di insulina endogena |
Irrilevanti |
Varia a seconda dell’insulina (resistenza – difetto di secrezione), può essere elevata |
| Rapporto con antigeni HLA-D |
SI |
NO |
| Rilevazione di anticorpi anti-insulae |
SI |
NO |
| In terapia efficacia dei farmaci ipoglicemizzanti orali |
L’iperglicemia non diminuisce |
Inizialmente si hanno effetti sull’iperglicemia |
| Rapporto con gemelli |
elevato (50% dei casi) |
quasi totale (90% dei casi) |
Diabete di tipo 1
La forma di tipo 1 ha un’eziologia che si costituisce con il passare del tempo:
- Predisposizione genetica, fra i vari geni responsabili quello localizzato nella regione HLA del cromosoma 6
- Stimolo immunologico
Questa fase, nota come luna di miele, dura per alcuni mesi, dopodiché i sintomi si presentano nuovamente e permangono stabilmente dando luogo, definitivamente, allo stato di diabete. La spiegazione di questo fenomeno è da ricercarsi nell’iperproduzione compensatoria di insulina da parte delle cellule β del pancreas.
Diabete di tipo 2
Il diabete di tipo 2 ha una eziologia multifattoriale, in quanto è causato dal concorso di più fattori, sia genetici che ambientali. Il riscontro di DM di tipo 2 è molto spesso casuale nel corso di esami di laboratorio a cui il paziente si sottopone per altri motivi, questo perché la patologia si instaura molto lentamente e occorre molto tempo prima che la sintomatologia possa divenire clinicamente manifesta; d’altro canto in molti pazienti sintomi di iperglicemia e glicosuria non compaiono mai. I fattori causali responsabili (eziologici) provocano la malattia attraverso il concorso di due meccanismi principali (patogenesi): l’alterazione della secrezione di insulina e la ridotta sensibilità dei tessuti bersaglio (muscolo, fegato e tessuto adiposo) alla sua azione (insulino-resistenza). Difetti della secrezione di insulina sono presenti non solo nei pazienti diabetici di Tipo 2, ma molto spesso anche nei gemelli sani e nei familiari di primo grado; in questi ultimi è stata rilevata frequentemente anche resistenza all’insulina. Si pensa pertanto che il diabete Tipo 2 sia preceduto da una fase prediabetica, in cui la resistenza dei tessuti periferici all’azione dell’insulina sia compensata da un aumento della secrezione pancreatica di insulina (iperinsulinemia). Soltanto quando si aggravano sia i difetti di secrezione insulinica sia l’insulino-resistenza (in seguito all’invecchiamento, alla obesità, all’inattività fisica o alla gravidanza), si renderebbe manifesta prima l’iperglicemia post-prandiale e poi l’iperglicemia a digiuno.
L’obesità viscerale (o centrale) riveste un ruolo di primo piano nello sviluppo della resistenza all’insulina. Il tessuto adiposo è, infatti, in grado di produrre una serie di sostanze (leptina, TFN-α, acidi grassi liberi, resistina, adiponectina), che concorrono allo sviluppo della insulino-resistenza. Inoltre nell’obesità, il tessuto adiposo è sede di uno stato di infiammazione cronica a bassa intensità, che rappresenta una fonte di mediatori chimici, che aggravano la resistenza all’insulina. Di conseguenza, i markers di infiammazione, come interleuchina 6 e proteina C-reattiva, sono spesso elevati in questo tipo di diabete.
Leggi anche:
- Differenze tra il diabete di tipo 1 e 2 (insulino dipendente e resistente)
- Trattamento farmacologico del diabete mellito
- Trattamento chirurgico del diabete mellito
- Neuropatia diabetica: sintomi e diagnosi di una complicanza del diabete
- Piede di Charcot: quali sono le cause della neuro-osteoartropatia?
- Piede diabetico: gradi di rischio, sintomi, diagnosi e terapia
- Ulcera diabetica: cause e tipi
- Diabete: tutte le diverse tipologie
- Diabete insipido: cause, diagnosi e trattamento
- Diabete mellito gestazionale: cause, diagnosi e trattamento
- Trapianto di cellule pancreatiche e pancreas artificiale per dire addio al diabete
- Insulina alta: cause, diabete, prediabete, valori normali e cure
- Glicemia alta o bassa: valori normali, che patologie indica e come si controlla nei diabetici
- Differenze tra diabete mellito ed insipido: glicemia, vasopressina, poliuria e polidipsia
- Diabete gestazionale: cos’è e quali sono i rischi per il feto e la madre
- Fa più ingrassare la pasta o il riso? Quale scegliere per dimagrire?
- Diabete di tipo 2: cause, fattori di rischio, sintomi e cure
- Diabete di tipo 1: cause, fattori di rischio, sintomi e cure
- Differenza tra dieta ipocalorica, normocalorica ed ipercalorica
- Dieta ipoglucidica: cos’è e cosa mangiare?
- Dieta zero grano senza pane né pasta: cosa mangiare?
- Dieta mima digiuno: cosa mangiare, esempio e menu
- Dieta chetogenica: cosa mangiare, controindicazioni e rischi
- Dieta ipoproteica ed aproteica: cosa mangiare e chi la deve seguire
- Alga bruna o fucus per dimagrire: proprietà e controindicazioni
- Zucchine per dimagrire: proprietà, calorie, e controindicazioni
- Se hai il diabete puoi andare in pensione anticipata
- “Può causare cancro”: procura di Torino avvia inchiesta su farmaco anti-diabete
- Diabete e gengive infiammate: i diabetici rischiano di perdere il sorriso
- Farmaco per diabete ritirato dalle farmacie: ecco i lotti interessati
- Inverti il primo piatto con il secondo: il segreto della dieta anti-diabete
- Contenitori in plastica per il cibo e rischio diabete: studio su mamme e bimbi
- Ecco perché il kiwi è un’ottima scelta per chi soffre di diabete
- I 5 sintomi poco conosciuti del diabete
- Calore sul duodeno: una possibile cura per sconfiggere il diabete
- Diabete: impiantato in Italia nuovo sensore che monitora glicemia
- Pancreas artificiale: monitora e fornisce insulina per il paziente diabetico
- Diabete a Natale: le 10 regole da seguire per tenere sotto controllo la glicemia
- Nuova insulina rapida ‘”2×1″, iniezione più soft e più facile da trasportare
- Il cioccolato fondente protegge il cuore e previene il diabete
- Il diabetico può mangiare il gelato?
- I diabetici possono mangiare i dolci?
- Il diabetico può mangiare la pizza? Quale preferire?
- Il diabetico può bere caffè?
- Diabete: con cosa posso sostituire lo zucchero?
- Il diabetico può mangiare le uova?
- Il diabetico può bere vino?
- I diabetici possono mangiare lo yogurt?
- Il diabetico può mangiare arance, limoni, mandarini, cedro e bergamotto?
- Il diabetico può mangiare lo zucchero di canna? Quanti carboidrati e calorie ha?
- Diabete: le sostituzioni di alcuni alimenti di uso comune
- I diabetici possono mangiare i pop corn?
- Il diabetico può mangiare le carote? Quanti carboidrati e calorie hanno?
- Il diabetico può bere birra?
- Diabete: quale verdura e legumi preferire per controllare la glicemia
- Il diabetico può mangiare le fragole ed altra frutta?
- Il diabetico può bere latte? Quanti carboidrati e calorie ha?
- I diabetici possono mangiare i pomodori?
- I diabetici possono mangiare i kiwi?
- Il diabetico può mangiare il riso integrale?
- Il diabetico può mangiare le ciliegie?
- I diabetici possono mangiare ricotta? Quante calorie ha?
- Il diabetico può mangiare l’uva?
- Il diabetico può mangiare le nespole? Quante calorie hanno?
- Il diabetico può mangiare il melone? Quante calorie ha?
- Il diabetico può mangiare la frutta secca?
- I diabetici possono mangiare i peperoni?
- I diabetici possono mangiare lo yogurt greco?
- Il diabetico può mangiare i wurstel? Quante calorie e carboidrati hanno?
- I diabetici possono mangiare ravanelli?
- Il diabetico può mangiare i broccoli? Quanti carboidrati e calorie hanno?
- Il diabetico può mangiare datteri, canditi, fichi e prugne secche?
- Il diabetico può mangiare gli asparagi?
- Il diabetico può mangiare la zucca? Quanti carboidrati e calorie contiene?
- Il diabetico può mangiare le zucchine? Quanti carboidrati e calorie hanno?
- Il diabetico può mangiare i carciofi? Quanti carboidrati e calorie hanno?
- Il diabetico può mangiare le bacche di Goji?
- I diabetici possono mangiare le mandorle?
- Il diabetico può mangiare il riso?
- Chi ha il diabete può mangiare l’anguria? In che quantità e quando?
- Il diabetico può mangiare la marmellata o il miele?
- Il diabetico può mangiare le fave ed i piselli?
- Il diabetico può mangiare la polenta?
- Il diabetico può mangiare le banane?
- Diabete: quale frutta mangiare e quale evitare? Guida completa
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
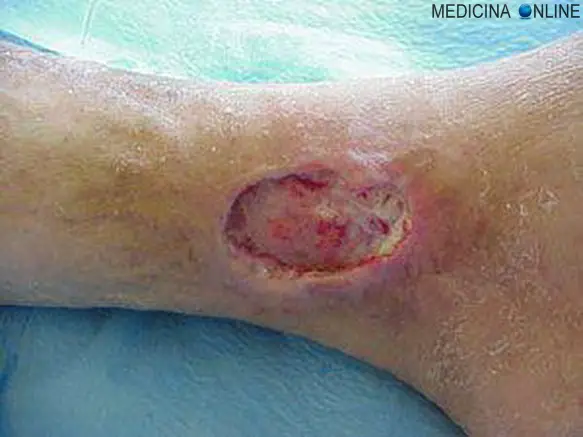 Con ulcera diabetica si intende una lesione di continuo di difficile guarigione spontanea che può interessare, in relazione alla sua importanza e gravità, i tessuti cutanei, sottocutanei ed ossei. La sua localizzazione distrettuale più comune è nel piede coinvolgendo in senso disto-prossimale le regioni apicali delle dita, le giunture articolari delle interfalangee, le teste metatarsali (regione plantare), il tallone, le prominenze ossee del mortaio tibio-peroneo-astragalico (caviglia), e la gamba. Il coinvolgimento del piede è molto pericoloso per il protrarsi della patologia in quanto spesso si presentano coinvolgimenti dei tessuti sottocutanei ed ossei con infezioni e fistole che possono far sviluppare necrosi settica e relativa amputazione della regione interessata, anche se la ricerca e la tecnologia consentono la realizzazione del trapianto dei tessuti.
Con ulcera diabetica si intende una lesione di continuo di difficile guarigione spontanea che può interessare, in relazione alla sua importanza e gravità, i tessuti cutanei, sottocutanei ed ossei. La sua localizzazione distrettuale più comune è nel piede coinvolgendo in senso disto-prossimale le regioni apicali delle dita, le giunture articolari delle interfalangee, le teste metatarsali (regione plantare), il tallone, le prominenze ossee del mortaio tibio-peroneo-astragalico (caviglia), e la gamba. Il coinvolgimento del piede è molto pericoloso per il protrarsi della patologia in quanto spesso si presentano coinvolgimenti dei tessuti sottocutanei ed ossei con infezioni e fistole che possono far sviluppare necrosi settica e relativa amputazione della regione interessata, anche se la ricerca e la tecnologia consentono la realizzazione del trapianto dei tessuti.
 Il diabete mellito abbreviato DM è una forma di diabete ovvero un gruppo di disturbi metabolici accomunati dal fatto di presentare una persistente instabilità del livello glicemico del sangue, passando da condizioni di iperglicemia, più frequente, a condizioni di ipoglicemia.
Il diabete mellito abbreviato DM è una forma di diabete ovvero un gruppo di disturbi metabolici accomunati dal fatto di presentare una persistente instabilità del livello glicemico del sangue, passando da condizioni di iperglicemia, più frequente, a condizioni di ipoglicemia. Il diabete mellito abbreviato DM è una forma di diabete ovvero un gruppo di disturbi metabolici accomunati dal fatto di presentare una persistente instabilità del livello glicemico del sangue, passando da condizioni di iperglicemia, più frequente, a condizioni di ipoglicemia.
Il diabete mellito abbreviato DM è una forma di diabete ovvero un gruppo di disturbi metabolici accomunati dal fatto di presentare una persistente instabilità del livello glicemico del sangue, passando da condizioni di iperglicemia, più frequente, a condizioni di ipoglicemia. Il diabete mellito gestazionale è una condizione caratterizzata da valori di glicemia oltre la norma, suggestivi di diagnosi di diabete, che si instaura durante la gravidanza in donne che, prima di essa, non erano diabetiche. L’International diabates and Pregnancy Study Groups raccomanda che il diabete diagnosticato nella prima visita prenatale venga classificato come diabete franco.
Il diabete mellito gestazionale è una condizione caratterizzata da valori di glicemia oltre la norma, suggestivi di diagnosi di diabete, che si instaura durante la gravidanza in donne che, prima di essa, non erano diabetiche. L’International diabates and Pregnancy Study Groups raccomanda che il diabete diagnosticato nella prima visita prenatale venga classificato come diabete franco. La neuropatia diabetica (detta “polineuropatia diabetica” quando vengono colpiti più nervi) è una complicanza frequente del diabete che può interessare sia il sistema nervoso periferico, sia il sistema nervoso autonomo. In generale si distinguono due tipologie: neuropatia periferica e neuropatia autonoma. La neuropatia periferica colpisce le fibre nervose che vanno dalla periferia al midollo spinale, mentre quella autonoma coinvolge i funicoli nervosi che controllano le funzioni autonome del corpo, come il cuore e la circolazione, la digestione, gli ormoni, i reni il fegato. Nel caso di neuropatia periferica, generalmente si tratta di una polineuropatia polidistrettuale, di solito simmetrica, distale e più frequentemente interessa gli arti inferiori, più raramente è prossimale. La neuropatia autonomica invece presenta sintomi del tutto diversi.
La neuropatia diabetica (detta “polineuropatia diabetica” quando vengono colpiti più nervi) è una complicanza frequente del diabete che può interessare sia il sistema nervoso periferico, sia il sistema nervoso autonomo. In generale si distinguono due tipologie: neuropatia periferica e neuropatia autonoma. La neuropatia periferica colpisce le fibre nervose che vanno dalla periferia al midollo spinale, mentre quella autonoma coinvolge i funicoli nervosi che controllano le funzioni autonome del corpo, come il cuore e la circolazione, la digestione, gli ormoni, i reni il fegato. Nel caso di neuropatia periferica, generalmente si tratta di una polineuropatia polidistrettuale, di solito simmetrica, distale e più frequentemente interessa gli arti inferiori, più raramente è prossimale. La neuropatia autonomica invece presenta sintomi del tutto diversi.