 Con “fibrillazione atriale” in medicina si intende una aritmia cardiaca, cioè una alterazione del ritmo cardiaco normale (ritmo sinusale), che origina dagli atri del cuore. È una complessa patologia elettrica degli atri che presenta costantemente tre caratteristiche principali:
Con “fibrillazione atriale” in medicina si intende una aritmia cardiaca, cioè una alterazione del ritmo cardiaco normale (ritmo sinusale), che origina dagli atri del cuore. È una complessa patologia elettrica degli atri che presenta costantemente tre caratteristiche principali:
- l’attivazione elettrica rapida ed apparentemente caotica del tessuto atriale, che provoca il caratteristico sintomo di cuore “palpitante” ed è riscontrabile con un comune elettrocardiogramma (ECG);
- la diminuita efficienza dell’attività di pompa del cuore (diminuzione della gittata cardiaca);
- se la fibrillazione atriale si prolunga nel tempo determina l’aumento del rischio tromboembolico, causato dal rallentamento del flusso ematico nel cuore che porta ad aumentato rischio di coagulazione. L’eventuale formazione di embolo può portare a ictus cerebrale o infarto del miocardio.
In base alla durata dei sintomi la fibrillazione atriale si può classificare in parossistica, persistente e cronica. Generalmente in un soggetto sano e giovane la fibrillazione è parossistica, sporadica, di breve durata. In soggetti più anziani e con altre patologie cardiocircolatorie è invece più frequentemente persistente, di lunga durata.
Con “extrasistole” in medicina si intende un battito cardiaco prematuro, che avviene prima del previsto andando così ad alterare la fisiologica successione regolare dei battiti cardiaci tipici del ritmo sinusale (ritmo cardiaco normale). L’impulso cardiaco normale nasce dal nodo seno-atriale seno atriale (il pacemaker naturale del cuore), invece, nelle extrasistoli, l’impulso origina da sedi diverse dette sedi ectopiche e tale diversa origine dà avvio al battito prematuro. Tali contrazioni anomale, o extrasistoli, sono separate dalla successiva contrazione regolare da una pausa più lunga del normale. In mancanza di una conferma elettrocardiografica che permetta una diagnosi differenziale, un episodio di extrasistolia prolungata può essere scambiato per fibrillazione atriale (in questo caso il ritmo cessa di essere sinusale), anche se generalmente la seconda tende a durare più a lungo.
Le extrasistoli possono dare l’innesco, anche se raramente, ad aritmie sostenute: un’extrasistole atriale può dare inizio a una tachicardia parossistica sopraventricolare, a un flutter, a una fibrillazione atriale o a una tachicardia giunzionale; un’extrasistole ventricolare può scatenare una tachicardia da rientro AV o una tachicardia ventricolare. In rari casi, cioè quando sono presenti in numero estremamente elevato (molte migliaia al giorno), le extrasistoli potrebbero determinare lo sviluppo di una cardiomiopatia dilatativa. In tali casi, la riduzione o l’eliminazione delle extrasistole (ad esempio tramite ablazione radioelettrica) determina solitamente la progressiva regressione della cardiomiopatia, nelle fasi iniziali della patologia.
Cause
In entrambe le aritmie le cause possono essere molto varie. Si possono sviluppare entrambe in un cuore sano, in forma generalmente isolata, spesso legate a stress, abuso di caffè, droghe e fumo di sigarette. Possono anche presentarsi anche a causa di varie patologie come malattie strutturali, valvulopatie, cardiomiopatie, ipertensione arteriosa, malattie genetiche ereditarie, ernia iatale, patologie della tiroide. In alcuni casi la causa dell’aritmia non è nota e prende il nome di “idiopatica”.
Rischi
Le extrasistoli generalmente sono benigne, specialmente quando sono sporadiche e durano per periodi limitati non determinano alcuna complicanza. Anche le fibrillazione atriale – specie se parossistica e se scompare in modo autonomo nell’arco di tempi limitati – difficilmente può essere rischiosa per la salute. Diverso è il discorso per fibrillazione atriale prolungata, recidivante, cronica: in questo caso il paziente ha un più elevato rischio di eventi ischemici (ictus cerebrale, infarto del miocardio) ed arresto cardiaco.
- Eventi ischemici: ictus ed infarto sono causati dal fatto che, durante una fibrillazione atriale prolungata, gli atri (le due cavità superiori del cuore) non riescono a pompare tutto il sangue nei ventricoli (le due cavità inferiori), quindi parte del sangue ristagna al loro interno. Tale rallentamento del flusso, determina un aumento della coagulazione del sangue, il che porta alla formazione di un coagulo che, messo in circolo diventa un embolo che può ostruire arterie cerebrali o coronarie. Per questo motivo gli anticoagulanti sono una parte importante della terapia dei pazienti affetti da fibrillazione atriale di lunga durata.
- Arresto cardiaco: la fibrillazione atriale può causare l’arresto cardiaco perché i ventricoli battono molto più in fretta del normale e non riescono a riempirsi completamente di sangue, quindi possono non essere in grado di pompare una quantità sufficiente di sangue nei polmoni, nell’organismo e nel miocardio stesso. Nel caso di arresto cardiaco si rende necessario l’uso tempestivo di defibrillatore.
Sintomi
Generalmente il paziente non ha sintomi premonitori in entrambe le aritmie. Entrambe le aritmie possono essere asintomatiche, specie se di breve durata. I sintomi sono comuni ad entrambe le patologie: sensazione di “tuffo al cuore”, palpitazioni, senso di malessere generale, stanchezza. Più raro (e potenzialmente indice di maggiore gravità) è il senso di dolore e debolezza a livello del torace.
Leggi anche:
- Flutter atriale: cause, terapie, cosa fare, cura, ablazione e sintomi
- Differenza tra fibrillazione atriale e flutter
- Differenza tra fibrillazione atriale ed aritmia
- Differenza tra fibrillazione atriale e fibrillazione ventricolare
- Differenza tra tachicardia e fibrillazione atriale e ventricolare
Diagnosi
In entrambe le aritmie è importante fare un elettrocardiogramma (ECG) per la conferma e la diagnosi differenziale. Si può successivamente procedere ad un’ecografia del cuore (ecocolordoppler cardiaco), ad una radiografia del torace ed a esami del sangue.
Terapia
In caso di extrasistole e di fibrillazione isolate, che recidivano raramente, spesso non è necessaria alcuna terapia. In caso invece di aritmie prolungate e recidivanti è necessario agire su due fronti:
- trattare l’aritmia, per far ritornare il cuore ad un ritmo normale, in modo da minimizzare l’incidenza di embolie e di scompenso cardiaco che sono più probabili in caso di aritmia prolungata a causa della formazione di coaguli nel cuore e della diminuita gittata cardiaca;
- fare diagnosi della patologia cardiaca o extracardiaca che causa l’aritmia.
Le raccomandazioni sulla scelta terapeutica, in senso strettamente aritmologico, si basano sull’alternativa tra:
- il controllo del ritmo (cioè il recupero e il mantenimento del ritmo sinusale con farmaci antiaritmici o l’ablazione transcatetere);
- il controllo della frequenza cardiaca con farmaci che regolano la conduzione degli stimoli atriali ai ventricoli associati alla terapia antitrombotica.
La scelta sulla condotta terapeutica viene quindi personalizzata basandosi su vari fattori, come stato del paziente, sua età, durata dei sintomi, probabilità di recidive e grazie ad eventuali altri esami sia di laboratorio che di immagine, come l’ecocolordoppler cardiaco. Le aritmie sporadiche tendono a scomparire in seguito a generiche cure sedative contro l’ansia, associate a misure igieniche e dietetiche, maggior riposo, pasti regolari e leggeri e un adeguato movimento fisico, oltre che a smettere di fumare e di abusare di droghe. La terapia nei casi più gravi fa uso di farmaci quali la chinidina, la procainamide, l’ajmalina. In caso invece di aritmie croniche e permanenti la terapia dovrà mirare il controllo della frequenza cardiaca con farmaci come la digitale, i betabloccanti, il verapamil o il diltiazem mentre il rischio di tromboembolia verrà ridotto con l’utilizzo di anticoagulanti orali, che fino ad ora erano rappresentati dal warfarin e l’acenocumarolo. Tali farmaci però richiedono il controllo periodico del livello di anticoagulazione attraverso dei prelievi di sangue. In alcuni casi, quando sia danneggiato il fascio di conduzione verso i ventricoli e quindi sia particolarmente bassa la frequenza cardiaca, si provvederà all’impianto di un pacemaker definitivo. In casi di FA cronica o recidivante in pazienti selezionati, nei quali non si riesce a mantenere nel tempo un ritmo sinusale, si propone, in questi ultimi anni, l’ablazione transcatetere con radiofrequenza.
Leggi anche:
- Extrasistole: a riposo, ansia, sono pericolose, cure e gravidanza
- Fibrillazione atriale: terapia, rischi, cosa fare, ECG, quando preoccuparsi
- Fibrillazione atriale: parossistica, persistente e cronica
- Differenza tra fibrillazione ventricolare ed arresto cardiaco
- Arresto cardiaco: conseguenze, cause, coma, terapia, cosa fare
- Sapresti riconoscere un infarto del miocardio? Impara ad identificarlo e salverai una vita (anche la tua)
- Aritmia cardiaca: cause e fattori di rischio, sintomi, diagnosi e cura
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Fibrillazione ventricolare: cos’è, terapia, cause scatenanti, frequenza
- Come si muove l’impulso elettrico cardiaco nel cuore?
- Com’è fatto il cuore, a che serve e come funziona?
- ECG: cosa indicano le onde P, T, U, il complesso QRS ed il segmento ST
- Differenza tra cardioversione spontanea, elettrica e farmacologica
- Il defibrillatore non funziona: muore a 51 anni per un infarto
- Ritmo sinusale ECG: normofrequente, tachicardico, valori, ai limiti della norma
- Pugno precordiale sul petto: significato, quando farlo, linee guida
- Defibrillatore: cos’è, come funziona, prezzo, voltaggio, manuale ed esterno
- Bradicardia: sintomi, conseguenze, rimedi, notturna e grave
- Tachicardia improvvisa: cosa fare, ansia, rimedi, valori, dopo i pasti
- Fibrillazione atriale: farmaci e terapia dell’aritmia cardiaca
- Farmaci antiaritmici: meccanismo d’azione ed effetti collaterali
- Primo soccorso e BLS (Basic Life Support): cos’è e come si fa
- Respirazione artificiale bocca a bocca: quando farla e come farla
- Massaggio cardiaco: quando farlo e come farlo [LINEE GUIDA]
- Massaggio cardiaco: quante compressioni al minuto?
- Il massaggio cardiaco si esegue in assenza di…
- Sindrome di Wolff-Parkinson-White: cos’è, cosa fare, come si cura
- Perché il cuore si trova a sinistra e non a destra nel torace?
- Differenza tra pacemaker e defibrillatore ICD
- I dubbi su pacemaker e ICD: carica, impulsi, cellulare, banca ed aereo
- Malattie cardiovascolari: i 10 comandamenti del cuore in salute
- Quanto pesa e quanto sangue contiene un cuore?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Differenza tra tachicardia, aritmia, bradicardia e alloritmia
- Differenza tra sintomo e segno con esempi
- Cos’è un infarto e quanti tipi di infarto conosci?
- Differenza tra attacco di cuore (infarto del miocardio) ed arresto cardiaco
- Differenza tra infarto cardiaco, infarto miocardico e attacco di cuore
- Ecocolordoppler: cos’è, a che serve e come funziona?
- Ecocolordoppler arterioso e venoso degli arti inferiori e superiori
- Effetto Doppler: cos’è e come viene usato in campo medico?
- Ecocardiogramma per via transesofagea: preparazione, è doloroso?
- Differenza tra ecocardiografia ed elettrocardiogramma
- Ecocardiogramma da stress (ecostress) fisico e farmacologico: come si svolge, è pericoloso?
- Endocardite batterica: profilassi in bambini ed adulti
- Riduzione della riserva coronarica: cos’è e come si studia
- Ecocolordoppler dei tronchi sovraortici: come si effettua e quali patologie studia
- Doppler transcranico: a che serve, è pericoloso o doloroso?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Qual è la differenza tra arteria e vena?
- Come si muove il sangue all’interno del cuore?
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Che differenza c’è tra sistole e diastole?
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Con “fibrillazione atriale” in medicina si intende una aritmia cardiaca, cioè una alterazione del ritmo cardiaco normale (ritmo sinusale), che origina dagli atri del cuore. È una complessa patologia elettrica degli atri che presenta costantemente due caratteristiche principali:
Con “fibrillazione atriale” in medicina si intende una aritmia cardiaca, cioè una alterazione del ritmo cardiaco normale (ritmo sinusale), che origina dagli atri del cuore. È una complessa patologia elettrica degli atri che presenta costantemente due caratteristiche principali: Con “flutter atriale” si intende una “aritmia ectopica sopraventricolare” cioè una:
Con “flutter atriale” si intende una “aritmia ectopica sopraventricolare” cioè una: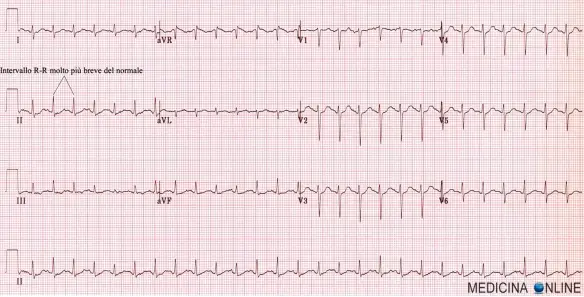
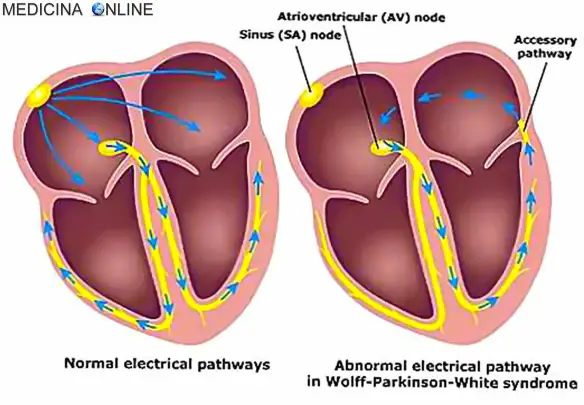 La Sindrome di Wolff Parkinson White (WPW, in lingua inglese “Wolff–Parkinson–White Syndrome”) è una patologia caratterizzata da anomala conduzione dell’impulso elettrico cardiaco e determinata dalla presenza di uno o più fasci atrio-ventricolari accessori, che possono dare origine ad episodi di tachicardia sporadica. La malattia, ad eziologia ancora non del tutto chiara, colpisce una persona su 450; nel 70% dei casi interessa i maschi, specie in giovane età, e può presentarsi sia in forma sporadica che famigliare ed essere silente dal punto di vista sintomatico. I neonati da genitori con la sindrome di WPW possono essere a maggior rischio di sviluppare la malattia come pure i neonati con altri difetti cardiaci congeniti. I pazienti con sindrome di WPW spesso hanno più di una via accessoria, ed in alcuni possono essere anche più di otto; questo è stato dimostrato in soggetti affetti dall’anomalia di Ebstein. La sindrome di WPW è talora associata alla neuropatia ottica ereditaria di Leber (LHON),una forma di malattia mitocondriale.
La Sindrome di Wolff Parkinson White (WPW, in lingua inglese “Wolff–Parkinson–White Syndrome”) è una patologia caratterizzata da anomala conduzione dell’impulso elettrico cardiaco e determinata dalla presenza di uno o più fasci atrio-ventricolari accessori, che possono dare origine ad episodi di tachicardia sporadica. La malattia, ad eziologia ancora non del tutto chiara, colpisce una persona su 450; nel 70% dei casi interessa i maschi, specie in giovane età, e può presentarsi sia in forma sporadica che famigliare ed essere silente dal punto di vista sintomatico. I neonati da genitori con la sindrome di WPW possono essere a maggior rischio di sviluppare la malattia come pure i neonati con altri difetti cardiaci congeniti. I pazienti con sindrome di WPW spesso hanno più di una via accessoria, ed in alcuni possono essere anche più di otto; questo è stato dimostrato in soggetti affetti dall’anomalia di Ebstein. La sindrome di WPW è talora associata alla neuropatia ottica ereditaria di Leber (LHON),una forma di malattia mitocondriale. La tachicardia è una aritmia caratterizzata da aumento della frequenza dei battiti cardiaci e pulsazioni sopra i 100 battiti al minuto quando il soggetto è a riposo. La tachicardia non indica necessariamente la presenza
La tachicardia è una aritmia caratterizzata da aumento della frequenza dei battiti cardiaci e pulsazioni sopra i 100 battiti al minuto quando il soggetto è a riposo. La tachicardia non indica necessariamente la presenza