 Con “palpitazioni” o “cardiopalmo” o ancora “cardiopalma” in medicina si intende la percezione del proprio battito cardiaco. In condizioni normali, infatti, l’individuo non ha percezione della contrazione del Continua a leggere
Con “palpitazioni” o “cardiopalmo” o ancora “cardiopalma” in medicina si intende la percezione del proprio battito cardiaco. In condizioni normali, infatti, l’individuo non ha percezione della contrazione del Continua a leggere
Archivi tag: extrasistole
I migliori elettrocardiografi ed Holter portatili
Oggi vi presentiamo una lista dei migliori elettrocardiografi (ECG) portatili ed Holter, facili da usare e professionali, utili sia al Continua a leggere
Differenza tra fibrillazione atriale ed extrasistole
 Con “fibrillazione atriale” in medicina si intende una aritmia cardiaca, cioè una alterazione del ritmo cardiaco normale (ritmo sinusale), che origina dagli atri del cuore. È una complessa patologia elettrica degli atri che presenta costantemente tre caratteristiche principali:
Con “fibrillazione atriale” in medicina si intende una aritmia cardiaca, cioè una alterazione del ritmo cardiaco normale (ritmo sinusale), che origina dagli atri del cuore. È una complessa patologia elettrica degli atri che presenta costantemente tre caratteristiche principali:
- l’attivazione elettrica rapida ed apparentemente caotica del tessuto atriale, che provoca il caratteristico sintomo di cuore “palpitante” ed è riscontrabile con un comune elettrocardiogramma (ECG);
- la diminuita efficienza dell’attività di pompa del cuore (diminuzione della gittata cardiaca);
- se la fibrillazione atriale si prolunga nel tempo determina l’aumento del rischio tromboembolico, causato dal rallentamento del flusso ematico nel cuore che porta ad aumentato rischio di coagulazione. L’eventuale formazione di embolo può portare a ictus cerebrale o infarto del miocardio.
In base alla durata dei sintomi la fibrillazione atriale si può classificare in parossistica, persistente e cronica. Generalmente in un soggetto sano e giovane la fibrillazione è parossistica, sporadica, di breve durata. In soggetti più anziani e con altre patologie cardiocircolatorie è invece più frequentemente persistente, di lunga durata.
Con “extrasistole” in medicina si intende un battito cardiaco prematuro, che avviene prima del previsto andando così ad alterare la fisiologica successione regolare dei battiti cardiaci tipici del ritmo sinusale (ritmo cardiaco normale). L’impulso cardiaco normale nasce dal nodo seno-atriale seno atriale (il pacemaker naturale del cuore), invece, nelle extrasistoli, l’impulso origina da sedi diverse dette sedi ectopiche e tale diversa origine dà avvio al battito prematuro. Tali contrazioni anomale, o extrasistoli, sono separate dalla successiva contrazione regolare da una pausa più lunga del normale. In mancanza di una conferma elettrocardiografica che permetta una diagnosi differenziale, un episodio di extrasistolia prolungata può essere scambiato per fibrillazione atriale (in questo caso il ritmo cessa di essere sinusale), anche se generalmente la seconda tende a durare più a lungo.
Le extrasistoli possono dare l’innesco, anche se raramente, ad aritmie sostenute: un’extrasistole atriale può dare inizio a una tachicardia parossistica sopraventricolare, a un flutter, a una fibrillazione atriale o a una tachicardia giunzionale; un’extrasistole ventricolare può scatenare una tachicardia da rientro AV o una tachicardia ventricolare. In rari casi, cioè quando sono presenti in numero estremamente elevato (molte migliaia al giorno), le extrasistoli potrebbero determinare lo sviluppo di una cardiomiopatia dilatativa. In tali casi, la riduzione o l’eliminazione delle extrasistole (ad esempio tramite ablazione radioelettrica) determina solitamente la progressiva regressione della cardiomiopatia, nelle fasi iniziali della patologia.
Cause
In entrambe le aritmie le cause possono essere molto varie. Si possono sviluppare entrambe in un cuore sano, in forma generalmente isolata, spesso legate a stress, abuso di caffè, droghe e fumo di sigarette. Possono anche presentarsi anche a causa di varie patologie come malattie strutturali, valvulopatie, cardiomiopatie, ipertensione arteriosa, malattie genetiche ereditarie, ernia iatale, patologie della tiroide. In alcuni casi la causa dell’aritmia non è nota e prende il nome di “idiopatica”.
Rischi
Le extrasistoli generalmente sono benigne, specialmente quando sono sporadiche e durano per periodi limitati non determinano alcuna complicanza. Anche le fibrillazione atriale – specie se parossistica e se scompare in modo autonomo nell’arco di tempi limitati – difficilmente può essere rischiosa per la salute. Diverso è il discorso per fibrillazione atriale prolungata, recidivante, cronica: in questo caso il paziente ha un più elevato rischio di eventi ischemici (ictus cerebrale, infarto del miocardio) ed arresto cardiaco.
- Eventi ischemici: ictus ed infarto sono causati dal fatto che, durante una fibrillazione atriale prolungata, gli atri (le due cavità superiori del cuore) non riescono a pompare tutto il sangue nei ventricoli (le due cavità inferiori), quindi parte del sangue ristagna al loro interno. Tale rallentamento del flusso, determina un aumento della coagulazione del sangue, il che porta alla formazione di un coagulo che, messo in circolo diventa un embolo che può ostruire arterie cerebrali o coronarie. Per questo motivo gli anticoagulanti sono una parte importante della terapia dei pazienti affetti da fibrillazione atriale di lunga durata.
- Arresto cardiaco: la fibrillazione atriale può causare l’arresto cardiaco perché i ventricoli battono molto più in fretta del normale e non riescono a riempirsi completamente di sangue, quindi possono non essere in grado di pompare una quantità sufficiente di sangue nei polmoni, nell’organismo e nel miocardio stesso. Nel caso di arresto cardiaco si rende necessario l’uso tempestivo di defibrillatore.
Sintomi
Generalmente il paziente non ha sintomi premonitori in entrambe le aritmie. Entrambe le aritmie possono essere asintomatiche, specie se di breve durata. I sintomi sono comuni ad entrambe le patologie: sensazione di “tuffo al cuore”, palpitazioni, senso di malessere generale, stanchezza. Più raro (e potenzialmente indice di maggiore gravità) è il senso di dolore e debolezza a livello del torace.
Leggi anche:
- Flutter atriale: cause, terapie, cosa fare, cura, ablazione e sintomi
- Differenza tra fibrillazione atriale e flutter
- Differenza tra fibrillazione atriale ed aritmia
- Differenza tra fibrillazione atriale e fibrillazione ventricolare
- Differenza tra tachicardia e fibrillazione atriale e ventricolare
Diagnosi
In entrambe le aritmie è importante fare un elettrocardiogramma (ECG) per la conferma e la diagnosi differenziale. Si può successivamente procedere ad un’ecografia del cuore (ecocolordoppler cardiaco), ad una radiografia del torace ed a esami del sangue.
Terapia
In caso di extrasistole e di fibrillazione isolate, che recidivano raramente, spesso non è necessaria alcuna terapia. In caso invece di aritmie prolungate e recidivanti è necessario agire su due fronti:
- trattare l’aritmia, per far ritornare il cuore ad un ritmo normale, in modo da minimizzare l’incidenza di embolie e di scompenso cardiaco che sono più probabili in caso di aritmia prolungata a causa della formazione di coaguli nel cuore e della diminuita gittata cardiaca;
- fare diagnosi della patologia cardiaca o extracardiaca che causa l’aritmia.
Le raccomandazioni sulla scelta terapeutica, in senso strettamente aritmologico, si basano sull’alternativa tra:
- il controllo del ritmo (cioè il recupero e il mantenimento del ritmo sinusale con farmaci antiaritmici o l’ablazione transcatetere);
- il controllo della frequenza cardiaca con farmaci che regolano la conduzione degli stimoli atriali ai ventricoli associati alla terapia antitrombotica.
La scelta sulla condotta terapeutica viene quindi personalizzata basandosi su vari fattori, come stato del paziente, sua età, durata dei sintomi, probabilità di recidive e grazie ad eventuali altri esami sia di laboratorio che di immagine, come l’ecocolordoppler cardiaco. Le aritmie sporadiche tendono a scomparire in seguito a generiche cure sedative contro l’ansia, associate a misure igieniche e dietetiche, maggior riposo, pasti regolari e leggeri e un adeguato movimento fisico, oltre che a smettere di fumare e di abusare di droghe. La terapia nei casi più gravi fa uso di farmaci quali la chinidina, la procainamide, l’ajmalina. In caso invece di aritmie croniche e permanenti la terapia dovrà mirare il controllo della frequenza cardiaca con farmaci come la digitale, i betabloccanti, il verapamil o il diltiazem mentre il rischio di tromboembolia verrà ridotto con l’utilizzo di anticoagulanti orali, che fino ad ora erano rappresentati dal warfarin e l’acenocumarolo. Tali farmaci però richiedono il controllo periodico del livello di anticoagulazione attraverso dei prelievi di sangue. In alcuni casi, quando sia danneggiato il fascio di conduzione verso i ventricoli e quindi sia particolarmente bassa la frequenza cardiaca, si provvederà all’impianto di un pacemaker definitivo. In casi di FA cronica o recidivante in pazienti selezionati, nei quali non si riesce a mantenere nel tempo un ritmo sinusale, si propone, in questi ultimi anni, l’ablazione transcatetere con radiofrequenza.
Leggi anche:
- Extrasistole: a riposo, ansia, sono pericolose, cure e gravidanza
- Fibrillazione atriale: terapia, rischi, cosa fare, ECG, quando preoccuparsi
- Fibrillazione atriale: parossistica, persistente e cronica
- Differenza tra fibrillazione ventricolare ed arresto cardiaco
- Arresto cardiaco: conseguenze, cause, coma, terapia, cosa fare
- Sapresti riconoscere un infarto del miocardio? Impara ad identificarlo e salverai una vita (anche la tua)
- Aritmia cardiaca: cause e fattori di rischio, sintomi, diagnosi e cura
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Fibrillazione ventricolare: cos’è, terapia, cause scatenanti, frequenza
- Come si muove l’impulso elettrico cardiaco nel cuore?
- Com’è fatto il cuore, a che serve e come funziona?
- ECG: cosa indicano le onde P, T, U, il complesso QRS ed il segmento ST
- Differenza tra cardioversione spontanea, elettrica e farmacologica
- Il defibrillatore non funziona: muore a 51 anni per un infarto
- Ritmo sinusale ECG: normofrequente, tachicardico, valori, ai limiti della norma
- Pugno precordiale sul petto: significato, quando farlo, linee guida
- Defibrillatore: cos’è, come funziona, prezzo, voltaggio, manuale ed esterno
- Bradicardia: sintomi, conseguenze, rimedi, notturna e grave
- Tachicardia improvvisa: cosa fare, ansia, rimedi, valori, dopo i pasti
- Fibrillazione atriale: farmaci e terapia dell’aritmia cardiaca
- Farmaci antiaritmici: meccanismo d’azione ed effetti collaterali
- Primo soccorso e BLS (Basic Life Support): cos’è e come si fa
- Respirazione artificiale bocca a bocca: quando farla e come farla
- Massaggio cardiaco: quando farlo e come farlo [LINEE GUIDA]
- Massaggio cardiaco: quante compressioni al minuto?
- Il massaggio cardiaco si esegue in assenza di…
- Sindrome di Wolff-Parkinson-White: cos’è, cosa fare, come si cura
- Perché il cuore si trova a sinistra e non a destra nel torace?
- Differenza tra pacemaker e defibrillatore ICD
- I dubbi su pacemaker e ICD: carica, impulsi, cellulare, banca ed aereo
- Malattie cardiovascolari: i 10 comandamenti del cuore in salute
- Quanto pesa e quanto sangue contiene un cuore?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Differenza tra tachicardia, aritmia, bradicardia e alloritmia
- Differenza tra sintomo e segno con esempi
- Cos’è un infarto e quanti tipi di infarto conosci?
- Differenza tra attacco di cuore (infarto del miocardio) ed arresto cardiaco
- Differenza tra infarto cardiaco, infarto miocardico e attacco di cuore
- Ecocolordoppler: cos’è, a che serve e come funziona?
- Ecocolordoppler arterioso e venoso degli arti inferiori e superiori
- Effetto Doppler: cos’è e come viene usato in campo medico?
- Ecocardiogramma per via transesofagea: preparazione, è doloroso?
- Differenza tra ecocardiografia ed elettrocardiogramma
- Ecocardiogramma da stress (ecostress) fisico e farmacologico: come si svolge, è pericoloso?
- Endocardite batterica: profilassi in bambini ed adulti
- Riduzione della riserva coronarica: cos’è e come si studia
- Ecocolordoppler dei tronchi sovraortici: come si effettua e quali patologie studia
- Doppler transcranico: a che serve, è pericoloso o doloroso?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Qual è la differenza tra arteria e vena?
- Come si muove il sangue all’interno del cuore?
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Che differenza c’è tra sistole e diastole?
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Extrasistole: a riposo, ansia, sono pericolose, cure e gravidanza
 Con “extrasistole” in medicina si intende un battito cardiaco prematuro, che avviene prima del previsto andando così ad alterare la fisiologica successione regolare dei battiti cardiaci tipici del “ritmo sinusale” (cioè il ritmo cardiaco normale). L’impulso cardiaco normale nasce dal nodo seno-atriale (il pacemaker naturale del cuore), invece, nelle extrasistoli, l’impulso origina da sedi diverse dette sedi ectopiche e tale diversa origine dà avvio al battito prematuro. Tali contrazioni anomale, o extrasistoli, sono separate dalla successiva contrazione regolare da una pausa più lunga del normale.In mancanza di una conferma elettrocardiografica che permetta una diagnosi differenziale, un episodio di extrasistolia prolungata può essere scambiato per fibrillazione atriale (in questo caso il ritmo cessa di essere sinusale), anche se generalmente la seconda tende a durare più a lungo.
Con “extrasistole” in medicina si intende un battito cardiaco prematuro, che avviene prima del previsto andando così ad alterare la fisiologica successione regolare dei battiti cardiaci tipici del “ritmo sinusale” (cioè il ritmo cardiaco normale). L’impulso cardiaco normale nasce dal nodo seno-atriale (il pacemaker naturale del cuore), invece, nelle extrasistoli, l’impulso origina da sedi diverse dette sedi ectopiche e tale diversa origine dà avvio al battito prematuro. Tali contrazioni anomale, o extrasistoli, sono separate dalla successiva contrazione regolare da una pausa più lunga del normale.In mancanza di una conferma elettrocardiografica che permetta una diagnosi differenziale, un episodio di extrasistolia prolungata può essere scambiato per fibrillazione atriale (in questo caso il ritmo cessa di essere sinusale), anche se generalmente la seconda tende a durare più a lungo.
Raramente le extrasistoli possono dare l’innesco ad aritmie sostenute: un’extrasistole atriale può dare inizio a una tachicardia parossistica sopraventricolare, a un flutter, a una fibrillazione atriale o a una tachicardia giunzionale; un’extrasistole ventricolare può scatenare una tachicardia da rientro AV o una tachicardia ventricolare. In rari casi, cioè quando sono presenti in numero estremamente elevato (molte migliaia al giorno), le extrasistoli potrebbero determinare lo sviluppo di una cardiomiopatia dilatativa. In tali casi, la riduzione o l’eliminazione delle extrasistole (ad esempio tramite ablazione radioelettrica) determina solitamente la progressiva regressione della cardiomiopatia, nelle fasi iniziali della patologia.
Leggi anche:
- Fibrillazione atriale: parossistica, persistente e cronica
- Differenza tra fibrillazione ventricolare ed arresto cardiaco
- Arresto cardiaco: conseguenze, cause, coma, terapia, cosa fare
Tipi di extrasistole
Le extrasistoli possono essere:
- isolate: quando l’extrasistole compare in maniera sporadica, con un singolo battito prematuro inserito in un ritmo normale;
- non isolate: l’extrasistole compare più volte.
Esempi di extrasistoli non isolate, sono:
- extrasistoli bigemine: compaiono dopo ogni battito sinusale;
- extrasistoli trigemine: compaiono ogni due battiti sinusali.
Le extrasistoli possono presentarsi anche sotto forma di “scariche”:
- coppia di extrasistoli;
- tripletta di extrasistoli;
- più extrasistoli (extrasistoli “a salve”).
In genere, a una extrasistole fa seguito una pausa che può essere:
- compensatoria: se la somma del periodo dell’extrasistole più la pausa è uguale a due cicli sinusali);
- non compensatoria: se la somma del periodo dell’extrasistole più la pausa è minore a due cicli sinusali.
Le extrasistoli che originano dall’atrio hanno di solito una pausa non compensatoria, quelle ad origine ventricolare hanno invece una pausa compensatoria. L’extrasistole viene detta “extrasistole interpolata” se non vi è pausa, se cioè l’extrasistole si inserisce semplicemente fra due battiti sinusali successivi.
In base alla sede di origine, le extrasistoli vengono comunemente distinte in extrasistoli atriali, giunzionali e ventricolari.
- Extrasistoli atriali: all’ECG questi impulsi anomali appaiono come onde P premature, con morfologia differente rispetto alle onde P sinusali. Gli impulsi possono arrivare ai ventricoli attraverso le normali vie di conduzione (in tal caso alla P anomala segue un regolare complesso QRS), oppure possono bloccarsi nel nodo AV che si trova ancora in periodo refrattario (extrasistole atriale non condotta). Oppure possono giungere ai ventricoli in un momento in cui il nodo AV è uscito dal periodo refrattario, ma una delle due branche si trova ancora in fase refrattaria; in tal caso lo stimolo raggiungerà i ventricoli attraverso l’altra branca, per cui si verifica un complesso ventricolare con morfologia tipo blocco di branca. Questo tipo di conduzione viene definito “aberranza”, per cui si parla di extrasistole atriale condotta con aberranza.
- Extrasistoli giunzionali: l’impulso origina nel fascio di His e va ai ventricoli dando luogo a un complesso QRS di morfologia regolare. Può verificarsi la retroattivazione degli atri, o lo stimolo può estinguersi, “scontrandosi” con quello sinusale nel nodo seno-atriale.
- Extrasistoli ventricolari: in questo tipo di contrazioni premature (sovente abbreviate in CVP o Contrazione Ventricolare Prematura) l’impulso origina nei ventricoli, a valle della biforcazione del fascio di His. All’ECG si rilevano complessi QRS larghi, non preceduti dall’onda P e pertanto chiaramente distinguibili da quelli sinusali. Anche in questo caso può verificarsi o non verificarsi la retroattivazione degli atri.
Leggi anche:
- Fibrillazione ventricolare: cos’è, terapia, cause scatenanti, frequenza
- Tachicardia improvvisa: cosa fare, ansia, rimedi, valori, dopo i pasti
- Fibrillazione atriale: farmaci e terapia dell’aritmia cardiaca
In quali condizioni si verifica?
Questo disturbo del ritmo cardiaco può osservarsi sporadicamente in soggetti sani di qualsiasi età, anche nei bambini. In soggetti sani, la maggior probabilità di singoli eventi autoconclusivi di extrasistole compaiono in caso di:
- ansia;
- stress;
- astenia (stanchezza);
- sforzi fisici intensi;
- mancanza prolungata di sonno;
- consumo di elevate quantità di sigarette;
- uso di stupefacenti;
- abuso di caffè e tè.
In soggetti assolutamente sani le extrasistoli possono comparire frequentemente dopo un pasto abbondante (extrasistole post-prandiale), e possono essere legate a distensione del fondo gastrico o alla presenza di un’ernia iatale.
Extrasistoli in gravidanza: c’è pericolo per il feto?
Anche donne che non hanno mai avuto episodi di extrasistole, possono “subirne” uno o più di uno durante la gravidanza: ciò è un fatto piuttosto comune dal momento che la gravidanza apporta una serie di cambiamenti fisiologici importanti, e tali cambiamenti potrebbero influenzare anche il lavoro cardiovascolare, e provocare appunto la classica extrasistole. Inoltre l’ansia e stress, assolutamente “normali” durante la gravidanza, possono aumentare la possibilità di aritmie. Le future mamme devono stare tranquille, perché episodi sporadici di extrasistole non sono pericolosi per il feto. Diverso è il discorso nel caso le aritmie durino a lungo e si ripresentino più volte nell’arco della giornata: in quel caso è conveniente avvertire il proprio ginecologo e consultare un cardiologo per una visita più approfondita che escluda patologie.
In quali patologie si verifica?
Quello che abbiamo appena chiarito non deve però farci sottovalutare la presenza di extrasistoli, specie se compaiono più volte e durano a lungo: anche se raramente, le extrasistoli possono infatti essere campanello di allarme di varie patologie:
- malattie cardiache,
- disturbi elettroliticoi(ad es. carenza di potassio),
- alterazioni ormonali,
- malattie della tiroide (ipotiroidismo),
- intossicazione da digitale,
- patologie della colecisti.
Leggi anche:
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Differenza tra cardioversione spontanea, elettrica e farmacologica
Quando preoccuparsi?
Come già anticipato, una extrasistole sporadica non ci deve far troppo preoccupare. Diverso è il discorso nel caso di episodi di extrasistolie prolungate e spesso recidivanti: in questo caso la condizione abbisogna di ulteriori chiarimenti, specie se associata ad altri sintomi come ad esempio:
- dolore al petto,
- costrizione toracica,
- improvvisa mancanza di forza,
- perdita di coscienza.
La condizione potrebbe essere tanto più pericolosa quanto siano presenti:
- altre condizioni o patologie di interesse cardiologico;
- casi in famiglia di malattie cardiache (aritmie, infarto del miocardio…);
- sovrappeso od obesità;
- episodi frequenti e prolungati di extrasistolia, soprattutto se compaiono senza nessuna apparente causa (ad esempio senza sforzi, senza ansia, senza consumo eccessivo di caffè).
Sintomi di extrasistole
L’extrasistole può non provocare alcun sintomo nel paziente che si sente bene e può non accorgersi mai delle contrazioni anomale del suo ritmo cardiaco, specie se è solo una ed il soggetto in quel momento è distratto da qualche attività. Più spesso invece determina una sensazione spiacevole, descritta come un “battito più forte di altri” alla regione precordiale, un “tuffo al cuore”, una sensazione di apparente arresto/ripresa del battito che crea una profonda ansia – specie se si avverte per la prima volta – ed una generale sensazione di instabilità corporea in questi casi, infatti, il paziente – specie l’anziano – tende a cercare un appoggio.
Leggi anche: Ritmo sinusale ECG: normofrequente, tachicardico, valori, ai limiti della norma
Diagnosi di extrasistole
L’esame del polso permette di apprezzare, intercalate alle pulsazioni normali, pulsazioni di scarsa ampiezza, anticipate, seguite da una pausa più o meno lunga e quindi da una pulsazione più energica. Per lo studio delle extrasistoli è tuttavia indispensabile l’esame elettrocardiografico, che consente di stabilirne con esattezza la sede d’origine, la posizione nel ciclo cardiaco, il modo di raggrupparsi, se cioè sono isolate “a salve” o se si inseriscono regolarmente nel ciclo cardiaco, dando luogo ad un ritmo bigemino o trigemino. Grazie al tracciato dell’elettrocardiogramma si può quindi capire cause ed impostare conseguenti terapie delle extrasistoli.
Alterazioni elettrocardiografiche nell’extrasistolia
L’ECG permette di rilevare un complesso QRS prematuro. In base alle sue caratteristiche, si può distinguere l’origine dell’extrasistole.
- Se il QRS prematuro è preceduto da un’onda P, l’extrasistole è sicuramente atriale. Se non è preceduto da onda P, si può determinare l’origine dell’extrasistole dalla larghezza del QRS.
- Se il complesso QRS è stretto, l’extrasistole è atriale. Se è largo, ma ugualmente preceduto da un’onda P anomala, l’extrasistole è atriale ma verosimilmente ha trovato una delle branche del fascio di His ancora in periodo refrattario ed è stata condotta ai ventricoli con aberranza (“blocco di branca funzionale”).
- Se vi sono più complessi QRS prematuri, e tutti presentano la stessa morfologia e lo stesso ritardo, si parla di extrasistoli monomorfe, hanno un solo focus d’origine ectopica e possono manifestarsi in soggetti sani o possono essere sintomo di una cardiopatia sottostante; al contrario, se i complessi QRS hanno morfologia differente, si parla di extrasistoli polimorfe, possiedono diversi centri ectopici ed hanno quasi sempre genesi organica, molte volte indicano la presenza di un danno miocardico.
- Se si riscontrano extrasistoli isolate, monomorfe, in un paziente con un’obiettività cardiovascolare normale, le extrasistoli non hanno alcun significato e il paziente non ha bisogno di ulteriori indagini.
Terapia delle extrasistoli
Le extrasistoli sporadiche in soggetti sani, sono solitamente autoconclusive e non necessitano di alcuna cura. Le extrasistoli tendono a scomparire in seguito a generiche cure sedative contro l’ansia, associate a misure igieniche e dietetiche, maggior riposo, pasti regolari e leggeri e un adeguato movimento fisico. La terapia nei casi più gravi, recidivanti ed invalidanti fa uso di farmaci quali la chinidina, la procainamide, l’ajmalina.
Leggi anche:
- Differenza tra tachicardia, aritmia, bradicardia e alloritmia
- Aritmia cardiaca: cause e fattori di rischio, sintomi, diagnosi e cura
- Pugno precordiale sul petto: significato, quando farlo, linee guida
- Defibrillatore: cos’è, come funziona, prezzo, voltaggio, manuale ed esterno
- Bradicardia: sintomi, conseguenze, rimedi, notturna e grave
- Fibrillazione atriale: terapia, rischi, cosa fare, ECG, quando preoccuparsi
- Farmaci antiaritmici: meccanismo d’azione ed effetti collaterali
- Primo soccorso e BLS (Basic Life Support): cos’è e come si fa
- Respirazione artificiale bocca a bocca: quando farla e come farla
- Massaggio cardiaco: quando farlo e come farlo [LINEE GUIDA]
- Massaggio cardiaco: quante compressioni al minuto?
- Il massaggio cardiaco si esegue in assenza di…
- Com’è fatto il cuore, a che serve e come funziona?
- ECG: cosa indicano le onde P, T, U, il complesso QRS ed il segmento ST
- Come si muove l’impulso elettrico cardiaco nel cuore?
- Perché il cuore si trova a sinistra e non a destra nel torace?
- Malattie cardiovascolari: i 10 comandamenti del cuore in salute
- Cos’è un infarto e quanti tipi di infarto conosci?
- Differenza tra attacco di cuore (infarto del miocardio) ed arresto cardiaco
- Differenza tra infarto cardiaco, infarto miocardico e attacco di cuore
- Differenza tra pacemaker e defibrillatore ICD
- I dubbi su pacemaker e ICD: carica, impulsi, cellulare, banca ed aereo
- Quanto pesa e quanto sangue contiene un cuore?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Differenza tra sintomo e segno con esempi
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ecocolordoppler: cos’è, a che serve e come funziona?
- Ecocolordoppler arterioso e venoso degli arti inferiori e superiori
- Effetto Doppler: cos’è e come viene usato in campo medico?
- Ecocardiogramma per via transesofagea: preparazione, è doloroso?
- Differenza tra ecocardiografia ed elettrocardiogramma
- Ecocardiogramma da stress (ecostress) fisico e farmacologico: come si svolge, è pericoloso?
- Endocardite batterica: profilassi in bambini ed adulti
- Riduzione della riserva coronarica: cos’è e come si studia
- Ecocolordoppler dei tronchi sovraortici: come si effettua e quali patologie studia
- Doppler transcranico: a che serve, è pericoloso o doloroso?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Qual è la differenza tra arteria e vena?
- Come si muove il sangue all’interno del cuore?
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Che differenza c’è tra sistole e diastole?
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Farmaci antiaritmici: meccanismo d’azione ed effetti collaterali
 I farmaci antiaritmici sono farmaci utilizzati per prevenire o per correggere le aritmie, cioè quelle condizioni in cui è alterato il normale ritmo cardiaco.
I farmaci antiaritmici sono farmaci utilizzati per prevenire o per correggere le aritmie, cioè quelle condizioni in cui è alterato il normale ritmo cardiaco.
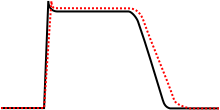
Fisiopatologia

Le fasi del potenziale d’azione: Fase 0: depolarizzazione rapida, Fase 1: della ripolarizzazione precoce Fase 2: di plateau Fase 3: ripolarizzazione finale Fase 4: ripristino
Il ritmo cardiaco è dovuto a due processi: alla formazione di un impulso, normalmente dal nodo del seno, e alla sua conduzione attraverso il sistema di conduzione cardiaco. Le aritmie sono dunque dovute ad un’anomala formazione dell’impulso, ad un’anomala conduzione dell’impulso, o ad una combinazione di queste.
I farmaci antiaritmici, agendo a vari livelli del processo di formazione e conduzione dell’impulso, tendono alla normalizzazione del ritmo cardiaco.
Classificazione di Vaughan Williams
Le cinque classi principali della classificazione Vaughan Williams degli agenti antiaritmici sono:
- Classe I: gli agenti interferiscono con il canale di sodio (Na+);
- Classe II:gli agenti sono agenti anti-simpatici del sistema nervoso. La maggior parte degli agenti di questa classe sono beta-bloccanti;
- Classe III: agenti agiscono sull’efflusso di potassio (K+);
- Classe IV:agenti agiscono sui canali di calcio e il nodo AV;
- Altri agenti: agiscono su meccanismi eterogenei.
Per quanto riguarda la gestione della fibrillazione atriale, le classi I e III sono utilizzate nel controllo ritmico come agenti cardioversi medici, mentre le classi II e IV sono utilizzate come agenti di controllo della frequenza cardiaca.
Classificazione “Sicilian Gambit”
Anche se la classificazione di Vaughan Williams è la più conosciuta, essa è in realtà poco corretta, in quanto tiene poco conto della differenza del meccanismo delle aritmie, non identificando un corretto e migliore approccio, a questo si cerca di ovviare con la classificazione “Sicilian gambit”. Essa presenta i farmaci su due assi. Sull’asse Y ogni farmaco è elencato nell’ordine della classificazione di Singh-Vaughan Williams. Nell’asse X, i canali, i recettori, le pompe e gli effetti clinici sono elencati per ogni farmaco, con i risultati elencati in una griglia. Non è dunque una vera classificazione in quanto non aggrega i farmaci in categorie.
Meccanismo d’azione
A seconda della tipologia, gli antiaritmici esercitano un’azione bloccante sui 3 canali principali sodio (la prima classe), calcio e potassio o dei recettori beta-adrenergici. I farmaci anti-aritmici sono in grado di:
- Influenzare il cronotropismo (battiti per minuto), rallentando il ritmo cardiaco.
- Influenzare il dromotropismo (velocità di conduzione dell’impulso lungo il tessuto specifico), rallentando la velocità di conduzione dell’impulso dagli atri ai ventricoli e permettendo così il corretto svuotamento delle camere atriali.
- Influenzare il batmotropismo (eccitabilità delle cellule miocardiche), diminuendo la soglia di attivazione delle cellule.
Classe IA
 L’effetto dei farmaci della classe IA sul potenziale d’azione
L’effetto dei farmaci della classe IA sul potenziale d’azione
I farmaci appartenenti a questa classe riducono la velocità di innalzamento della fase 0 (dovuta all’apertura dei canali per il sodio), prolungano la durata del potenziale d’azione cardiaco e si dissociano dai canali per il sodio con cinetiche intermedie. I canali del sodio sono i responsabili dell’eccitazione rapida delle cellule miocardiche: bloccando questi canali si rendono le cellule più refrattarie, ponendo un notevole limite alla genesi di impulsi troppo rapidi o ectopici.
In questa categoria rientrano:
- Chinidina, utilizzata quasi esclusivamente nelle aritmie sopraventricolari, riesce ad interrompere flutter e fibrillazione atriale, il suo utilizzo alla fine del XX secolo è stato ridotto a seguito di ricerche cliniche.
- Procainamide, aritmie sopraventricolari e ventricolari ha un effetto simile alla chinidina ma viene utilizzata quando alla prima si osserva resistenza.
- Disopiramide, spesso utilizzata in combinazione con la mexiletina, previene recidive nel caso di tachicardie ventricolari
Effetti collaterali:
- Chinidina (vomito, dolore addominale, diarrea, anoressia)
- Procainamide (rash, mialgia, fenomeno di Raynaud)
- Disopiramide (ritenzione urinaria, stipsi, glaucoma).
Leggi anche:
- Arresto cardiaco: conseguenze, cause, coma, terapia, cosa fare
- Fibrillazione ventricolare: cos’è, terapia, cause scatenanti, frequenza
- Tachicardia improvvisa: cosa fare, ansia, rimedi, valori, dopo i pasti
- Extrasistole: a riposo, ansia, sono pericolose, cure e gravidanza
- Fibrillazione atriale: farmaci e terapia dell’aritmia cardiaca
Classe IB
 L’effetto dei farmaci della classe IB sul potenziale d’azione
L’effetto dei farmaci della classe IB sul potenziale d’azione
Benché siano in grado di legare il canale per il sodio, non influenzano significativamente il potenziale d’azione grazie alle rapidissime cinetiche di dissociazione. Sono farmaci relativamente sicuri che sono utilizzati soprattutto nelle emergenze (infarto del miocardio, prevenzione di eventi aritmici gravi).
I farmaci che rientrano in questa categoria sono:
- Aprindina, utilizzata in passato nelle aritmie extrasistoliche ventricolari e nella sindrome di Wolff-Parkinson-White. Ora caduta in disuso.
- Lidocaina, in caso di aritmie ventricolari e soprattutto in caso delle forme ricorrenti;
- Mexiletina, utilizzato in tachiaritmie acute e croniche si ottengono efficaci risultati se somministrata in combinazione con propafenone o amiodarone. Per gli effetti indesiderati si deve interrompere il trattamento in quasi il 40% dei casi.
- Fenitoina, utilizzata in caso di aritmie atriali e ventricolari da intossicazione di farmaci.
- Tocainide.
Effetti collaterali:
- Lidocaina (parestesia, vertigini, confusione, delirio);
- Mexiletina (disartria, tremore, diplopia, nistagmo);
- Fenitoina (vertigini, atassia, coma, nistagmo, più raramente malformazioni fetali congenite).
Classe IC
I farmaci che rientrano in questa categoria sono caratterizzati da lente cinetiche di dissociazione e comprendono:
- Flecainide, viene usata prevalentemente per flutter atriale e fibrillazione atriale. Viene utilizzata anche in età infantile e fetale.) il CAST (nome di una ricerca clinica) tuttavia ha evidenziato un aumento del tasso di mortalità dal 2,3 al 5,1 per infarto miocardico acuto non legato alle onde Q.
- Encainide (non commercializzata in Italia): le indicazioni sono simili a quelle della flecainide.)
- Moricizina, efficace quasi quanto la disopiramide contro aritmie anche letali, anche se si è riscontrato un aumento della mortalità in caso di aritmie ventricolari presenti dopo infarto miocardico acuto, soprattutto nei pazienti che assumevano diuretici.
- Propafenone, utilizzato per la fibrillazione atriale parossistica e tachicardia sopraventricolare).
Effetti collaterali:
- Flecainide (mostra talora effetti proaritmici);
- Propafenone (broncospasmo, vertigini, disturbi al senso del gusto e alla visione);
- Moricizina (nausea, vomito, diarrea).
Classe II
Bloccano i recettori beta-adrenergici. Tutti i farmaci hanno più o meno gli stessi effetti, ma quello che li differenzia è il tempo di impiego e gli effetti collaterali. Vengono suddivisi in beta1 e beta2, i primi hanno un effetto maggiore sul cuore i secondi invece hanno un maggiore effetto sui bronchi e vasi sanguigni. Si osserva un’emivita maggiore in quelli che vengono eliminati tramite l’azione dei reni. Vista l’azione simile, se uno non mostra effetti anche altri risulteranno inutili. Questi agenti sono particolarmente utili nel trattamento delle tachicardie supraventricolari. Diminuiscono la conduzione attraverso il nodo AV.
I farmaci che rientrano in questa categoria sono:
- Acebutololo
- Atenololo
- Esmololo
- Metoprololo
- Propranololo
- Timololo
Effetti collaterali: possono causare un peggioramento dell’asma o della broncopneumopatia cronica ostruttiva, fenomeno di Raynaud. Un brusca interruzione del trattamento può causare un peggioramento in caso di angina pectoris.
Classe III
Bloccano i canali del potassio, hanno un effetto di allungamento sulla ripolarizzazione e refrettario sulle fibre di Purkinje, rendendo inagibile il circuito di rientro. Gli agenti della classe III hanno la caratteristica di prolungare l’intervallo QT dell’ECG e possono essere a loro volta proaritmici.
I farmaci che rientrano in questa categoria sono:
- Amiodarone, più nuovo Dronedarone utilizzato per numerosi tipi di tachiaritmie, ha un effetto positivo pari o superiore rispetto agli altri farmaci simili
- Azimilide, solitamente usato per interrompere fibrillazione o flutter atriale
- Bunaftina.
- Dofetilide, si è dimostrata che non altera l’incidenza di eventi mortali somministrata in seguito ad infarti.
- Ibutilide, utilizzato in caso di interruzione di fibrillazione o flutter atriale
- Nifekalant.
- Sotalolo, utilizzato nella profilassi delle aritmie sopraventricolari di tipo parossistico.
- Tedisamil.
- Tosilato di bretilio, utilizzato nel reparto di terapia intensiva.
Effetti collaterali:
- Amiodarone (dispnea, ipossiemia, tosse, febbre, effetti polmonari e gastrointestinali gravi non permettono l’utilizzo della somministrazione per molto tempo, anche se solo nel 18-37% dei casi il trattamento viene poi sospeso realmente).
- Bretilio (ipotensione, nausea, vomito).
Classe IV
Bloccano i canali del calcio, agendo sulle fibre lente sia fisiologiche che patologiche. In particolare vengono utilizzati fenilalchilamine e benzotiazepine che hanno un effetto uso-dipendenza. Possono influenzare la contrattilità del cuore, quindi debbono essere impiegati con molta attenzione nell’insufficienza cardiaca cronica. I farmaci che rientrano in questa categoria sono:
- Diltiazem,
- Verapamil, controindicato in bambini con meno di 1 anno
Altri agenti
Nel sistema di classificazione di Vaughan Williams originale, non sono comprese alcune sostanze, che comunque vengono utilizzate in alcune patologie cardiologiche specifiche:
- L’Adenosina viene usata per via endovenosa nel tentativo di interrompere alcune forme di tachicardie sopraventricolari.
- La Digossina riduce la conduzione degli impulsi elettrici attraverso il nodo AV e per questo viene utilizzata ancora nel controllo della frequenza nella fibrillazione atriale.
- Il Dronedarone.
- Il Magnesio solfato viene somministrato, in genere, solo in aggiunta ad altri farmaci antiaritmici e qualora ne risultasse una carenza. Nel trattamento di alcune aritmie, tra cui le torsioni di punta, sono associati per un ripristino quanto più veloce del pool intracellulare di questo elemento, come succede anche per il potassio.
- Potassio.
Leggi anche:
- Differenza tra tachicardia, aritmia, bradicardia e alloritmia
- Aritmia cardiaca: cause e fattori di rischio, sintomi, diagnosi e cura
- Differenza tra cardioversione spontanea, elettrica e farmacologica
- Il defibrillatore non funziona: muore a 51 anni per un infarto
- Ritmo sinusale ECG: normofrequente, tachicardico, valori, ai limiti della norma
- Pugno precordiale sul petto: significato, quando farlo, linee guida
- Defibrillatore: cos’è, come funziona, prezzo, voltaggio, manuale ed esterno
- Bradicardia: sintomi, conseguenze, rimedi, notturna e grave
- Fibrillazione atriale: terapia, rischi, cosa fare, ECG, quando preoccuparsi
- Fibrillazione atriale: parossistica, persistente e cronica
- Differenza tra fibrillazione ventricolare ed arresto cardiaco
- Primo soccorso e BLS (Basic Life Support): cos’è e come si fa
- Respirazione artificiale bocca a bocca: quando farla e come farla
- Massaggio cardiaco: quando farlo e come farlo [LINEE GUIDA]
- Massaggio cardiaco: quante compressioni al minuto?
- Il massaggio cardiaco si esegue in assenza di…
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Com’è fatto il cuore, a che serve e come funziona?
- ECG: cosa indicano le onde P, T, U, il complesso QRS ed il segmento ST
- Come si muove l’impulso elettrico cardiaco nel cuore?
- Perché il cuore si trova a sinistra e non a destra nel torace?
- Cos’è un infarto e quanti tipi di infarto conosci?
- Differenza tra attacco di cuore (infarto del miocardio) ed arresto cardiaco
- Differenza tra infarto cardiaco, infarto miocardico e attacco di cuore
- Malattie cardiovascolari: i 10 comandamenti del cuore in salute
- Differenza tra pacemaker e defibrillatore ICD
- I dubbi su pacemaker e ICD: carica, impulsi, cellulare, banca ed aereo
- Quanto pesa e quanto sangue contiene un cuore?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Differenza tra sintomo e segno con esempi
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ecocolordoppler: cos’è, a che serve e come funziona?
- Ecocolordoppler arterioso e venoso degli arti inferiori e superiori
- Effetto Doppler: cos’è e come viene usato in campo medico?
- Ecocardiogramma per via transesofagea: preparazione, è doloroso?
- Differenza tra ecocardiografia ed elettrocardiogramma
- Ecocardiogramma da stress (ecostress) fisico e farmacologico: come si svolge, è pericoloso?
- Endocardite batterica: profilassi in bambini ed adulti
- Riduzione della riserva coronarica: cos’è e come si studia
- Ecocolordoppler dei tronchi sovraortici: come si effettua e quali patologie studia
- Doppler transcranico: a che serve, è pericoloso o doloroso?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Qual è la differenza tra arteria e vena?
- Come si muove il sangue all’interno del cuore?
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Che differenza c’è tra sistole e diastole?
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!