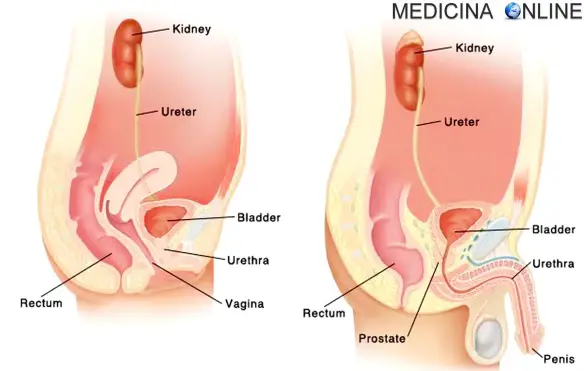
 Con “sindrome nefritica” in medicina ci si riferisce ad un insieme di segni e sintomi che si può manifestare in molte nefropatie, cioè patologie che Continua a leggere
Con “sindrome nefritica” in medicina ci si riferisce ad un insieme di segni e sintomi che si può manifestare in molte nefropatie, cioè patologie che Continua a leggere
Archivi tag: proteinuria
Proteinuria fisiologica e alta: sintomi, valori, cause, classificazione
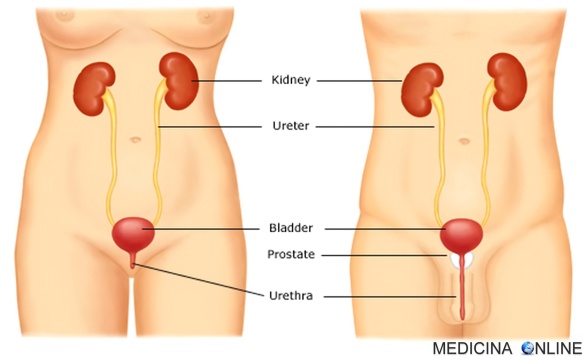 Con “proteinuria” in medicina si indica la presenza di proteine nell’urina. Normalmente le proteine presenti nel sangue (come globuline ed albumine), a causa delle Continua a leggere
Con “proteinuria” in medicina si indica la presenza di proteine nell’urina. Normalmente le proteine presenti nel sangue (come globuline ed albumine), a causa delle Continua a leggere
Differenza tra proteinuria transitoria, persistente ed ortostatica
 La proteinuria è la presenza di proteine all’interno dell’urina, il che indica un alterato funzionamento dell’apparato di filtrazione dei reni causato da svariate patologie. La proteinuria può essere di tipo transitorio, persistente od ortostatico.
La proteinuria è la presenza di proteine all’interno dell’urina, il che indica un alterato funzionamento dell’apparato di filtrazione dei reni causato da svariate patologie. La proteinuria può essere di tipo transitorio, persistente od ortostatico.
Proteinuria transitoria
E’ la forma più comune, si riscontra nel 4 % degli uomini e nel 7 % delle donne ad un singolo esame scompare pressoché in tutti i pazienti alle successive valutazioni. Lo stress, come in caso di febbre o l’esercizio fisico, può essere responsabile di un incremento transitorio dell’escrezione di proteine. Per esempio, con l’esercizio intenso l’escrezione proteica può superare i 2 g/die).
Proteinuria ortostatica
Si riscontra principalmente negli adolescenti. L’escrezione proteica di un individuo aumenta in posizione eretta, ma è normale quando è disteso (inferiore a 50 mg per 8 ore). La proteinuria ortostatica è presente nel 2 – 5% degli adolescenti ma è insolita in individui al di sopra dei 30 anni. Non si sa il motivo per cui si verifichi questo tipo di proteinuria, ma si pensa possa essere dovuta a delle normali risposte dell’organismo ai cambiamenti di posizione, ad una lieve anormalità dei glomeruli o ad un’esagerata risposta del sistema circolatorio ai cambiamenti di posizione. La proteinuria ortostatica viene diagnosticata attraverso una raccolta delle urine divisa in 2 campioni: uno ottenuto mentre il paziente è in posizione eretta e uno ottenuto di notte mentre è disteso da alcune ore ed ha vuotato la vescica prima di distendersi. La proteinuria ortostatica generalmente scompare con l’età, studi hanno dimostrato che la funzione renale in questi pazienti rimane normale anche dopo i 50 anni di osservazione.
Proteinuria persistente
Indica in genere la presenza di una malattia renale o generale: ad esempio, l’insufficienza cardiaca è spesso associata a moderata proteinuria. Altri pazienti con proteinuria possono avere una malattia glomerulare (malattia dei glomeruli), che può essere una malattia primitiva dei glomeruli come la glomerulopatia a lesioni minime, la glomerulosclerosi segmentaria e focale e la glomerulonefrite membranosa od una malattia secondaria dei glomeruli causata da una malattia generale (sistemica) come ad esempio il diabete (nefropatia diabetica).
Leggi anche:
- Rene: anatomia, funzioni e patologie in sintesi
- Insufficienza renale acuta: sintomi, terapia, linea guida, morte
- Insufficienza renale cronica: stadi, dieta, sintomi, diagnosi e terapia
- Differenza tra insufficienza renale acuta e cronica
- Esami per valutare funzionalità renale ed insufficienza renale
- Emodialisi: come funziona, effetti collaterali e complicanze
- Differenza tra dialisi, emodialisi e dialisi peritoneale
- Dove si trovano i reni ed a che servono?
- Quali sono i sintomi di malattia o cattivo funzionamento dei reni?
- Differenza tra sindrome nefritica e nefrosica
- Proteinuria 24 ore alta: cause, tipi, valori e terapie
- Albumina ed albuminemia alta o bassa: cause, valori e terapie
- Differenza tra pressione idrostatica, oncotica ed osmotica
- Differenza tra osmosi ed osmosi inversa
- Esame delle urine completo con urinocoltura: come fare e capire i risultati
- Emoglobina nelle urine (emoglobinuria): cause, sintomi e terapia
- Differenza tra insufficienza renale acuta, cronica e dialisi
- Differenza tra anuria ed oliguria
- Differenza tra surrene e rene
- Differenza tra rene policistico e multicistico
- Differenza tra rene destro e sinistro
- Differenza tra uretra e uretere
- Differenza tra nefrologo ed urologo: patologie e competenze specifiche e comuni
- Elettroforesi delle proteine o protidogramma: valori e significato clinico
- Surrene: anatomia, funzioni e patologie in sintesi
- Differenza tra renella e calcoli renali
- Differenza tra anuria e ritenzione urinaria
- Azotemia (Urea) alta o bassa: valori, cause, sintomi e cosa fare
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Si può vivere senza reni? Conseguenze della nefrectomia
- Differenze tra apparato urinario maschile e femminile
- Glomerulo renale: schema, funzione e flusso ematico renale
- Filtrazione glomerulare, riassorbimento e secrezione
- Vescica: dove si trova, anatomia, funzioni e patologie frequenti in sintesi
- Urodinamica: cos’è, a che serve e come funziona
- Minzione: come funziona l’emissione di urina e come si controlla
- Uretra maschile e femminile: anatomia, funzioni e patologie in sintesi
- Uretere: dove si trova, anatomia, funzioni e patologie in sintesi
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Differenza tra arterie, vene, capillari, arteriole e venule
- Differenza tra arteriola afferente ed efferente: struttura e funzioni
- Differenza tra sinapsi elettrica e chimica
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Differenza tra neuroni e nervi
- Qual è la differenza tra arteria e vena?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Proteinuria 24 ore alta: cause, tipi, valori e terapie
 Con proteinuria viene indicata la presenza di proteine all’interno dell’urina, il che indica un alterato funzionamento dell’apparato di filtrazione dei reni causato da svariate patologie.
Con proteinuria viene indicata la presenza di proteine all’interno dell’urina, il che indica un alterato funzionamento dell’apparato di filtrazione dei reni causato da svariate patologie.
Perché si verifica la proteinuria?
I reni contengono unità anatomiche chiamate glomeruli, ammassi capillari tesi tra due arteriole. Attraverso le pareti fenestrate dei capillari glomerulari vengono eliminate sostanze tossiche e prodotti di scarto dal sangue; tali sostanze, insieme alla pre-urina, vengono convogliate in un sistema di tubuli che collegano il parenchima renale con la pelvi renale. Con tale sistema, le sostanze tossiche e i prodotti di scarto vengono ad essere concentrati nelle urine in modo che essi possano essere rimossi dall’organismo. Inoltre, i glomeruli hanno la capacità di trattenere molecole utili all’organismo come le proteine. Normalmente le proteine presenti nel sangue (globuline, albumine ecc.), date le loro dimensioni, non riescono a oltrepassare il filtro renale, ma in varie condizioni patologiche che coinvolgono il rene (conseguenti a reazioni allergiche, a intossicazioni da farmaci o droghe o glomerulopatie primitive) l’apparato di filtrazione del rene stesso non è più in grado di trattenerle, consentendone la perdita nelle urine. Una normale escrezione urinaria di proteine è inferiore a 150 mg al giorno. Escrezione urinaria di proteine superiore a 150 mg al giorno viene definita proteinuria; una proteinuria che persiste oltre una singola misurazione non deve essere ignorata e deve essere valutata dal medico. La proteinuria generalmente riflette un aumento della permeabilità dei glomeruli a queste molecole. Qualche volta i pazienti hanno evidenti sintomi come: edema (gonfiore delle gambe o del corpo), sangue nelle urine (ematuria) o pus (piuria), ma in molti casi i pazienti con proteinuria non hanno sintomi.
Leggi anche:
- Rene: anatomia, funzioni e patologie in sintesi
- Esame delle urine completo con urinocoltura: come fare e capire i risultati
- Emoglobina nelle urine (emoglobinuria): cause, sintomi e terapia
- Differenza tra surrene e rene
- Differenza tra rene policistico e multicistico
- Differenza tra rene destro e sinistro
Classificazione della proteinuria
La classificazione della proteinuria si basa sulle condizioni in grado di innescare la perdita proteica e sulla durata. In base a questi criteri, la proteinuria può essere classificata in 3 categorie: transitoria (o intermittente), ortostatica, e persistente.
- proteinuria transitoria: è di gran lunga la forma più comune. Si riscontra nel 4 % degli uomini e nel 7 % delle donne ad un singolo esame scompare pressoché in tutti i pazienti alle successive valutazioni. Lo stress, come in caso di febbre o l’esercizio fisico, può essere responsabile di un incremento transitorio dell’escrezione di proteine. Per esempio, con l’esercizio intenso l’escrezione proteica può superare i 2 g/die);
- proteinuria ortostatica: si riscontra principalmente negli adolescenti. L’escrezione proteica di un individuo aumenta in posizione eretta, ma è normale quando è disteso (inferiore a 50 mg per 8 ore). La proteinuria ortostatica è presente nel 2 – 5% degli adolescenti ma è insolita in individui al di sopra dei 30 anni. Non si sa il motivo per cui si verifichi questo tipo di proteinuria, ma si pensa possa essere dovuta a delle normali risposte dell’organismo ai cambiamenti di posizione, ad una lieve anormalità dei glomeruli o ad un’esagerata risposta del sistema circolatorio ai cambiamenti di posizione. La proteinuria ortostatica viene diagnosticata attraverso una raccolta delle urine divisa in 2 campioni: uno ottenuto mentre il paziente è in posizione eretta e uno ottenuto di notte mentre è disteso da alcune ore ed ha vuotato la vescica prima di distendersi. La proteinuria ortostatica generalmente scompare con l’età, studi hanno dimostrato che la funzione renale in questi pazienti rimane normale anche dopo i 50 anni di osservazione;
- proteinuria persistente: indica in genere la presenza di una malattia renale o generale: ad esempio, l’insufficienza cardiaca è spesso associata a moderata proteinuria. Altri pazienti con proteinuria possono avere una malattia glomerulare (malattia dei glomeruli), che può essere una malattia primitiva dei glomeruli come la glomerulopatia a lesioni minime, la glomerulosclerosi segmentaria e focale e la glomerulonefrite membranosa od una malattia secondaria dei glomeruli causata da una malattia generale (sistemica) come ad esempio il diabete (nefropatia diabetica).
Leggi anche:
- Differenza tra sindrome nefritica e nefrosica
- Differenza tra proteinuria transitoria, persistente ed ortostatica
- Albumina ed albuminemia alta o bassa: cause, valori e terapie
- Differenza tra pressione idrostatica, oncotica ed osmotica
- Differenza tra osmosi ed osmosi inversa
Diagnosi
La proteinuria viene rivelata da un esame delle urine. È importante distinguere tra cause relativamente benigne e cause meno comuni che richiedono un consulto con un medico specialista in malattie dei reni (nefrologo). Quando non ci sono sintomi e la proteinuria è stata scoperta casualmente attraverso un esame delle urine, devono essere valutate le condizioni durante le quali vengono escrete e la concentrazione delle stesse nell’urina, al fine di identificare il tipo di proteinuria. L’entità dell’escrezione di proteine viene misurata con una raccolta urinaria delle 24 ore. Molti pazienti con forme isolate di proteinuria benigna eliminano meno di 1-2 g al giorno. In pazienti con forme gravi di malattia dei glomeruli, l’escrezione di proteine è spesso superiore ai 3 g/di. Pazienti con grave proteinuria possono avere un insieme di segni che costituiscono la cosiddetta sindrome nefrosica, caratterizzata da:
- proteinuria > di 3 grammi nelle 24 ore (se minore di 3 grammi si parla di “sindrome nefritica);
- stato anasarcale;
- ipoalbuminemia;
- lipiduria;
- dislipidemia;
- ipercoagulabilità.
Sono necessari una serie di esami per valutare la presenza di proteine nelle urine. Quando un esame è positivo per proteine, l’urina viene esaminata al microscopio per valutare la presenza di cellule, cristalli, batteri o strutture chiamate cilindri. Se non si trova nulla, si deve programmare una seconda o terza valutazione. Come detto sopra la proteinuria transitoria è comune, e in quasi tutti i casi i successivi controlli urinari sono normali. La proteinuria persistente può essere valutata con una raccolta delle urine delle 24 ore o calcolando il rapporto proteine totali /creatinina in un campione urinario. Come detto sopra, in individui al di sopra dei 30 anni nei quali si prende in considerazione una proteinuria ortostatica, la raccolta delle urine delle 24 ore deve essere separata in due campioni: in posizione eretta e in posizione supina. Saranno programmati anche esami del sangue e per valutare la funzione renale. È necessaria anche un’accurata anamnesi, valutando la presenza di diabete mellito, insufficienza cardiaca o una precedente storia di malattia renale. Se la proteinuria persiste e la storia non è d’aiuto, deve essere programmata un’ecografia per valutare la possibilità che ci siano anormalità anatomiche del rene. Pazienti con proteinuria persistente devono essere affidati ad un nefrologo per decisioni riguardanti ulteriori accertamenti. Generalmente si programma una biopsia renale in pazienti con moderata proteinuria persistente (inferiore a 2 g/L) solo se c’è qualche segno di malattia progressiva, come l’incremento dell’escrezione proteica, elevata pressione arteriosa, od evidenza dagli esami del sangue di un non corretto funzionamento renale. Molti nefrologi programmano una biopsia in pazienti con gradi più alti di proteinuria (2 – 3 g/L o più).
Trattamento
La proteinuria ortostatica e la proteinuria transitoria sono condizioni benigne e non è necessario alcun trattamento. In quei pazienti con proteinuria persistente, deve essere trattata la sottostante condizione responsabile della proteinuria. Pazienti con proteinuria persistente isolata, (non associata a una riduzione della funzione renale o a malattia sistemiche), con valori inferiori a 2 grammi nelle 24 ore, hanno solitamente un decorso benigno anche senza terapia specifica. Molti nefrologi trattano questi pazienti con ACE inibitori (captopril, enalapril, fosinopril), comuni farmaci antiipertensivi ben tollerati dalla gran parte dei pazienti. La progressione verso l’insufficienza renale è più probabile in pazienti con proteinuria superiore a 3 g/die. Il trattamento è specifico delle cause sottostanti e viene generalmente associato alla somministrazione di un ACE-inibitore.
Leggi anche:
- Insufficienza renale acuta: sintomi, terapia, linea guida, morte
- Insufficienza renale cronica: stadi, dieta, sintomi, diagnosi e terapia
- Differenza tra insufficienza renale acuta e cronica
- Esami per valutare funzionalità renale ed insufficienza renale
- Emodialisi: come funziona, effetti collaterali e complicanze
- Differenza tra dialisi, emodialisi e dialisi peritoneale
- Dove si trovano i reni ed a che servono?
- Quali sono i sintomi di malattia o cattivo funzionamento dei reni?
- Differenza tra uretra e uretere
- Differenza tra nefrologo ed urologo: patologie e competenze specifiche e comuni
- Elettroforesi delle proteine o protidogramma: valori e significato clinico
- Surrene: anatomia, funzioni e patologie in sintesi
- Differenza tra renella e calcoli renali
- Differenza tra anuria e ritenzione urinaria
- Differenza tra insufficienza renale acuta, cronica e dialisi
- Differenza tra anuria ed oliguria
- Azotemia (Urea) alta o bassa: valori, cause, sintomi e cosa fare
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Si può vivere senza reni? Conseguenze della nefrectomia
- Differenze tra apparato urinario maschile e femminile
- Glomerulo renale: schema, funzione e flusso ematico renale
- Filtrazione glomerulare, riassorbimento e secrezione
- Vescica: dove si trova, anatomia, funzioni e patologie frequenti in sintesi
- Urodinamica: cos’è, a che serve e come funziona
- Minzione: come funziona l’emissione di urina e come si controlla
- Uretra maschile e femminile: anatomia, funzioni e patologie in sintesi
- Uretere: dove si trova, anatomia, funzioni e patologie in sintesi
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Differenza tra arterie, vene, capillari, arteriole e venule
- Differenza tra arteriola afferente ed efferente: struttura e funzioni
- Differenza tra sinapsi elettrica e chimica
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Differenza tra neuroni e nervi
- Qual è la differenza tra arteria e vena?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Differenza tra sindrome nefritica e nefrosica
 La sindrome nefritica è un complesso di segni e sintomi che può manifestarsi in molte nefropatie. Si presenta con ematuria, edema e ipertensione. In alcuni casi è associata ad insufficienza renale acuta. La proteinuria è spesso presente in quantità modesta, comunque inferiore ai 3 grammi nelle 24 ore. Per approfondire: Sindrome nefritica: fisiopatologia, ipertensione, glomerulonefrite
La sindrome nefritica è un complesso di segni e sintomi che può manifestarsi in molte nefropatie. Si presenta con ematuria, edema e ipertensione. In alcuni casi è associata ad insufficienza renale acuta. La proteinuria è spesso presente in quantità modesta, comunque inferiore ai 3 grammi nelle 24 ore. Per approfondire: Sindrome nefritica: fisiopatologia, ipertensione, glomerulonefrite
La sindrome nefrosica è un insieme di sintomi e segni clinici causati da una alterazione dei glomeruli renali che comporta una perdita di proteine con le urine di oltre 3 grammi al giorno, a differenza della sindrome nefritica in cui la proteinuria è inferiore ai 3 grammi. La sindrome nefrosica è caratterizzata da proteinuria, ipoalbuminemia, edema, ipercolesterolemia e lipiduria. Per approfondire: Sindrome nefrosica: terapia, prognosi, dieta, si guarisce?
Sintomi e segni comuni
I sintomi ed i segni clinici di base comprendono:
- proteinuria,
- ipoalbuminemia,
- edema,
- iperlipidemia.
A questi possono conseguire anoressia, debolezza, lipiduria (perdita di lipidi con le urine), ipercoagulabilità e anemia ipocromica microcitica. Si riscontra un’aumentata suscettibilità alle infezioni per deplezione di immunoglobuline, in particolare IgG, dovuta alle perdite urinarie, ed ipocalcemia (conseguente all’ipoalbuminemia) a cui può conseguire iperparatiroidismo e/o alterato metabolismo della vitamina D. L’elettroforesi delle sieroproteine mostra, oltre alla riduzione della albumina, un incremento delle α2 e β globuline ed una riduzione delle gamma globuline. Nei casi più gravi, fortunatamente rari, una grave e prolungata perdita proteica comporta denutrizione e cachessia. Altri sintomi possono essere presenti, ma dipendono dall’eziologia della sindrome.
Eziologia
La sindrome nefritica si può osservare in seguito ad infezioni batteriche o virali delle alte vie respiratorie. In particolare, in seguito ad un’infezione da streptococco di gruppo A può insorgere una sindrome nefritica provocata dalla formazione di immunocomplessi che si depositano a livello glomerulare; la formazione degli immunocomplessi è stimolata da alcuni antigeni tipici dello streptococco (glomerulonefrite post-streptococcica). Anche altri agenti infettivi possono essere responsabili di glomerulonefrite acuta con sindrome nefritica. Altre possibili cause sono:
- glomerulonefrite rapidamente progressiva;
- glomerulonefrite a depositi mesangiali di IgA o malattia di Berger.
La sindrome nefrosica può essere primitiva, cioè conseguente ad un danno primitivamente renale, o secondaria, cioè conseguente ad una malattia che non colpisce esclusivamente i reni.
- sindrome nefrosica primitiva: le glomerulopatie che più frequentemente la causano sono la glomerulopatia a lesioni minime, la glomerulosclerosi segmentaria e focale, la glomerulonefrite membranosa e la glomerulonefrite membrano-proliferativa. I sintomi sono frequentemente simili; per una diagnosi di certezza è sempre necessaria una biopsia renale;
- sindrome nefrosica secondaria: la sindrome nefrosica compare come complicanza di diverse malattie. Fra queste la più frequente è la nefropatia diabetica; segue il lupus eritematoso sistemico ed il mieloma multiplo (la cui manifestazione renale è detta “rene da mieloma”, o meglio nefropatia da mieloma multiplo), con le altre cause di amiloidosi.
Leggi anche:
- Differenza tra uretra e uretere
- Differenza tra nefrologo ed urologo: patologie e competenze specifiche e comuni
- Elettroforesi delle proteine o protidogramma: valori e significato clinico
- Surrene: anatomia, funzioni e patologie in sintesi
- Differenza tra renella e calcoli renali
Edema nella sindrome nefrosica
L’importante edema presente nella sindrome nefrosica è dovuto principalmente alla diminuzione della pressione oncotica intracapillare conseguente all’ipoalbuminemia, dovuta sia alla perdita renale, sia all’aumentato metabolismo proteico dei tubuli renali. La sintesi epatica, benché aumentata in valore assoluto, risulta insufficiente nel compensare la ipoalbuminemia. L’edema si aggrava nel momento in cui si attiva il sistema renina-angiotensina-aldosterone, conseguente alla riduzione del volume ematico (i liquidi vengono intrappolati nell’interstizio) e rapidamente evolvente verso un grave quadro di ritenzione di sodio e liquidi. Inoltre, il fegato produce una grande quantità di fibrinogeno che, unitamente alla deplezione renale di antitrombina III e altri fattori anticoagulanti, giustifica la ipercoagulabilità che si riscontra frequentemente nella sindrome nefrosica. Un’ulteriore complicanza dell’ipercoagulabilità in corso di sindrome nefrosica è la possibile trombosi di una delle vene renali.
Sono inoltre evidenti, in corso di sindrome nefrosica, alterazioni nei livelli plasmatici dei lipidi; in particolare si osserva un aumento di trigliceridi, LDL e VLDL. La causa di questa iperlipidemia è riconducibile alla perdita urinaria di alcuni fattori che regolano il metabolismo lipidico (come la lipoproteina lipasi, la lecitina-colesterolo aciltransferasi o LCAT, l’apolipoproteina C2 e l’orosomucoide o “alfa1 glicoproteina acida”) e all’accumulo nel sangue di acidi grassi liberi in conseguenza della perdita di albumina (la quale lega e trasporta appunto anche gli acidi grassi); nelle gravi sindromi nefrosiche si può inoltre riscontrare una riduzione delle HDL plasmatiche, dovuta a perdita urinaria delle stesse.
Leggi anche:
- Insufficienza renale acuta: sintomi, terapia, linea guida, morte
- Insufficienza renale cronica: stadi, dieta, sintomi, diagnosi e terapia
- Differenza tra insufficienza renale acuta e cronica
- Esami per valutare funzionalità renale ed insufficienza renale
- Emodialisi: come funziona, effetti collaterali e complicanze
- Rene: anatomia, funzioni e patologie in sintesi
- Esame delle urine completo con urinocoltura: come fare e capire i risultati
- Emoglobina nelle urine (emoglobinuria): cause, sintomi e terapia
- Differenza tra surrene e rene
- Differenza tra rene policistico e multicistico
- Differenza tra rene destro e sinistro
- Differenza tra dialisi, emodialisi e dialisi peritoneale
- Dove si trovano i reni ed a che servono?
- Quali sono i sintomi di malattia o cattivo funzionamento dei reni?
- Proteinuria 24 ore alta: cause, tipi, valori e terapie
- Differenza tra proteinuria transitoria, persistente ed ortostatica
- Albumina ed albuminemia alta o bassa: cause, valori e terapie
- Differenza tra pressione idrostatica, oncotica ed osmotica
- Differenza tra osmosi ed osmosi inversa
- Differenza tra anuria e ritenzione urinaria
- Differenza tra insufficienza renale acuta, cronica e dialisi
- Differenza tra anuria ed oliguria
- Azotemia (Urea) alta o bassa: valori, cause, sintomi e cosa fare
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Si può vivere senza reni? Conseguenze della nefrectomia
- Differenze tra apparato urinario maschile e femminile
- Glomerulo renale: schema, funzione e flusso ematico renale
- Filtrazione glomerulare, riassorbimento e secrezione
- Vescica: dove si trova, anatomia, funzioni e patologie frequenti in sintesi
- Urodinamica: cos’è, a che serve e come funziona
- Minzione: come funziona l’emissione di urina e come si controlla
- Uretra maschile e femminile: anatomia, funzioni e patologie in sintesi
- Uretere: dove si trova, anatomia, funzioni e patologie in sintesi
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Differenza tra arterie, vene, capillari, arteriole e venule
- Differenza tra arteriola afferente ed efferente: struttura e funzioni
- Differenza tra sinapsi elettrica e chimica
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Differenza tra neuroni e nervi
- Qual è la differenza tra arteria e vena?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
