 Con “fibrillazione atriale” in medicina si intende una aritmia cardiaca, cioè una alterazione del ritmo cardiaco normale (ritmo sinusale), che origina dagli atri del cuore. È una complessa patologia elettrica degli atri che presenta una caratteristica principale: l’attivazione elettrica rapida ed apparentemente caotica del tessuto atriale, che provoca il caratteristico sintomo di cuore “palpitante” ed è riscontrabile con un comune elettrocardiogramma (ECG).
Con “fibrillazione atriale” in medicina si intende una aritmia cardiaca, cioè una alterazione del ritmo cardiaco normale (ritmo sinusale), che origina dagli atri del cuore. È una complessa patologia elettrica degli atri che presenta una caratteristica principale: l’attivazione elettrica rapida ed apparentemente caotica del tessuto atriale, che provoca il caratteristico sintomo di cuore “palpitante” ed è riscontrabile con un comune elettrocardiogramma (ECG).
La fibrillazione atriale si può classificare principalmente in base alla durata dei sintomi:
- Fibrillazione atriale di nuova insorgenza: fibrillazione documentata per la prima volta, indipendentemente dalla presenza di sintomi o da eventuali precedenti episodi non documentati.
- Fibrillazione atriale parossistica: fibrillazione che termina spontaneamente entro 48 ore o 7 giorni dall’insorgenza (a seconda delle linee guida: il limite di 48 ore è stato posto perché è considerato il massimo periodo di tempo che consente la cardioversione immediata con basso rischio embolico; il limite di 7 giorni è stato posto perché è il periodo in cui più frequentemente avviene la remissone spontanea dell’aritmia).
- Fibrillazione atriale persistente: fibrillazione atriale continua di durata superiore a 48 ore o a 7 giorni, (a secondo delle linee guida) o che è interrotta con cardioversione farmacologica o elettrica dopo questo limite.
- Fibrillazione atriale persistente di lunga durata: fibrillazione atriale continua di durata superiore a 12 mesi. Questa durata è importante perché correlato alla probabilità di successo della cardioversione o dell’ablazione trans catetere.
- Fibrillazione atriale cronica (anche chiamata “permanente”): il termine è usato quando paziente e medico decidono congiuntamente di accettare la fibrillazione atriale e desistere da ulteriori tentativi di ripristinare e mantenere il ritmo sinusale. Non si riferisce quindi alle caratteristiche fisiopatologiche dell’aritmia poiché la decisione dipende dalla malattia cardiaca sottostante, dai sintomi, dall’efficacia delle terapie e dalla preferenza del paziente e del medico.
A seconda del tipo, la fibrillazione atriale assume diverse ulteriori nomenclature:
- Fibrillazione atriale non valvolare: fibrillazione atriale in assenza di stenosi mitralica reumatica, di protesi valvolare meccanica o biologica o di riparazione della valvola mitralica (la distinzione da quella associata a malattia valvolare è importante per la scelta della terapia anticoagulante).
- Fibrillazione atriale silente (o asintomatica): fibrillazione atriale che non si associa a sintomi, indipendentemente da altre caratteristiche. Può essere diagnosticata a seguito di una complicanza correlata alla FA, come l’ictus ischemico o la tachicardiomiopatia, o incidentalmente con l’esecuzione di un elettrocardiogramma.
- Fibrillazione atriale secondaria: fibrillazione atriale in cui è possibile individuare la causa dell’aritmia o una condizione favorente, cardiaca o extracardiaca.
- Fibrillazione atriale primitiva o isolata (Lone atrial fibrillation): fibrillazione atriale non associata a patologia cardiovascolare, compresa l’ipertensione arteriosa, o altro fattore causale noto. La diagnosi è quindi di esclusione e richiede l’esecuzione delle indagini cliniche e strumentali indicate per il caso. In generale riguarda individui giovani, o con età< 60 anni, apparentemente sani. L’assenza di reperti patologici negli esami non invasivi non esclude completamente patologie pregresse o in atto. In biopsie multiple del miocardio atriale di questi pazienti sono frequenti alterazioni istologiche di tipo prevalentemente infiammatorio o fibrotico.
Leggi anche:
- Fibrillazione atriale: terapia, rischi, cosa fare, ECG, quando preoccuparsi
- Differenza tra fibrillazione ventricolare ed arresto cardiaco
- Arresto cardiaco: conseguenze, cause, coma, terapia, cosa fare
- Fibrillazione ventricolare: cos’è, terapia, cause scatenanti, frequenza
- Tachicardia improvvisa: cosa fare, ansia, rimedi, valori, dopo i pasti
- Differenza tra tachicardia, aritmia, bradicardia e alloritmia
- Aritmia cardiaca: cause e fattori di rischio, sintomi, diagnosi e cura
- Differenza tra cardioversione spontanea, elettrica e farmacologica
- Il defibrillatore non funziona: muore a 51 anni per un infarto
- Ritmo sinusale ECG: normofrequente, tachicardico, valori, ai limiti della norma
- Pugno precordiale sul petto: significato, quando farlo, linee guida
- Defibrillatore: cos’è, come funziona, prezzo, voltaggio, manuale ed esterno
- Bradicardia: sintomi, conseguenze, rimedi, notturna e grave
- Extrasistole: a riposo, ansia, sono pericolose, cure e gravidanza
- Fibrillazione atriale: farmaci e terapia dell’aritmia cardiaca
- Farmaci antiaritmici: meccanismo d’azione ed effetti collaterali
- Primo soccorso e BLS (Basic Life Support): cos’è e come si fa
- Respirazione artificiale bocca a bocca: quando farla e come farla
- Massaggio cardiaco: quando farlo e come farlo [LINEE GUIDA]
- Massaggio cardiaco: quante compressioni al minuto?
- Il massaggio cardiaco si esegue in assenza di…
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Com’è fatto il cuore, a che serve e come funziona?
- Cos’è un infarto e quanti tipi di infarto conosci?
- Differenza tra attacco di cuore (infarto del miocardio) ed arresto cardiaco
- Differenza tra infarto cardiaco, infarto miocardico e attacco di cuore
- ECG: cosa indicano le onde P, T, U, il complesso QRS ed il segmento ST
- Come si muove l’impulso elettrico cardiaco nel cuore?
- Differenza tra pacemaker e defibrillatore ICD
- I dubbi su pacemaker e ICD: carica, impulsi, cellulare, banca ed aereo
- Perché il cuore si trova a sinistra e non a destra nel torace?
- Malattie cardiovascolari: i 10 comandamenti del cuore in salute
- Quanto pesa e quanto sangue contiene un cuore?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Differenza tra sintomo e segno con esempi
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ecocolordoppler: cos’è, a che serve e come funziona?
- Ecocolordoppler arterioso e venoso degli arti inferiori e superiori
- Effetto Doppler: cos’è e come viene usato in campo medico?
- Ecocardiogramma per via transesofagea: preparazione, è doloroso?
- Differenza tra ecocardiografia ed elettrocardiogramma
- Ecocardiogramma da stress (ecostress) fisico e farmacologico: come si svolge, è pericoloso?
- Endocardite batterica: profilassi in bambini ed adulti
- Riduzione della riserva coronarica: cos’è e come si studia
- Ecocolordoppler dei tronchi sovraortici: come si effettua e quali patologie studia
- Doppler transcranico: a che serve, è pericoloso o doloroso?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Qual è la differenza tra arteria e vena?
- Come si muove il sangue all’interno del cuore?
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Che differenza c’è tra sistole e diastole?
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

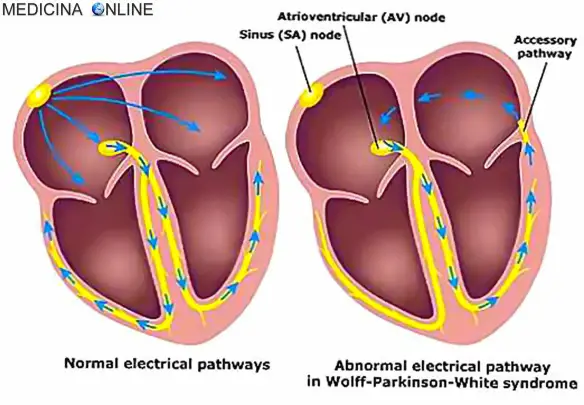 La Sindrome di Wolff Parkinson White (WPW, in lingua inglese “Wolff–Parkinson–White Syndrome”) è una patologia caratterizzata da anomala conduzione dell’impulso elettrico cardiaco e determinata dalla presenza di uno o più fasci atrio-ventricolari accessori, che possono dare origine ad episodi di tachicardia sporadica. La malattia, ad eziologia ancora non del tutto chiara, colpisce una persona su 450; nel 70% dei casi interessa i maschi, specie in giovane età, e può presentarsi sia in forma sporadica che famigliare ed essere silente dal punto di vista sintomatico. I neonati da genitori con la sindrome di WPW possono essere a maggior rischio di sviluppare la malattia come pure i neonati con altri difetti cardiaci congeniti. I pazienti con sindrome di WPW spesso hanno più di una via accessoria, ed in alcuni possono essere anche più di otto; questo è stato dimostrato in soggetti affetti dall’anomalia di Ebstein. La sindrome di WPW è talora associata alla neuropatia ottica ereditaria di Leber (LHON),una forma di malattia mitocondriale.
La Sindrome di Wolff Parkinson White (WPW, in lingua inglese “Wolff–Parkinson–White Syndrome”) è una patologia caratterizzata da anomala conduzione dell’impulso elettrico cardiaco e determinata dalla presenza di uno o più fasci atrio-ventricolari accessori, che possono dare origine ad episodi di tachicardia sporadica. La malattia, ad eziologia ancora non del tutto chiara, colpisce una persona su 450; nel 70% dei casi interessa i maschi, specie in giovane età, e può presentarsi sia in forma sporadica che famigliare ed essere silente dal punto di vista sintomatico. I neonati da genitori con la sindrome di WPW possono essere a maggior rischio di sviluppare la malattia come pure i neonati con altri difetti cardiaci congeniti. I pazienti con sindrome di WPW spesso hanno più di una via accessoria, ed in alcuni possono essere anche più di otto; questo è stato dimostrato in soggetti affetti dall’anomalia di Ebstein. La sindrome di WPW è talora associata alla neuropatia ottica ereditaria di Leber (LHON),una forma di malattia mitocondriale. La tachicardia è una aritmia caratterizzata da aumento della frequenza dei battiti cardiaci e pulsazioni sopra i 100 battiti al minuto quando il soggetto è a riposo. La tachicardia non indica necessariamente la presenza
La tachicardia è una aritmia caratterizzata da aumento della frequenza dei battiti cardiaci e pulsazioni sopra i 100 battiti al minuto quando il soggetto è a riposo. La tachicardia non indica necessariamente la presenza 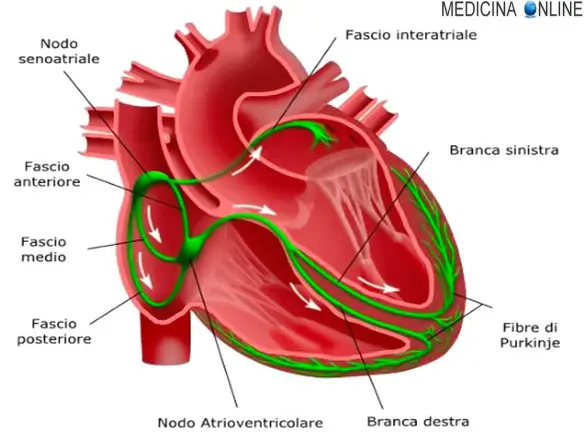 La contrazione perfettamente sincronizzata delle varie parti del cuore e la corretta frequenza cardiaca, sono determinate da un impulso elettrico che nasce in un dato punto del cuore e si propaga all’interno di esso in modo da contrarre atri e ventricoli in modo adeguato. Tale impulso nasce dal nodo del seno (o senoatriale), il pacemaker naturale del cuore, localizzato in prossimità dello sbocco della vena cava nell’atrio destro, una parte del corpo il cui malfunzionamento determina aritmia e – in alcuni casi – rende necessario l’impianto di un pacemaker artificiale.
La contrazione perfettamente sincronizzata delle varie parti del cuore e la corretta frequenza cardiaca, sono determinate da un impulso elettrico che nasce in un dato punto del cuore e si propaga all’interno di esso in modo da contrarre atri e ventricoli in modo adeguato. Tale impulso nasce dal nodo del seno (o senoatriale), il pacemaker naturale del cuore, localizzato in prossimità dello sbocco della vena cava nell’atrio destro, una parte del corpo il cui malfunzionamento determina aritmia e – in alcuni casi – rende necessario l’impianto di un pacemaker artificiale.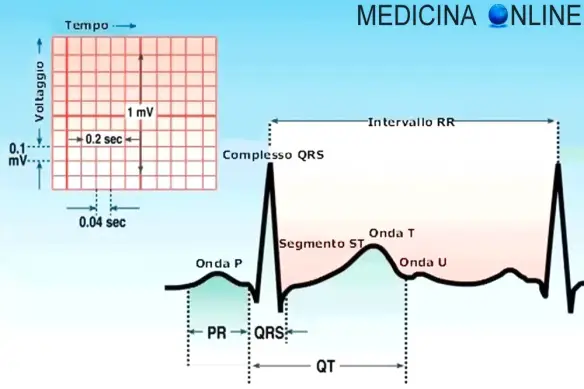
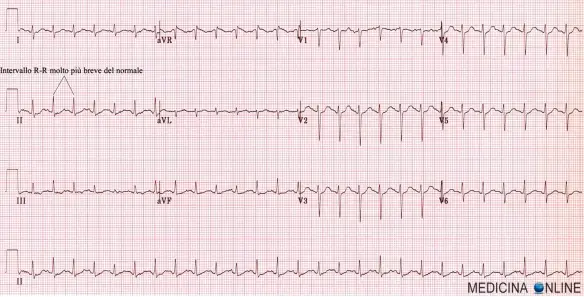
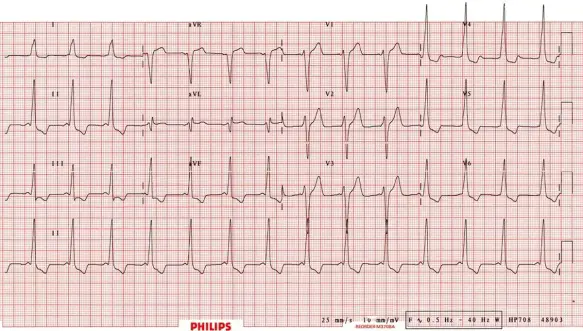 La diagnosi di sindrome di WPW è clinica ma soprattutto si avvale dell’elettrocadiogramma, che può scovarla anche in un soggetto asintomatico: in questi casi si manifesta come un’onda delta, che corrisponde all’ampliamento della fase di ascesa del complesso QRS associato all’accorciamento dell’intervallo PR. Tutto questo è dovuto al fluire dell’impulso elettrico attraverso la via accessoria piuttosto che attraverso il nodo atrio-ventricolare.
La diagnosi di sindrome di WPW è clinica ma soprattutto si avvale dell’elettrocadiogramma, che può scovarla anche in un soggetto asintomatico: in questi casi si manifesta come un’onda delta, che corrisponde all’ampliamento della fase di ascesa del complesso QRS associato all’accorciamento dell’intervallo PR. Tutto questo è dovuto al fluire dell’impulso elettrico attraverso la via accessoria piuttosto che attraverso il nodo atrio-ventricolare.