 Il segno di Beevor (in inglese “Beevor’s sign”) è un segno usato in semeiotica in cui l’ombelico si muove verso la testa flettendo il collo, indicando debolezza selettiva dei muscoli addominali inferiori. Come avviene nella Continua a leggere
Il segno di Beevor (in inglese “Beevor’s sign”) è un segno usato in semeiotica in cui l’ombelico si muove verso la testa flettendo il collo, indicando debolezza selettiva dei muscoli addominali inferiori. Come avviene nella Continua a leggere
Archivi tag: SLA
Differenza tra distrofia muscolare e SLA (sclerosi laterale amiotrofica)
 Sclerosi laterale amiotrofica
Sclerosi laterale amiotrofica
La SLA, Sclerosi laterale amiotrofica, conosciuta anche come “malattia dei motoneuroni“, “malattia di Lou Gehrig” (dal nome del giocatore di baseball la cui malattia nel 1939 fu portata all’attenzione pubblica) o “malattia di Charcot” (dal cognome del neurologo francese che per la Continua a leggere
Segno di Babinski positivo: quali patologie può indicare?
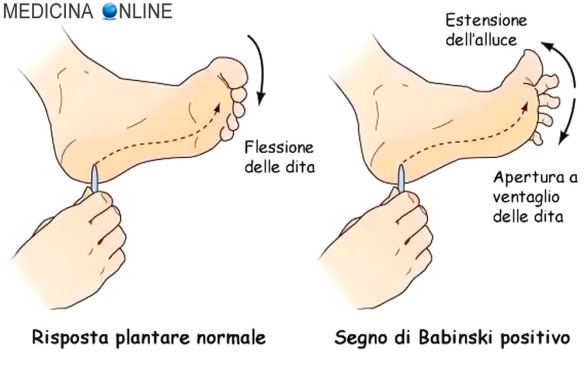 Con “segno di Babinski” o “riflesso di Babinski” in semeiotica neurologica si intende una risposta anomala al riflesso cutaneo plantare, la quale indica la presenza di una lesione a carico del tratto corticospinale del sistema nervoso (che provvede ai movimenti volontari fini dei muscoli e che, in condizioni fisiologiche, esercita un’inibizione tonica del riflesso). Il riflesso cutaneo plantare si evoca strisciando una punta smussata lungo il margine laterale della pianta del piede, partendo da sopra il tallone, e portandola verso la parte supero-interna fino al primo metatarso. Nell’adulto, in condizioni di normalità, col riflesso plantare si induce la flessione plantare (o estensione dorsale) delle dita del piede, mentre in presenza di lesioni a carico del sistema corticospinale, lo stesso stimolo evoca la flessione dorsale (o estensione plantare) dell’alluce e l’apertura “a ventaglio” delle altre dita (fenomeno di Duprè), determinando quindi l’inversione del riflesso cutaneo plantare, vedi immagine in alto.
Con “segno di Babinski” o “riflesso di Babinski” in semeiotica neurologica si intende una risposta anomala al riflesso cutaneo plantare, la quale indica la presenza di una lesione a carico del tratto corticospinale del sistema nervoso (che provvede ai movimenti volontari fini dei muscoli e che, in condizioni fisiologiche, esercita un’inibizione tonica del riflesso). Il riflesso cutaneo plantare si evoca strisciando una punta smussata lungo il margine laterale della pianta del piede, partendo da sopra il tallone, e portandola verso la parte supero-interna fino al primo metatarso. Nell’adulto, in condizioni di normalità, col riflesso plantare si induce la flessione plantare (o estensione dorsale) delle dita del piede, mentre in presenza di lesioni a carico del sistema corticospinale, lo stesso stimolo evoca la flessione dorsale (o estensione plantare) dell’alluce e l’apertura “a ventaglio” delle altre dita (fenomeno di Duprè), determinando quindi l’inversione del riflesso cutaneo plantare, vedi immagine in alto.
Cause mediche di Babinski positivo in ordine di frequenza
Il segno di Babinski positivo, al di sopra dei 3 anni di età, può indicare svariate patologie:
Accidenti cerebrovascolari (ACV)
La positività del riflesso di Babinski varia in base alla sede dell’ACV. Se l’ACV interessa il cervello, causa positività unilaterale del riflesso di Babinski, associata a emiplegia o emiparesi, iperreflessia unilaterale, emianopsia e afasia. Se l’ACV interessa il tronco encefalico, causa positività bilaterale del riflesso di Babinski, associata a debolezza bilaterale o paralisi, iperreflessia bilaterale, disfunzioni dei nervi cranici, incoordinazione e andatura incerta. Segni e sintomi generalizzati di ACV possono includere cefalea, vomito, febbre, confusione, rigidità nucale, convulsioni e coma.
Paraparesi spastica familiare
Questa patologia può causare positività bilaterale del riflesso di Babinski, associata a iperreflessia e a spasticità progressiva con atassia e debolezza.
Trauma cranico
Si può avere positività unilaterale o bilaterale del riflesso di Babinski, come esito della lesione corticospinale primaria o secondaria all’aumento della pressione intracranica. Iperreflessia e spasticità si verificano frequentemente con la positività del riflesso di Babinski. Il paziente può anche lamentare debolezza e incoordinazione. Altri segni e sintomi variano con il tipo di trauma cranico e includono cefalea, vomito, mutamenti di comportamento, alterazioni dei parametri vitali, riduzione del livello di coscienza con anomala dimensione pupillare e risposta alla luce.
Encefalopatia epatica
La positività del riflesso di Babinski si manifesta tardivamente in questa patologia, quando il paziente è prossimo al coma. È associata a ipereflessia e fetor hepaticus.
Leggi anche:
- Riflesso di Babinski positivo: sintomi, diagnosi, come evocarlo
- Segno di Babinski positivo nel neonato e nel bambino: che significa?
- Segno di Babinski bilaterale: cos’è e che patologia indica?
- Segno di Babinski nella sclerosi multipla e nella SLA
- Segno di Babinski ed alluce muto: cosa significa?
- Segno di Hoffman positivo in SLA e sclerosi multipla
Meningite
In quest’infezione, la positività bilaterale del riflesso di Babinski segue in genere febbre, brividi e malessere ed è associata a nausea e vomito. Quando la meningite progredisce, si manifestano anche riduzione del livello di coscienza, rigidità nucale, positività dei segni di Brudzinski e di Kernig, iperreflessia, spasticità e opistotono. Segni e sintomi associati includono irritabilità, fotofobia, diplopia, delirio e stupor che può progredire fino al coma.
Anemia perniciosa
La positività bilaterale del riflesso di Babinski si manifesta tardivamente in questa patologia, quando il deficit di vitamina Bpinteressa il sistema nervoso centrale. L’anemia può essere successiva al danno neurologico ed essa causa alla fine effetti gastrointestinali neurologici e cardiovascolari diffusi. Segni e sintomi gastrointestinali caratteristici includono nausea, vomito, anoressia, calo ponderale, flatulenza, diarrea e stipsi. L’emorragia gengivale e la lingua ulcerata e infiammata, possono rendere dolorosa l’assunzione di cibo, aggravando l’anoressia. Anche le labbra, le gengive e la lingua, appaiono notevolmente pallide. L’ittero può causare un colorito giallo più o meno intenso della cute. Segni e sintomi neurologici caratteristici includono neurite, debolezza, parestesia periferica, disturbi della propriocezione, incoordinazione, atassia, positività del segno di Romberg, senso di leggerezza, incontinenza fecale e vescicale e alterazione di vista (diplopia, annebbiamento della vista), gusto e udito (tinnito). Questa patologia può anche causare irritabilità, scarsa memoria, cefalea, depressione, impotenza e demenza. Segni cardiovascolari caratteristici comprendono palpitazioni, aumento della pressione differenziale, dispnea, ortopnea e tachicardia.
Sclerosi laterale amiotrofica (SLA)
In questa patologia progressiva del motoneurone, si può riportare positività bilaterale del riflesso di Babinski con RTP iperattivi e spasticità. Solitamente la SLA si manifesta con fascicolazioni, associate ad atrofia e debolezza muscolare. La mancanza di coordinazione rende le attività della vita quotidiana difficili per il paziente. Segni e sintomi associati comprendono alterazioni del linguaggio, difficoltà di masticazione, deglutizione e respirazione, pollachiuria e minzione imperiosa, nonché, a volte, soffocamento ed eccessiva scialorrea. Anche se lo stato mentale rimane intatto, la prognosi sfavorevole del paziente può portare a periodi di depressione. La paralisi bulbare progressiva interessa il tronco encefalico e può causare episodi di pianto o di riso inappropriato.
Tumori cerebrali
Quando la neoplasia interessa i fasci corticospinali, si può avere una positività del riflesso di Babinski. Il riflesso può essere associalo a iperreflessia (unilaterale o bilaterale), spasticità, convulsioni, disfunzioni dei nervi cranici, emiparesi o emiplegia, riduzione della sensibilità dolorosa, andatura incerta, incoordinazione, cefalea, labilità emotiva e riduzione del livello di coscienza (LDC).
Atassia di Friedreich
Questa patologia familiare può causare positività bilaterale del riflesso di Babinski. Segni associati sono archi plantari ampi, iporeflessia, ipotonia, atassia, tremori al capo, debolezza e parestesia.
Sclerosi multipla (SM)
Nella maggior parte dei pazienti affetti da questa malattia demielinizzante, la positività del riflesso di Babinski si manifesta alla fine bilateralmente. Questa è di solito successiva a segni e sintomi di SM, quali parestesie, nistagmo e offuscamento della vista o vista doppia. Segni e sintomi associati comprendono parola scandita (parole tagliate con pause tra le sillabe), disfagia, tremore, debolezza, incoordinazione, spasticità, atassia della marcia, convulsioni, paraparesi o paraplegia, incontinenza vescicale e, talvolta, perdita della sensibilità dolorifica, termica e propriocettiva. Anche la labilità emotiva è frequente.
Rabbia
La positività bilaterale del riflesso di Babinski, probabilmente provocata soltanto da stimoli non specifici, compare nella fase di eccitazione della rabbia. Questa fase si verifica da 2 a 10 giorni dopo l’insorgenza dei sintomi prodromici, quali febbre, malessere irritabilità (che si verifica 30-40 giorni dopo il morso di un animale infetto). La rabbia è caratterizzata da una marcata agitazione e da spasmi muscolari faringei estremamente dolorosi. La difficoltà nella deglutizione causa eccessiva scialorrea e idrofobia, in circa il 50% dei pazienti affetti. Possono anche comparire convulsioni e iperreflessia.
Lesione del midollo spinale
Nella lesione acuta, lo shock spinale blocca temporaneamente tutti i riflessi. Alla fine dello shock, compare la positività del riflesso di Babinski, che è unilaterale, se la lesione colpisce solo un lato del midollo spinale (Sindrome di Brown-Séquard) e bilaterale se il danno colpisce i due lati. Piuttosto che segnalare il ritorno delle funzioni neurologiche, la comparsa di questo riflesso conferma la lesione corticospinale. È associato a iperreflessia, spasticità e perdita variabile o totale della sensibilità tattile e dolorifica, della propriocezione e del la funzione motoria. Nelle lesioni midollari cervicali più basse, si può verificare la sindrome di Hor-ner, caratterizzata da ptosi unilaterale, miosi pupillare e anidrosi facciale.
Tumori del midollo spinale
In questa patologia, la positività bilaterale del riflesso di Babinski si verifica insieme alla perdita della sensazione dolorifica e termica della propriocezione e della funzione motoria. Sono inoltre presenti spasticità, iperreflessia, assenza di riflessi addominali e incontinenza. Può essere presente dolore diffuso al livello del tumore.
Poliomielite spinale paralitica
La positività unilaterale o bilaterale del riflesso di Babinski si verifica da 5 a 7 giorni dopo l’insorgenza della febbre. È associata a debolezza progressiva, parestesia, dolorabilità muscolare, spasticità, irritabilità e, in seguito, atrofia. La resistenza alla flessione del collo è frequente, così come i segni di Hoyne, Kernig e di Brudzinski.
Tubercolosi spinale
Quest’alterazione può produrre positività bilaterale del riflesso di Babinski, associata a riduzione variabile della sensazione dolorifica e termica, della propriocezione e della funzione motoria. Provoca anche spasticità, iperreflessia, incontinenza vescicale e assenza di riflessi addominali.
Siringomielia
In questa patologia, si ha positività bilaterale del riflesso di Babinski, insieme ad atrofia muscolare e debolezza che può evolvere verso la paralisi. È associata a spasticità, atassia e, talvolta, a dolore profondo. I riflessi tendinei profondi possono essere ipoattivi o iperattivi. Nelle fasi tardive, compaiono di solito disfunzioni dei nervi cranici, come disfagia e disartria.
Leggi anche:
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Sistema nervoso simpatico: funzioni
- Sistema nervoso parasimpatico: funzioni
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Differenze tra sclerosi laterale amiotrofica e sclerosi multipla
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Differenze tra atrofia muscolare progressiva e sclerosi laterale amiotrofica
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Differenza tra ictus ischemico ed emorragico
- Differenza tra stato vegetativo, di minima coscienza, coma, sonno e stato soporoso
- Sindrome locked-in: cause, riabilitazione, respirazione, cure
- Stato di minima coscienza: evoluzione, risveglio, riabilitazione
- Stato vegetativo: risveglio, riabilitazione, durata e caratteristiche
- Differenza tra sindrome locked-in e stato vegetativo
- Differenza tra stato vegetativo persistente e permanente
- Differenza tra stato vegetativo e stato di minima coscienza
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Ictus, emorragia cerebrale cerebrale e TIA: cosa fare e cosa assolutamente NON fare
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Cosa sente chi è in coma?
- Ragazza muore a 24 anni per un aneurisma cerebrale durante un orgasmo da masturbazione
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Tipi e grandezza degli aneurismi cerebrali
- Cosa si prova e cosa succede quando si rompe un aneurisma cerebrale?
- Emicrania con aura: cause, sintomi, diagnosi e trattamenti
- Emicrania senza aura: cause, sintomi, diagnosi e trattamenti
- Cefalea coitale ed orgasmica: il mal di testa durante il sesso e l’orgasmo
- Diagnostica per immagini nell’aneurisma cerebrale
- Differenza tra emicrania e cefalea
- Differenza tra morte clinica, biologica, legale, apparente, improvvisa ed istantanea
- Differenza tra morte cerebrale, stato vegetativo e coma
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Com’è fatto il cuore, a che serve e come funziona?
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Cervelletto: le lesioni cerebellari più comuni
- Cosa si prova morendo: il racconto di una infermiera
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra midollo osseo e cellule staminali
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Segno di Babinski nella sclerosi multipla e nella SLA (sclerosi laterale amiotrofica)
 Con “segno di Babinski” o “riflesso di Babinski” in semeiotica neurologica si intende una risposta anomala al riflesso cutaneo plantare, la quale indica la presenza di una lesione a carico del tratto corticospinale del sistema nervoso (che provvede ai movimenti volontari fini dei muscoli e che, in condizioni fisiologiche, esercita un’inibizione tonica del riflesso). Il riflesso cutaneo plantare si evoca strisciando una punta smussata lungo il margine laterale della pianta del piede, partendo da sopra il tallone, e portandola verso la parte supero-interna fino al primo metatarso. Nell’adulto, in condizioni di normalità, col riflesso plantare si induce la flessione plantare (o estensione dorsale) delle dita del piede, mentre in presenza di lesioni a carico del sistema corticospinale, lo stesso stimolo evoca la flessione dorsale (o estensione plantare) dell’alluce e l’apertura “a ventaglio” delle altre dita (fenomeno di Duprè), determinando quindi l’inversione del riflesso cutaneo plantare, vedi immagine in alto.
Con “segno di Babinski” o “riflesso di Babinski” in semeiotica neurologica si intende una risposta anomala al riflesso cutaneo plantare, la quale indica la presenza di una lesione a carico del tratto corticospinale del sistema nervoso (che provvede ai movimenti volontari fini dei muscoli e che, in condizioni fisiologiche, esercita un’inibizione tonica del riflesso). Il riflesso cutaneo plantare si evoca strisciando una punta smussata lungo il margine laterale della pianta del piede, partendo da sopra il tallone, e portandola verso la parte supero-interna fino al primo metatarso. Nell’adulto, in condizioni di normalità, col riflesso plantare si induce la flessione plantare (o estensione dorsale) delle dita del piede, mentre in presenza di lesioni a carico del sistema corticospinale, lo stesso stimolo evoca la flessione dorsale (o estensione plantare) dell’alluce e l’apertura “a ventaglio” delle altre dita (fenomeno di Duprè), determinando quindi l’inversione del riflesso cutaneo plantare, vedi immagine in alto.
Il segno di Babinski positivo, al di sopra dei 3 anni di età, può indicare svariate patologie, tra le quali la SLA (sclerosi laterale amiotrofica) e la sclerosi multipla.
Sclerosi laterale amiotrofica (SLA)
In questa patologia progressiva del motoneurone, si può riportare positività bilaterale del riflesso di Babinski con RTP iperattivi e spasticità. Solitamente la SLA si manifesta con fascicolazioni, associate ad atrofia e debolezza muscolare. La mancanza di coordinazione rende le attività della vita quotidiana difficili per il paziente. Segni e sintomi associati comprendono alterazioni del linguaggio, difficoltà di masticazione, deglutizione e respirazione, pollachiuria e minzione imperiosa, nonché, a volte, soffocamento ed eccessiva scialorrea. Anche se lo stato mentale rimane intatto, la prognosi sfavorevole del paziente può portare a periodi di depressione. La paralisi bulbare progressiva interessa il tronco encefalico e può causare episodi di pianto o di riso inappropriato. Per approfondire leggi: Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
Sclerosi multipla (SM)
Nella maggior parte dei pazienti affetti da questa malattia demielinizzante, la positività del riflesso di Babinski si manifesta alla fine bilateralmente. Questa è di solito successiva a segni e sintomi di SM, quali parestesie, nistagmo e offuscamento della vista o vista doppia. Segni e sintomi associati comprendono parola scandita (parole tagliate con pause tra le sillabe), disfagia, tremore, debolezza, incoordinazione, spasticità, atassia della marcia, convulsioni, paraparesi o paraplegia, incontinenza vescicale e, talvolta, perdita della sensibilità dolorifica, termica e propriocettiva. Anche la labilità emotiva è frequente. Per approfondire leggi: Sclerosi multipla: cause, sintomi, diagnosi e prognosi
Leggi anche:
- Differenze tra sclerosi laterale amiotrofica e sclerosi multipla
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Riflesso di Babinski positivo: sintomi, diagnosi, come evocarlo
- Segno di Babinski positivo nel neonato e nel bambino: che significa?
- Segno di Babinski positivo: quali patologie può indicare?
- Segno di Babinski bilaterale: cos’è e che patologia indica?
- Segno di Babinski ed alluce muto: cosa significa?
- Segno di Hoffman positivo in SLA e sclerosi multipla
- Sistema nervoso simpatico: funzioni
- Sistema nervoso parasimpatico: funzioni
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Differenze tra atrofia muscolare progressiva e sclerosi laterale amiotrofica
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Differenza tra ictus ischemico ed emorragico
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Ictus, emorragia cerebrale cerebrale e TIA: cosa fare e cosa assolutamente NON fare
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Cosa sente chi è in coma?
- Ragazza muore a 24 anni per un aneurisma cerebrale durante un orgasmo da masturbazione
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Tipi e grandezza degli aneurismi cerebrali
- Cosa si prova e cosa succede quando si rompe un aneurisma cerebrale?
- Emicrania con aura: cause, sintomi, diagnosi e trattamenti
- Emicrania senza aura: cause, sintomi, diagnosi e trattamenti
- Cefalea coitale ed orgasmica: il mal di testa durante il sesso e l’orgasmo
- Diagnostica per immagini nell’aneurisma cerebrale
- Differenza tra emicrania e cefalea
- Differenza tra morte clinica, biologica, legale, apparente, improvvisa ed istantanea
- Differenza tra morte cerebrale, stato vegetativo e coma
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Com’è fatto il cuore, a che serve e come funziona?
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Cervelletto: le lesioni cerebellari più comuni
- Cosa si prova morendo: il racconto di una infermiera
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra midollo osseo e cellule staminali
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Segno di Hoffman positivo in SLA e sclerosi multipla
 In semeiotica medica il segno di Hoffmann è una sensazione di formicolio innescata da uno stimolo meccanico nella parte distale di un nervo danneggiato. Tale segno si evoca sostenendo la mano del paziente e “pizzicando” con il proprio pollice l’unghia del dito medio del soggetto. La risposta comporta la flessione di pollice ed indice. E’ chiamato così in onore del fisiologo tedesco Paul Hoffmann. Il segno di Hoffman è positivo in alcune patologie del sistema nervoso, tra cui sclerosi laterale amiotrofica e sclerosi multipla.
In semeiotica medica il segno di Hoffmann è una sensazione di formicolio innescata da uno stimolo meccanico nella parte distale di un nervo danneggiato. Tale segno si evoca sostenendo la mano del paziente e “pizzicando” con il proprio pollice l’unghia del dito medio del soggetto. La risposta comporta la flessione di pollice ed indice. E’ chiamato così in onore del fisiologo tedesco Paul Hoffmann. Il segno di Hoffman è positivo in alcune patologie del sistema nervoso, tra cui sclerosi laterale amiotrofica e sclerosi multipla.
Leggi anche:
- Segno di Tinel positivo: significato, esecuzione, patologie indicate
- Differenze tra sclerosi laterale amiotrofica e sclerosi multipla
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Riflesso di Babinski positivo: sintomi, diagnosi, come evocarlo
- Segno di Babinski positivo nel neonato e nel bambino: che significa?
- Segno di Babinski positivo: quali patologie può indicare?
- Segno di Babinski bilaterale: cos’è e che patologia indica?
- Segno di Babinski nella sclerosi multipla e nella SLA
- Segno di Babinski ed alluce muto: cosa significa?
- Sistema nervoso simpatico: funzioni
- Sistema nervoso parasimpatico: funzioni
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Differenze tra atrofia muscolare progressiva e sclerosi laterale amiotrofica
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Differenza tra ictus ischemico ed emorragico
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Ictus, emorragia cerebrale cerebrale e TIA: cosa fare e cosa assolutamente NON fare
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Cosa sente chi è in coma?
- Ragazza muore a 24 anni per un aneurisma cerebrale durante un orgasmo da masturbazione
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Tipi e grandezza degli aneurismi cerebrali
- Cosa si prova e cosa succede quando si rompe un aneurisma cerebrale?
- Emicrania con aura: cause, sintomi, diagnosi e trattamenti
- Emicrania senza aura: cause, sintomi, diagnosi e trattamenti
- Cefalea coitale ed orgasmica: il mal di testa durante il sesso e l’orgasmo
- Diagnostica per immagini nell’aneurisma cerebrale
- Differenza tra emicrania e cefalea
- Differenza tra morte clinica, biologica, legale, apparente, improvvisa ed istantanea
- Differenza tra morte cerebrale, stato vegetativo e coma
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Com’è fatto il cuore, a che serve e come funziona?
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Cervelletto: le lesioni cerebellari più comuni
- Cosa si prova morendo: il racconto di una infermiera
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra midollo osseo e cellule staminali
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Differenze tra atrofia muscolare progressiva e sclerosi laterale amiotrofica

Stephen Hawking, uno dei più grandi scienziati dei nostri tempi, soffre di una malattia del motoneurone ancora non diagnosticata con certezza: atrofia muscolare progressiva o sclerosi laterale amiotrofica
L’atrofia muscolare progressiva viene spesso confusa con la sclerosi laterale amiotrofica. Hanno alcune caratteristiche in comune e sono entrambe patologie neurodegetative a carico del motoneurone, tuttavia alcune differenze sono presenti. Pur essendo stata considerata inizialmente, probabilmente in modo erroneo, soltanto una variante clinica o una sintomatologia della SLA, l’atrofia muscolare progressiva se ne differenzia, oltre che per alcuni aspetti sintomatologici, per una sopravvivenza superiore ai dieci anni, considerata invece il limite massimo della SLA (anche se ci sono casi rari di sopravvivenze fino a 20 anni). Con adeguato supporto medico e infermieristico, il malato di atrofia muscolare progressiva può vivere invece anche più di 30-40 anni dalla diagnosi.
Leggi anche:
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Differenze tra sclerosi laterale amiotrofica e sclerosi multipla
- Sistema nervoso simpatico: funzioni
- Sistema nervoso parasimpatico: funzioni
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Cervello maschile e femminile: quali sono le differenze?
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
In contrasto con la SLA, l’atrofia muscolare progressiva si distingue per l’assenza di:
- Riflessi vivaci
- Spasticità
- Segno di Babinski
- Labilità emotiva
- Progressione rapida
- Lesione del neurone motorio superiore (colpisce solo il neurone motorio inferiore)
Infine la sclerosi laterale amiotrofica è molto più diffusa nella popolazione (è la più comune forma di malattia del motoneurone), mentre l’atrofia muscolare progressiva è molto più rara.
Leggi anche:
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
- Differenza tra morbo di Alzheimer, demenza senile, vascolare e reversibile
- Demenza senile: cause, sintomi, decorso e cure
- La morte per mancanza di sonno è davvero possibile? Per quanto tempo si può restare svegli?
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra midollo osseo e cellule staminali
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Ipotalamo: anatomia, struttura e funzioni
- Differenze tra ipotalamo, ipofisi, neuroipofisi e adenoipofisi
- Patologie di ipotalamo e ipofisi
- Ipofisi (ghiandola pituitaria): anatomia, funzioni e ormoni secreti
- Asse ipotalamo-ipofisario: fisiologia e ormoni rilasciati
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
 L’atrofia muscolare progressiva, detta anche atrofia muscolare di Duchenne-Aran o malattia di Duchenne-Aran, nota anche con l’acronimo AMP o in inglese PMA (Progressive muscular atrophy), è una malattia neurologica configurabile attualmente quale rara forma di malattia del motoneurone (Motor neurone disease, MND), considerata talvolta relativa o collegata alla sclerosi laterale amiotrofica. La PMA colpisce solo il 2° motoneurone, lasciando intatto il 1°.
L’atrofia muscolare progressiva, detta anche atrofia muscolare di Duchenne-Aran o malattia di Duchenne-Aran, nota anche con l’acronimo AMP o in inglese PMA (Progressive muscular atrophy), è una malattia neurologica configurabile attualmente quale rara forma di malattia del motoneurone (Motor neurone disease, MND), considerata talvolta relativa o collegata alla sclerosi laterale amiotrofica. La PMA colpisce solo il 2° motoneurone, lasciando intatto il 1°.
Leggi anche:
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Differenze tra sclerosi laterale amiotrofica e sclerosi multipla
Caratteristiche
La PMA è simile ad altre malattie del motoneurone, per eziologia (in gran parte sconosciuta), sintomatologia e trattamento. Provoca, come detto dal nome, una lenta e progressiva atrofia muscolare, che colpisce la muscolatura volontaria (tranne gli occhi) e la muscolatura respiratoria, a causa del danno ai mitocondri dei motoneuroni del tronco encefalico (che muoiono), e della seguente mancanza di impulsi motori e nutrimento del tessuto muscolare.
Differenze con la SLA
Pur essendo stata considerata inizialmente, probabilmente in modo erroneo, soltanto una variante clinica o una sintomatologia della sclerosi laterale amiotrofica, se ne differenzia per diverse caratteristiche; per approfondire leggi: Differenze tra atrofia muscolare progressiva e sclerosi laterale amiotroficaDifferenze tra atrofia muscolare progressiva e sclerosi laterale amiotrofica
Cura ed aspettativa di vita
Al momento non esiste una cura per questa malattia. Gli effetti più gravi possono essere in qualche modo arginati con fisioterapia e stretto controllo medico, per impedire i danni ed i rischi provocati dalla lunga immobilizzazione, come le lesioni da decubito e le infezioni ricorrenti, specie le polmoniti. Una persona affetta da questa atrofia può vivere anche per 25 anni dopo la diagnosi.
Casi clinici celebri
La AMP è nota al grande pubblico per essere la malattia del celebre fisico britannico Stephen Hawking. Si va ormai allontanando l’idea che Hawking, il più famoso personaggio affetto da malattia del motoneurone, sia, come creduto per lungo tempo, affetto da SLA, in quanto la malattia, diagnosticata nel 1963, avrebbe una durata abnormemente lunga, assolutamente inusuale per le sue caratteristiche (il famoso fisico ha infatti superato i 50 anni di sopravvivenza alla diagnosi). Va invece appunto prendendo corpo l’ipotesi che la sua malattia effettiva sia la meno fatale atrofia muscolare progressiva. Tale affermazione è però contestata da molti medici e dallo stesso Hawking. Molti esperti che lo hanno curato ed analizzato il suo caso, sostengono che Hawking abbia una forma di SLA ad esordio giovanile, meno virulenta, e non l’AMP.
Leggi anche:
- Demenza da corpi di Lewy: cause, decorso, Parkinson, aspettativa di vita
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
- Differenza tra morbo di Alzheimer, demenza senile, vascolare e reversibile
- Demenza senile: cause, sintomi, decorso e cure
- La morte per mancanza di sonno è davvero possibile? Per quanto tempo si può restare svegli?
- Sistema nervoso simpatico: funzioni
- Sistema nervoso parasimpatico: funzioni
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Cervello maschile e femminile: quali sono le differenze?
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Ipotalamo: anatomia, struttura e funzioni
- Differenze tra ipotalamo, ipofisi, neuroipofisi e adenoipofisi
- Patologie di ipotalamo e ipofisi
- Ipofisi (ghiandola pituitaria): anatomia, funzioni e ormoni secreti
- Asse ipotalamo-ipofisario: fisiologia e ormoni rilasciati
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra midollo osseo e cellule staminali
- Emorragia cerebrale da caduta e trauma cranico: sintomi, diagnosi e cure
- Emorragia cerebrale: non operabile, coma, morte, si può guarire?
- Emorragia cerebrale: operazione e tempi di riassorbimento
- Coma da emorragia cerebrale: quanto può durare?
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Anosognosia e Sindrome neglect: significato, test e trattamento
- Sindrome neglect (negligenza spaziale unilaterale): cura e riabilitazione
- Non riconoscere i volti dei propri cari: la prosopagnosia, cause, test e cure
- Riflesso di Babinski positivo: sintomi, diagnosi, come evocarlo
- Segno di Babinski positivo nel neonato e nel bambino: che significa?
- Segno di Babinski positivo: quali patologie può indicare?
- Segno di Babinski bilaterale: cos’è e che patologia indica?
- Segno di Babinski nella sclerosi multipla e nella SLA
- Segno di Babinski ed alluce muto: cosa significa?
- Segno di Hoffman positivo in SLA e sclerosi multipla
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Differenza tra emiparesi ed emiplegia
- Differenza tra emiplegia destra e sinistra
- Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
- Paraplegia: erezione, disfunzione erettile ed eiaculazione
- Tetraplegia: significato, cause, cure e riabilitazione
- Differenza tra paraplegico e tetraplegico
- Diplegia: definizione, cause e sintomi
- Differenza tra emiplegia, emiparesi, diplegia, paraplegia, tetraplegia
- Differenza emiparesi, diparesi, tetraparesi, monoparesi, triparesi
- Differenza tra paraplegia e diplegia
- Classificazione generale delle paresi e delle plegie
- Differenza tra paralisi e paresi
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Epilessia infantile ed in adulti: cause, sintomi, diagnosi, cosa fare
- Epilessia: come riconoscere un attacco e soccorrere un ammalato
- Differenza tra epilessia e convulsioni
- Differenza tra epilessia e sincope
- Differenza tra epilessia parziale e generalizzata
- Epilessia: riconoscere in tempo l’arrivo di una crisi e come comportarsi
- Epilessia infantile: come comportarsi col proprio figlio?
- Si può morire di epilessia?
- Tumore al cervello: operato mentre suona la chitarra e canta Yesterday
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Differenze tra sclerosi laterale amiotrofica (SLA) e sclerosi multipla
 La sclerosi multipla, SM, e la sclerosi laterale amiotrofica, SLA, vengono confuse molto spesso tra i non “addetti ai lavori”, questo a causa del termine “sclerosi” che le due patologie hanno in comune, pur essendo molto diverse tra loro.
La sclerosi multipla, SM, e la sclerosi laterale amiotrofica, SLA, vengono confuse molto spesso tra i non “addetti ai lavori”, questo a causa del termine “sclerosi” che le due patologie hanno in comune, pur essendo molto diverse tra loro.
Sclerosi laterale amiotrofica e sclerosi multipla: caratteristiche comuni
Pur essendo molto diverse tra loro, sclerosi laterale amiotrofica e sclerosi multipla hanno però in comune alcune caratteristiche:
- sono malattie che interessano il sistema nervoso;
- sono croniche;
- determinano disturbi neuromotori;
- degenerano progressivamente nel tempo;
- non possono essere curate: le terapie servono solo per ridurre i sintomi e rallentare la loro progressione.
Leggi anche: Morbo di Parkinson: cause, sintomi, decorso, terapie
Differenze nell’età e nell’incidenza
La sclerosi laterale amiotrofica interessa principalmente gli adulti over 50, in particolare tra i 50 e i 70 anni, con una leggera prevalenza negli uomini rispetto alle donne e con un’incidenza generale decisamente inferiore rispetto alla sclerosi multipla. La sclerosi multipla, invece, viene anche detta la malattia invalidante del giovane adulto, in quanto riguarda prevalentemente soggetti tra i 20 e i 40 anni. In questo, soprattutto donne.
Leggi anche: Morbo di Alzheimer: cause, sintomi, decorso, terapie
Differenze nelle cause
Sia per quel riguarda la SLA che per la sclerosi multipla, le cause che determinano la loro insorgenza sono ancora oggi difficili da definire. Per quanto riguarda la SLA si sa, però, che è una malattia multifattoriale, dovuta a cause diverse e concomitanti. Ad esempio carenza di nutrienti per le cellule del sistema nervoso, eccesso di anticorpi, virus. Una buona dose di responsabilità è da attribuire all’ereditarietà e alla predisposizione genetica, a differenza della sclerosi multipla per cui l’elemento ereditario ha minor impatto sull’insorgenza della malattia. Influiscono invece fattori ambientali e geografici: la sclerosi multipla si manifesta soprattutto in luoghi lontani dall’equatore. Le persone che vivono molto più vicino all’equatore sono esposte ad una grande quantità di luce solare per tutto l’anno e per questo tendono ad avere dei livelli più alti di vitamina D che previene l’insorgenza della sclerosi multipla.
Le zone colpite e le conseguenze sono diverse
La sclerosi multipla intacca la mielina, che garantisce la corretta conduzione degli stimoli nervosi. Non a caso la SM è soprannominata malattia demielinizzante, proprio perché provoca la perdita di mielina, da cui dipendono i danni neurologici e il rallentamento dell’impulso nervoso. Il nome sclerosi si deve alla formazione di cicatrici in varie zone mentre il termine Multipla si riferisce al fatto che la malattia può intaccare le diverse parti in tempi diversi. Le zone colpite dalle cicatrici che si vanno formando sono:
- il sistema nervoso centrale;
- il cervello;
- il midollo spinale.
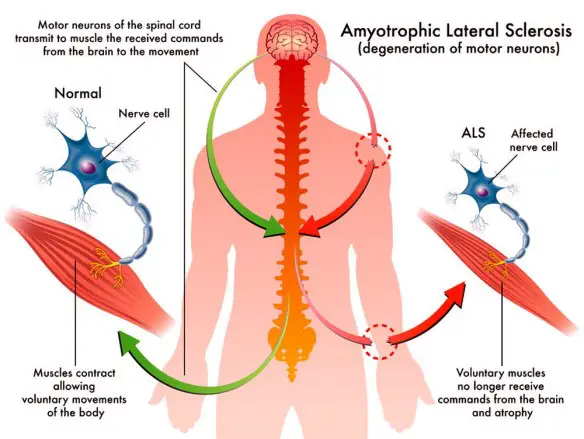
La SLA, anche detta “malattia dei motoneuroni“, intacca invece solo i motoneuroni, cellule adibite al controllo del movimento muscolare, che progressivamente muoiono. Anche in questo caso la malattia provoca la formazione di cicatrici che però indeboliscono solo i muscoli, localizzate nei cordoni laterali del midollo spinale. Ne consegue che il soggetto colpito dalla SLA perde progressivamente forza muscolare e in alcuni casi l’indebolimento può addirittura sfociare in paralisi. I motoneuroni colpiti possono essere di due tipologie:
- I motoneurone, detto anche centrale o corticale, localizzato nella corteccia cerebrale, adibito al trasporto del segnale dal cervello al midollo spinale
- II motoneurone, detto anche periferico o spinale, localizzato nel midollo spinale, adibito al trasporto del segnale in periferia ai muscoli.
Leggi anche: Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
Le diagnosi sono diverse
La sclerosi mutipla viene solitamente diagnosticata valutando i vari episodi di disturbi neurologici disseminati nel tempo, che possono fornire una mappa per ricostruire il quadro clinico del paziente. Sebbene sia caratterizzata anche da alcuni sintomi tipici, essi spesso non sono sufficienti a permetterne l’individuazione precisa. Tuttavia esistono anche alcuni esami mirati, come la RM e l’analisi del liquido cerebrospinale, che permettono di diagnosticarla con maggiore sicurezza e facilità. La diagnosi di SLA è invece più difficile perché questa patologia non comporta sintomi specifici, quindi si va spesso per esclusione dopo aver effettuato un esame neurologico per individuare eventuali lesioni del I e II motoneurone associato ad altri esami strumentali.
I sintomi sono diversi
Per quanto riguarda la sclerosi multipla si possono individuare alcuni sintomi e segni tipici, sebbene ciò che aiuta a individuare la patologia sia più che altro la storia clinica del paziente, attraverso l’individuazione di disturbi neurologici disseminati nel tempo e localizzati nelle zone caratteristiche. I sintomi e segni più comuni della SM sono:
- disturbi motori più o meno gravi;
- formicolii;
- sensazione di punture;
- calo o sdoppiamento della vista;
- vertigini accompagnate spesso da vomito e nausea;
- instabilità, barcollamento, disturbi dell’equilibrio;
- disturbi intestinali;
- a volte disturbi urinari;
- a volte disturbi sessuali.
La sclerosi multipla può comunque determinare virtualmente qualsiasi sintomo e segno relativo al sistema nervoso. Può anche determinare patologie psichiatriche, come la despressione (sia in risposta alla notizia della diagnosi, sia a causa del danno del tessuto nervoso).
Per quanto riguarda la SLA, essa colpisce solo il sistema motorio provocando sintomi a livello muscolare. Tra i sintomi e segni più comuni, ricordiamo:
- debolezza sempre più intensa, che di solito parte dalle mani e dai piedi per poi intaccare il resto del corpo;
- rigidità;
- crampi muscolari;
- contrazioni involontarie.
Le terapie sono diverse
Nel caso della sclerosi multipla, ad oggi non esiste una cura definitiva: le terapie cercano di ridurre e prevenire le ricadute e rallentare il decorso della malattia. Esse includono principalmente la somministrazione di farmaci appositi, in particolare i farmaci antinfiammatori steroidei quali l’adrenocorticotropina (conosciuto come ACTH), il prednisone, il metilprednisolone, il prednisolone, il betametasone e il dexametasone. Durante gli attacchi sintomatici, la somministrazione di alte dosi di corticosteroidi per via endovenosa, come il metilprednisolone, è la terapia di routine per le recidive acute della malattia in forma recidivante-remittente, in quanto ha dimostrato efficacia nel ridurre la gravità e la durata delle esacerbazioni. Recentemente sono stati approvati alcuni i farmaci modificanti la malattia, tra cui: l’interferone beta-1a, l’interferone beta-1b, il glatiramer acetato, il mitoxantrone (un immunosoppressore usato anche in chemioterapia), il natalizumab (un anticorpo monoclonale umanizzato immunomodulatore che impedisce la migrazione delle cellule T dal torrente circolatorio al sistema nervoso centrale), il fingolimod e il teriflunomide, rispettivamente il primo e il secondo farmaco a somministrazione orale a essere disponibili. I trattamenti modificanti la malattia sono in grado di ridurre il tasso di progressione della malattia, ma non di arrestarla. Con la progressione della sclerosi multipla, la sua sintomatologia tende ad aumentare. La malattia è associata a una varietà di sintomi e deficit funzionali che si traducono in una serie di menomazioni e disabilità progressive. La gestione di questi deficit è quindi molto importante. Sia la terapia farmacologica che la neuroriabilitazione hanno dimostrato di poter alleviare alcuni sintomi, anche se non influenzano la progressione della malattia. Alcuni sintomi, come l’incontinenza urinaria e la spasticità, hanno una buona risposta ai farmaci, mentre la gestione di molti altri risulta più complessa. Le persone colpite da sclerosi multipla necessitano, inoltre, di una terapia rivolta alle eventuali malattie collaterali, alle infezioni delle vie urinarie e alle piaghe da decubito. Molto utili contro la spasticità degli arti si sono dimostrati i farmaci miorilassanti e la fisiochinesiterapia. Nell’ambito delle terapie sintomatiche, è possibile usare, a seconda del tipo di disturbi e della loro entità, farmaci per la spasticità, la fatica, le disfunzioni vescicali, i disturbi delle sensibilità e così via. Il farmaco di prima scelta nel trattamento della spasticità è il baclofen.
Per la SLA non esistono ancora farmaci specifici capaci di curare del tutto la patologia: l’unico farmaco approvato dalla FDA è il riluzolo, che agisce sui livelli di glutammato, la cui assunzione può rallentare la progressione della malattia. Test clinici in pazienti con SLA hanno mostrato che il riluzolo prolunga la sopravvivenza fino a soli tre mesi, e può estendere il tempo di sopravvivenza soprattutto nei pazienti con SLA ad inizio bulbare. Il farmaco estende anche il tempo durante il quale il paziente può rimanere libero dal supporto ventilatorio. Il riluzolo non può invertire il danno subito dai motoneuroni, ed i pazienti che prendono il farmaco devono essere monitorizzati per il danno epatico ed altri possibili effetti collaterali. Sono previsti trattamenti il cui scopo è migliorare la qualità della vita del paziente, riducendo il più possibile eventuali complicanze. Tra essi si annoverano:
- riabilitazione;
- ventilazione di supporto;
- somministrazione di appositi integratori alimentari.
Le cure palliative vengono fornite al meglio da team multidisciplinari costituiti da professionisti dell’assistenza come medici, farmacisti, fisioterapisti, terapisti occupazionali, e logopedisti; nutrizionisti; assistenti sociali; ed infermieri specializzati nell’assistenza domiciliare e negli hospice per lungodegenti. Lavorando con i pazienti ed il personale sanitario, questi “team di assistenza” possono pianificare un piano individualizzato di terapia medica e fisica e fornire apparecchiature speciali destinate a mantenere i pazienti nella migliore situazione di mobilità e comfort che si possa ragionevolmente raggiungere.
Le ricadute
Le ricadute nella sclerosi multipla, anche dette recidive, riacutizzazioni, peggioramenti, attacchi, consistono nella comparsa acuta o sub-acuta di anormalità neurologiche per 24 ore senza che compaiono febbre o infezioni di alcun tipo. Tra una ricaduta e l’altra possono trascorrere alcune settimane o addirittura anni a seconda dei casi e purtroppo non c’è modo di prevedere l’episodio nè di individuarne le cause, nonostante le tante ipotesi formulate dalle ricerche a tema. Tra queste si annoverano eventuali traumi, stress, infezioni e vaccinazioni,ma come premesso si tratta solo di supposizioni non confermate da dati certi. Sebbene le ricadute si guariscano spontaneamente, di solito al paziente vengono somministrati steroidi per pochi giorni in modo da ridurre al minimo la gravità e la durata. Diverso è il caso della SLA poiché questa malattia ha un decorso diverso rispetto alla SM: essa progredisce man mano che i motoneuroni muoiono nel corso di mesi o anni, in modo progressivo, senza le ricadute tipiche della sclerosi multipla. Nella SLA si verifica quindi un peggioramento progressivo, di pari passo alla morte dei motoneuroni.
Per approfondire:
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
Leggi anche:
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Differenze tra atrofia muscolare progressiva e sclerosi laterale amiotrofica
- Demenza senile: cause, sintomi, decorso e cure
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Sistema nervoso simpatico: funzioni
- Sistema nervoso parasimpatico: funzioni
- Cervelletto: anatomia esterna ed interna
- Cervelletto: le lesioni cerebellari più comuni
- Le funzioni del cervelletto: apprendimento e correzione dei movimenti del corpo
- Apparato respiratorio: anatomia in sintesi, struttura e funzioni
- Apparato digerente: cos’è, com’è fatto, a che serve e come funziona?
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Cervello maschile e femminile: quali sono le differenze?
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Ipotalamo: anatomia, struttura e funzioni
- Differenze tra ipotalamo, ipofisi, neuroipofisi e adenoipofisi
- Patologie di ipotalamo e ipofisi
- Ipofisi (ghiandola pituitaria): anatomia, funzioni e ormoni secreti
- Asse ipotalamo-ipofisario: fisiologia e ormoni rilasciati
- Epilessia infantile ed in adulti: cause, sintomi, diagnosi, cosa fare
- Epilessia: come riconoscere un attacco e soccorrere un ammalato
- Differenza tra epilessia e convulsioni
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Emorragia cerebrale da caduta e trauma cranico: sintomi, diagnosi e cure
- Emorragia cerebrale: non operabile, coma, morte, si può guarire?
- Emorragia cerebrale: operazione e tempi di riassorbimento
- Coma da emorragia cerebrale: quanto può durare?
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Anosognosia e Sindrome neglect: significato, test e trattamento
- Sindrome neglect (negligenza spaziale unilaterale): cura e riabilitazione
- Non riconoscere i volti dei propri cari: la prosopagnosia, cause, test e cure
- Riflesso di Babinski positivo: sintomi, diagnosi, come evocarlo
- Segno di Babinski positivo nel neonato e nel bambino: che significa?
- Segno di Babinski positivo: quali patologie può indicare?
- Segno di Babinski bilaterale: cos’è e che patologia indica?
- Segno di Babinski nella sclerosi multipla e nella SLA
- Segno di Babinski ed alluce muto: cosa significa?
- Segno di Hoffman positivo in SLA e sclerosi multipla
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Differenza tra emiparesi ed emiplegia
- Differenza tra emiplegia destra e sinistra
- Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
- Paraplegia: erezione, disfunzione erettile ed eiaculazione
- Tetraplegia: significato, cause, cure e riabilitazione
- Differenza tra paraplegico e tetraplegico
- Diplegia: definizione, cause e sintomi
- Differenza tra emiplegia, emiparesi, diplegia, paraplegia, tetraplegia
- Differenza emiparesi, diparesi, tetraparesi, monoparesi, triparesi
- Differenza tra paraplegia e diplegia
- Classificazione generale delle paresi e delle plegie
- Differenza tra paralisi e paresi
- Differenza tra midollo osseo e cellule staminali
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Differenza tra epilessia e sincope
- Differenza tra epilessia parziale e generalizzata
- Epilessia: riconoscere in tempo l’arrivo di una crisi e come comportarsi
- Epilessia infantile: come comportarsi col proprio figlio?
- Si può morire di epilessia?
- Tumore al cervello: operato mentre suona la chitarra e canta Yesterday
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
