 Con “ematuria” in medicina si intende la presenza di sangue nelle urine. A seconda della quantità di sangue si distinguono due tipi principali di ematuria:
Con “ematuria” in medicina si intende la presenza di sangue nelle urine. A seconda della quantità di sangue si distinguono due tipi principali di ematuria:
Macroematuria (o ematuria macroscopica)
L’ ematuria è macroscopica quando il quantitativo di sangue eliminato è così elevato da modificare macroscopicamente il colore delle urine, le quali tendono ad assumere un aspetto da francamente rosso a marrone, a seconda della quantità di sangue presente.
- Un’ematuria franca (color rosso) indica un considerevole sanguinamento in atto,
- l’ematuria “a lavatura di carne” indica un lieve sanguinamento,
- l’ematuria color “marsala” o “coca-cola” può indicare un sanguinamento pregresso oltre che alla emoglobinuria.
Sono sufficienti 2 millilitri si sangue in un litro di urina per causare un cambiamento visibile del colore.
Microematuria (o ematuria microscopica)
L’ematuria è microscopica quando il quantitativo di sangue eliminato è modesto e non modifica il colore delle urine, che rimangono del loro classico colore giallastro. Dal momento che la microematuria non porta a tracce di sangue visibili ad occhio nudo, viene diagnosticata solo con un esame delle urine, effettuabile con le strisce reattive o con l’esame microscopico del sedimento urinario dopo centrifugazione. In quest’ultimo caso per parlare di microematuria è necessaria la presenza di almeno 5 globuli rossi per campo microscopico all’ingrandimento di 40X.
L’ematuria può inoltre essere:
- sintomatica: quando determina sintomi nel paziente.
- asintomatica: quando non determina sintomi nel paziente.
Se la microematuria è asintomatica (cioè il paziente non prova alcun sintomo, ad esempio il dolore) accade spesso che la microematuria venga diagnosticata per puro caso, durante una analisi delle urine effettuata per altri motivi. L’ematuria microscopica può essere accompagnata dai sintomi irritativi urinari (frequenza, urgenza, nicturia, ovvero quelli della cistite), nel qual caso suggerisce un’origine infiammatoria, oppure essere l’unico sintomo, per cui viene detta ematuria “a ciel sereno”.
In base alla frequenza di ematuria (distanza tra diversi episodi di ematuria), si distinguono:
- ematurie continue: l’ematuria si verifica ad ogni emissione di urina;
- ematurie periodiche: a comparsa in parte prevedibile;
- ematurie intermittenti: a comparsa imprevedibile.
Infine l’ematuria può essere distinta in base al momento di comparsa durante la minzione:
- ematuria iniziale: il sangue è presente solo nella fase iniziale della minzione (poi l’urina torna normale), il che suggerisce un’origine prostatica o uretrale del sanguinamento;
- ematuria terminale: il sangue è presente solo nella fase terminale della minzione (l’urina era inizialmente normale);
- ematuria totale (od omogenea): il sangue è presente in modo omogeneo durante tutta la minzione.
Se il sangue durante la minzione è presente solo all’inizio (ematuria iniziale) o alla fine (ematuria terminale) è probabile che il sanguinamento abbia un’origine bassa: dall’uretra, dalla prostata o dal collo vescicale. Quando invece il sangue è presente in modo omogeneo durante la minzione (ematuria “totale”) abbiamo verosimilmente a che fare con un problema con sede più alta: reni, ureteri o vescica.
La presenza o l’assenza di coaguli (ovvero di grumi di sangue) può aiutare nella diagnosi differenziale: . Non sono mai presenti nelle ematurie renali di pertinenza nefrologica e quando hanno una forma filiforme posso indicare un’origine alta del sanguinamento.
Leggi anche:
Cause di ematuria
Dal momento che il sanguinamento che determina l’ematuria può avvenire virtualmente in qualsiasi parte del vasto apparato urinario, le cause di ematuria sono pertanto molteplici e le manifestazioni possono essere diverse a seconda del tessuto interessato. In caso di causa urologica, i tratti del sistema renale potenzialmente interessati sono:
- rene;
- pelvi/ureteri (cioè i collegamenti tra rene e vescica);
- vescica;
- prostata;
- uretra.
Esistono anche delle cause non urologiche di ematuria:
- Terapie con farmaci anticoagulanti o antiaggreganti.
- Malattie sistemiche (patologie emorragiche, anemia falciforme, policitemia vera e poliglobulie in genere, emopatie a decorso acuto).
- Cause extraurogenitali: per presenza di neoplasie intestinali o ginecologiche con infiltrazione delle vie urinarie; molto raramente durante forme infiammatorie intestinali (appendicite, diverticolite, morbo di Crohn, colite ulcerosa).
- Ematuria da esercizio fisico: tipica dei giovani.
- Ematuria idiopatica: è un sanguinamento in cui semplicemente non è possibile identificare la causa.
Sanguinamento renale
I globuli rossi possono provenire dai glomeruli renali. In questo caso essi subiscono delle modificazioni durante il passaggio nei tubuli renali e all’esame microscopico del sedimento urinario essi risulteranno essere globuli rossi mal conservati. In tal caso si parla di ematuria glomerulare ed essa è di norma conseguenza di un danno glomerulare o di una glomerulonefrite. I globuli rossi provenienti dal rene possono aggregarsi e formare dei cilindri ematici patognomonici (cioè caratteristici) di ematuria glomerulare e quindi di glomerulonefrite. La diagnosi si pone in base all’anamnesi che rileva le caratteristiche del sanguinamento, alla ecografia renale, che esclude altre cause, alle caratteristiche dei globuli rossi all’esame microscopico del sedimento urinario. Una diagnosi più approfondita richiede la biopsia renale. La presenza di macroematuria glomerulare è un sintomo da considerare accuratamente in quanto può essere segno di attivazione di una glomerulonefrite che può sfociare in insufficienza renale acuta ed altri sintomi gravi. Più raramente il sanguinamento renale è causato dalla rottura di una cisti. Ciò accade specie nei soggetti affetti da rene policistico e, seppur raramente, il sanguinamento in tal casi può essere molto abbondante. Il sanguinamento renale può anche essere dovuto a un tumore renale. In questo caso l’ematuria è spesso microscopica. Una rara causa di sanguinamento renale è la necrosi papillare, cioè la necrosi di una delle papille renali. Le cause più frequenti di necrosi papilare sono l’abuso di farmaci analgesici e l’anemia drepanocitica, detta anche drepanocitosi o anemia a cellule falciformi. Nei casi di rottura di cisti, tumore renale e necrosi papillare, i globuli rossi non subiscono modificazioni durante il passaggio attraverso i tubuli renali e pertanto saranno di norma visibili al microscopio come globuli rossi ben conservati. Esistono altre cause rare di ematuria di provenienza renale. Fra questa la sindrome dello schiaccianoci (nutcracker syndrome). In questa condizione, malformativa e frequentemente benigna, la vena renale sinistra viene “schiacciata” fra l’aorta addominale e la arteria mesentericasuperiore. L’aspetto dei vasi alla arteriografia, con un po’ di fantasia, può ricordare uno schiaccianoci. La diagnosi si sospetta con l’ecografia renale e si conferma con la venografia o con la Angio-Risonanza Magnetica Nucleare (angio RMN) addominale. Solo in rari casi questa sindrome si associa ad ematurie frequenti, dolori lombari e, a volte, proteinuria: in tali casi la terapia è chirurgica
Loin pain-hematuria syndrome
La Loin pain-hematuria syndrome è una sindrome caratterizzata da microematuria o a volte macroematuria con globuli rossi mal conservati e dolori al fianco (di norma all’angolo costo-vertebrale). Essa è tipica delle donne giovani e le cause sono ignote. La diagnosi è per lo più per esclusione di altre patologie. L’ipercalciuria (cioè l’eccessiva eliminazione di calcio con le urine) e l’iperuricosuria (cioè l’eccessiva eliminazione di acido urico con le urine) possono causare una micorematuria di provenienza renale, ma con globuli rossi ben conservati. La diagnosi si pone con il dosaggio del calcio o dell’acido urico nelle urine emesse nelle 24 ore, dopo aver escluso altre patologie con appropriate indagini.
Sanguinamento pelvico e ureterale
Il più delle volte esso è dovuto a un calcolo. Se il calcolo è nella pelvi renale può non dare alcun sintomo, anche se di grandi dimensioni, ma il suo attrito con la parete pelvica spesso determina piccole perdite di sangue evidenziabili come microematuria, o più raramente, con episodi di macroematuria senza dolori colici. Se invece il calcolo si impegna nell’uretere di norma compare il dolore tipico della colica renale e questo può associarsi a micro o macroematura dovuta alla lesione della parete ureterale da parte del calcolo. Se il calcolo ostruisce l’uretere in maniera completa il dolore e l’ematuria possono cessare in quanto l’urina non defluisce dal rene “ostruito” dal calcolo. Questa condizione, a volte insidiosa, può essere evidenziata con una ecografia renale, di norma è necessario completare le indagini con una urografia o una uroTAC. Ematuria pelvica od ureterale può essere dovuta a tumori della pelvi o dell’uretere, che tuttavia sono relativamente rari.
Sanguinamento vescicale
La maggior parte delle ematurie originano dalla vescica, specie nelle donne e nelle persone anziane. Poiché le ematurie vescicali possono comportare la formazione di coaguli eliminati durante la minzione, una ematuria con coaguli orienta la diagnosi verso un sanguinamento vescicale. Fra le cause di sanguinamento vescicale la più frequente è la cistite, di solito dovuta a infezione batterica (soprattutto nel sesso femminile e nelle donne giovani). Esistono tuttavia altre cause di cistite e fra tutte la più importante è la sindrome della cistite interstiziale. Seguono le cistiti da farmaci e da radiazioni. Nella cistite all’ematuria possono associarsi stranguria (minzione dolorosa), disuria (minzione lenta e difficile), pollachiuria (necessità di urinare frequentemente anche piccoli volumi di urina) e a volte minzione imperiosa e incontinenza vescicale. La diagnosi si pone con l’esame delle urine e l’urinocoltura che consente una terapia antibiotica mirata. Segue come frequenza la presenza di neoformazioni vescicali, benigne polipo o papilloma o maligne. La loro frequenza aumenta con l’età ed è maggiore nel sesso maschile. La diagnosi si pone con l’ecografia vescicale cui segue di norma la cistoscopia finalizzata anche al prelievo bioptico che consente una più definita diagnosi del tipo di lesione. L’esame citologico delle urine può orientare la diagnosi. Più rara la calcolosi vescicale, più frequente nei pazienti che non svuotano correttamente la vescica per ipertrofia prostatica o per danni neurologici. Il calcolo presente in vescica può accrescersi notevolmente e determinare sanguinamento per lesioni alle pareti. Anche in questo caso la diagnosi si effettua con l’ecografia vescicale. Successivamente una cistoscopia consente la rimozione del calcolo.
Sanguinamento prostatico
Il sanguinamento prostatico può essere dovuto a prostatiti, ipertrofia prostatica benigna e neoplasie della prostata. Nel primo caso si associa a dolore o senso di peso pelvico. La diagnosi si pone con l’esplorazione rettale e l’ecografia, che oltre che con la tradizionale tecnica transaddominale, per un maggiore approfondimento diagnostico può essere eseguita con particolari sonde rettali.
Sanguinamento uretrale
È dovuto ad uretriti o a stenosi dell’uretra ed è pressoché esclusivo del sesso maschile. Molto rari i tumori dell’uretra. La diagnosi si pone con una uretrografia (radiografia dell’uretra con mezzo di contrasto preventivamente iniettato in vescica).
Diagnosi e terapia
È sempre necessario rivolgersi ad un medico che accerterà che si tratta di ematuria (con un esame delle urine) e potrà programmare gli esami successivi. L’età ed il sesso del paziente orientano verso particolari diagnosi, tuttavia come per ogni malattia il primo elemento è l’anamnesi in cui si indagheranno eventuali malattie associate, eventuali terapie assunte (con particolare riferimento a farmaci anti-aggreganti e anti-coagulanti), recenti traumi, sforzi intensi, manovre o interventi urologici. All’anamnesi segue l’esame obiettivo (cioè la visita vera e propria) e da eventuali analisi di laboratorio e di diagnostica per immagini (ad esempio ecografia o cistoscopia). In base alla diagnosi, verrà impostata la giusta terapia specifica che risolverà a monte il problema della presenza di sangue nelle urine.
Le analisi maggiormente usate dal medico per indagare dal medico, sono:
- Emocromo con piastrine e assetto coagulativo.
- Esame urine completo con valutazione del sedimento: è importante per confermare e quantificare la presenza di sangue nelle urine. Esistono infatti delle situazioni in cui le urine possono assumere un colore che può essere interpretato come ematuria ma in realtà non c’è sangue: questo può succedere dopo l’assunzione di particolari alimenti, farmaci o in presenza di determinate condizioni patologiche (emoglobinuria, mioglobinuria e porfiria). L’esame urine può fornire altre indicazioni importanti nel tentativo di individuare la causa del sanguinamento: la presenza di globuli bianchi o batteri può suggerire una causa infiammatoria, la presenza di proteine o cilindri può suggerire un problema renale.
- Urinocoltura e antibiogramma: per escludere la presenza di un’infezione.
- Esame citologico urinario: permette di valutare al microscopio che tipo di cellule sono presenti nelle urine oltre ai globuli rossi. E’ un esame che può essere utile per riconoscere la presenza di neoformazioni di tipo uroteliale e andrebbe sempre eseguito su 3 campioni diversi. In presenza di ematuria associata a severa sintomatologia irritativa (ovvero quando si ipotizza una causa infiammatoria o infettiva del sanguinamento) è meglio differire questo esame ed eseguirlo solo dopo adeguata terapia anti-infiammatoria o antibiotica.
- Ecografia dell’apparato urinario a vescica piena: è l’unico esame strumentale che andrebbe sempre fatto in tutti i pazienti con ematuria (data la sua non invasività e la facile accessibilità). Consente di individuare o escludere una buona parte delle condizioni più spesso responsabili del sanguinamento come la calcolosi urinaria, l’ingrandimento della prostata (IPB), i tumori della vescica e del rene.
Una volta completata questa prima parte del percorso diagnostico, sulla base degli esiti di questi esami, si deciderà di caso in caso se approfondire la situazione con esami di secondo livello come:
- Tecniche di immagine avanzate: la TAC senza e con mezzo di contrasto (uro-TC) e / o la risonanza magnetica.
- Procedure endoscopiche con eventuali biopsie (uretroscopia, cistoscopia, ureteroscopia).
Leggi anche:
- Differenza tra sindrome nefritica e nefrosica
- Differenza tra poliuria e pollachiuria
- Differenza tra poliuria e polidipsia
- Differenza tra anuria ed oliguria
- Bruciore e stimoli frequenti di urinare: cistite, sintomi e cure
- Perché viene la cistite e come curarla?
- Differenza tra anuria e ritenzione urinaria
- Esame delle urine completo con urinocoltura: come fare e capire i risultati
- Urodinamica: cos’è, a che serve e come funziona
- Minzione: come funziona l’emissione di urina e come si controlla
- Uretra maschile e femminile: anatomia, funzioni e patologie in sintesi
- Uretere: dove si trova, anatomia, funzioni e patologie in sintesi
- Fa male trattenere l’urina troppo a lungo? Per quale motivo?
- Tumore alla vescica: terapie, asportazione, si può guarire?
- Collicolo seminale, uretra e sindrome del verumontanum
- Differenza tra disuria, stranguria, pollachiuria e nicturia
- Ematuria da sforzo e da esercizio fisico: cause e terapia
- Differenza tra ematuria iniziale, terminale e totale ed ipotesi diagnostiche
- Cistoscopia maschile e femminile: preparazione, rischi, anestesia, prezzo
- Differenza tra cistoscopia e uretroscopia
- Video di una cistoscopia maschile
- Video di una cistoscopia femminile
- Differenza tra cistoscopia e cistografia: vantaggi e svantaggi
- Resezione vescicale transuretrale (TURB): quando si fa ed effetti collaterali
- Differenza tra cistoscopia e TURB
- Differenza tra TURV, TURB, TURBT e TURBC
- Differenza tra TURP e TURB
- Uro-TAC: indicazioni, preparazione, è dolorosa, costo
- Differenza tra uro-TAC e cistoscopia: vantaggi e svantaggi
- Differenze tra apparato urinario maschile e femminile
- Quante volte al giorno è normale urinare? Vescica iperattiva e ansia
- Prostata: anatomia, dimensioni, posizione e funzioni in sintesi
- Ecografia prostatica transrettale: come si svolge, è dolorosa, a che serve?
- PSA totale e free alto: capire i risultati dell’esame e rischio di tumore alla prostata
- Esplorazione rettale digitale della prostata: fa male? A che serve?
- Prostata ingrossata ed infiammata: ecco cosa fare per mantenerla in salute
- Vescica neurogena disinibita, riflessa, autonoma, atonica
- Colonscopia: cos’è, quando si fa, preparazione e rischi
- Colonscopia tradizionale o colonscopia virtuale: quale scegliere?
- Colonscopia: rischi, effetti collaterali e complicanze
- Differenze tra risonanza magnetica, TAC, PET, MOC, radiografia, ecografia ed endoscopia
- Broncoscopia polmonare con biopsia: a cosa serve, fa male, è pericolosa?
- Differenza tra tumore benigno, maligno, neoplasia, cancro e metastasi
- Cos’è un tumore? Perché viene il cancro? Quali sono le cause?
- Differenze tra ileo meccanico ed ileo paralitico: cause, sintomi e trattamenti
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
- Feci gialle, giallo oro, giallastre: cause ed interpretazione clinica
- Quanto peso perdiamo ogni volta che andiamo in bagno?
- Feci con sangue, muco, cibo: quando preoccuparsi?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
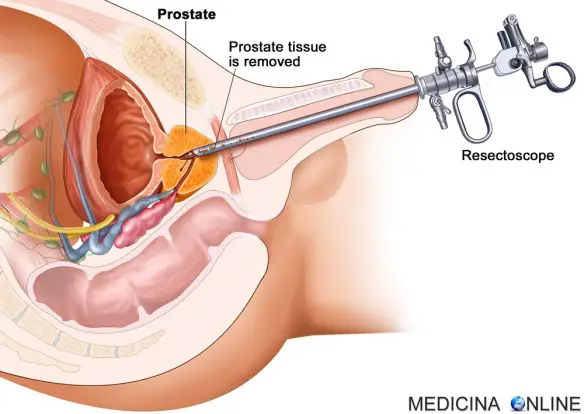

 Con “resezione vescicale transuretrale” (o “TURV”) in medicina si intende un intervento chirurgico endoscopico eseguito solitamente dopo la diagnosi di un tumore della vescica. Prevede l’utilizzo di uno strumento endoscopico inserito nella vescica attraverso il meato uretrale (l’apertura dell’uretra, attraverso cui l’urina fuoriesce) e pertanto non comporta alcuna incisione cutanea. Questo intervento viene spesso chiamato anche con i termini di TURB (“trans-urethral resection of bladder), TURBT (“trans-urethral resection of bladder tumor”) o TURBC (“trans-urethral resection of bladder cancer”).
Con “resezione vescicale transuretrale” (o “TURV”) in medicina si intende un intervento chirurgico endoscopico eseguito solitamente dopo la diagnosi di un tumore della vescica. Prevede l’utilizzo di uno strumento endoscopico inserito nella vescica attraverso il meato uretrale (l’apertura dell’uretra, attraverso cui l’urina fuoriesce) e pertanto non comporta alcuna incisione cutanea. Questo intervento viene spesso chiamato anche con i termini di TURB (“trans-urethral resection of bladder), TURBT (“trans-urethral resection of bladder tumor”) o TURBC (“trans-urethral resection of bladder cancer”). Con “ematuria” in medicina si intende la presenza di sangue nelle urine. A seconda della quantità di sangue si distinguono due tipi principali di ematuria:
Con “ematuria” in medicina si intende la presenza di sangue nelle urine. A seconda della quantità di sangue si distinguono due tipi principali di ematuria: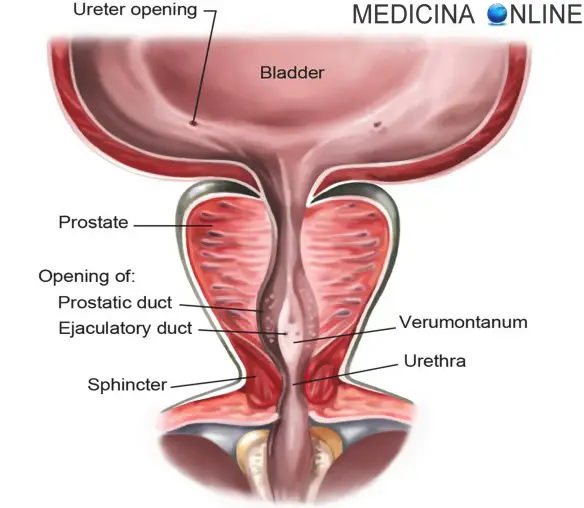
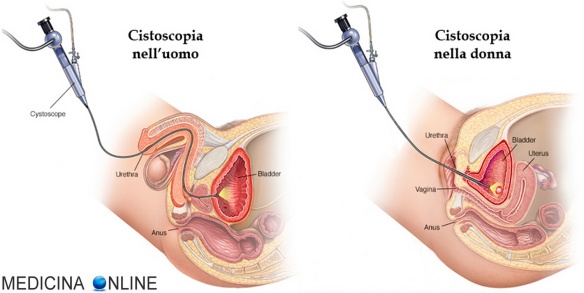 Cistoscopia
Cistoscopia