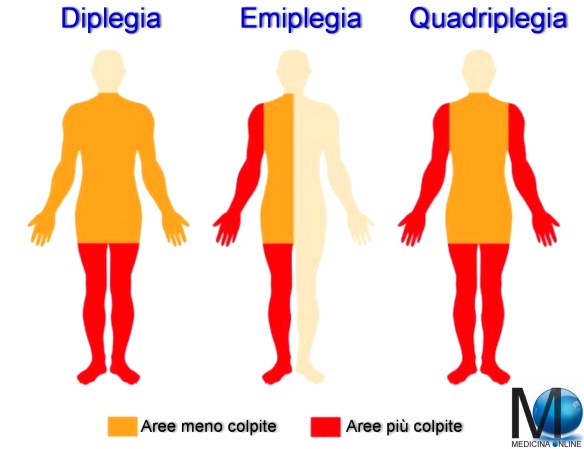
 La emiplegia è un deficit motorio che interessa un solo emilato, cioè solo un lato del corpo, il lato destro o il sinistro. La causa è un danno cerebrale controlaterale al deficit, ciò significa che un danno cerebrale destro determina una emiplegia sinistra e viceversa. In genere, viene lesionato il 1° motoneurone che trasporta gli input motori al midollo spinale. Il deficit assume caratteristiche di recupero diverse in base al periodo della vita in cui insorge.
La emiplegia è un deficit motorio che interessa un solo emilato, cioè solo un lato del corpo, il lato destro o il sinistro. La causa è un danno cerebrale controlaterale al deficit, ciò significa che un danno cerebrale destro determina una emiplegia sinistra e viceversa. In genere, viene lesionato il 1° motoneurone che trasporta gli input motori al midollo spinale. Il deficit assume caratteristiche di recupero diverse in base al periodo della vita in cui insorge.
Emiplegia nel bambino
L’emiplegia nel bambino
Nei primi mesi di vita si evidenzia una asimmetria negli schemi motori del bambino; deambulazione in lieve ritardo poi vistosamente asimmetrica, difficoltà nell’uso della mano paretica nell’esecuzione di prassie fini e nella presa con forza. Nel caso di emiparesi destra è frequente il mancinismo vicariante e si possono associare problemi dello sviluppo linguistico. L’emiparesi spastica può essere la conseguenza di errori commessi in prossimità del parto dal ginecologo e/o dall’ostetrica e/o dal rianimatore e/o dal neonatologo. E’ di importanza cruciale che il medico effettui un monitoraggio molto accurato del bambino e della madre durante il parto, e che tratti correttamente i fattori di rischio come infezioni e complicazioni dovute alla mancanza di ossigeno. Se l’emiparesi spastica è stata causata da tali comportamenti negligenti, sia i medici che hanno prestato assistenza al parto che la struttura ospedaliera dovranno risarcire il conseguente danno (patrimoniale e non patrimoniale) subito dal bambino e dalla sua famiglia.
Fattori di rischio nell’emiplegia nel bambino
Tra i fattori di rischio di emiparesi e paralisi cerebrale evidenziati nella ricerca sono inclusi:
- prima gravidanza;
- bambino nato da mamma con una storia di preeclampsia o infertilità;
- parto cesareo d’emergenza;
- rottura prematura delle membrane;
- secondo stadio del travaglio prolungato;
- utilizzo della ventosa ostetrica.
Condizioni associate all’emiplegia nel bambino
I bambini affetti da emiplegia hanno i seguenti problemi:
- compromissione delle capacità fino-motorie come scrivere od usare le forbici;
- difficoltà a camminare e rimanere in equilibrio;
- irrigidimento debolezza dei muscoli di un lato del corpo;
- convulsioni;
- difficoltà nel raggiungere tappe dello sviluppo quali rotolare, sedersi, strisciare e gattonare, ridere, afferrare un oggetto, voltarsi verso il luogo di provenienza di un rumore;
- circa un quarto dei bambini con emiplegia spastica, secondo la Children’s Hemiplegia and Stroke Association, hanno un quoziente intellettivo inferiore al 70;
- Inoltre, alcuni bambini con emiplegia spastica sviluppano un’anormale curvatura della spina dorsale. Ciò si verifica in conseguenza della tendenza del bambino a camminare con il tallone della gamba affetto da paralisi sollevato (dorsiflessione).
Trattamento dell’emiplegia nel bambino
- Fisioterapia e terapia occupazionale;
- Supporti meccanici, come stampelle e sedia a rotelle;
- Supporti per la comunicazione come computer o sintetizzatori vocali;
- Logoterapia;
- Terapia comportamentale;
- Terapia familiare;
- Farmaci volti alla riduzione degli episodi convulsivi e degli spasmi muscolari, antidolorifici;
- Interventi chirurgici, come la rizotomia dorsale selettiva.
Leggi anche:
- Differenze tra sclerosi laterale amiotrofica (SLA) e sclerosi multipla
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
Emiplegia nell’adulto
Cause di emiplegia nell’adulto
L’emiplegia nell’adulto può essere dovuta a lesione cerebrale da varie cause:
- vascolare (ictus ischemico o emorragia cerebrale);
- traumatiche;
- tumorali;
- degenerative;
- infettive;
- malformazioni.
Sintomi motori di emiplegia nell’adulto
I segni e sintomi si possono manifestare all’improvviso oppure in modo graduale. le fasi dello sviluppo dell’emiplegia sono sostanzialmente due:
- fase acuta, in cui prevale una paralisi flaccida e dura mediamente dalle 2 alle 6 settimane. Nella paralisi flaccida si assiste alla perdita totale o parziale del tono dei tessuti unita a riflessi tendinei ridotti o assenti negli arti interessati
- fase sub-acuta, in cui prevale la paralisi spastica e i segni vanno incontro a stabilizzazione. In questa fase si manifestano sincinesie o sinergie, reazioni associate ed è possibile un recupero motorio funzionale.
I segni secondari che caratterizzano l’emiplegia sono:
- deficit di forza con problemi di reclutamento delle unità motorie;
- spasticità con iperreflessia con compara di schemi patologici in genere estensori all’arto inferiore e flessorio all’arto superiore;
- comparsa dei riflessi primitivi per mancata inibizione di questi (riflesso di Babinski, riflessi tonici del collo, estensione crociata…);
- lentezza delle risposte muscolari dovuta ad una prevalenza delle fibre muscolari toniche rispetto a quelle fasiche.
Cos’è la spasticità?
Il progresso delle scienze neurocognitive permette di identificare all’interno del complesso fenomeno della spasticita, un insieme di fenomeni e di elementi patologici più facilmente trattabili attraverso l’esercizio terapeutico conoscitivo. In conclusione il fenomeno della spasticità è l’insieme dei seguenti componenti di motilità elementare:
- reazione abnorme allo stiramento;
- abnorme irradiazione;
- deficit di reclutamento di unità motorie;
- schemi elementari di movimento.
Comprendiamo questo elemento della spasticità attraverso un esempio. Sappiamo che quando picchiamo con un martelletto il nostro ginocchio, questo si muove per riflesso, questo avviene per lo stiramento “veloce” dei recettori muscolari e tendinei, ma nel soggetto emiplegico con spasticità è diverso: il riflesso da stiramento dei recettori, è abnorme ed avviene anche con stiramenti di lieve entità e “lenti”. Se in seguito ad un trattamento riabilitativo inadeguato, la persona si trova con il braccio piegato al gomito e si prova ad estenderlo manualmente, si otterrà non altro che una risposta riflessa di ulteriore flessione. Nella valutazione del paziente emiplegico, il dato più rilevante da osservare, non è tanto l’entità della spasticità, ma la capacità del paziente di tenerla sotto controllo. Infatti, se invece di estendere il gomito senza preparazione chiediamo al paziente di dirigere la sua attenzione sull’articolazione che verrà mossa, in questo caso il gomito, e lo si fa preparare al movimento, utilizzando anche il confronto con il gomito opposto, è possibile verificare una risposta diversa: il gomito infatti, mostrerà delle possibilità diverse di movimento.
Sintomi non motori di emiplegia nell’adulto
Le lesioni cerebrali raramente sono selettive del sistema motorio, nella maggior parte dei casi si associano a lesione di aree cerebrali con altre competenze:
- sensitivi: vi è un’alterata sensibilità superficiale, discriminativa e profonda.
- aumento della rigidità muscolare non solo dovuta alla risposta neurologica allo stiramento, ma anche all’accorciamento del muscolo e all’aumento della stifness passiva.
- deficit delle funzioni corticali superiori (afasia, aprassia, neglect, anosognosia…)
L’emiplegia può produrre complicanze che esitano in un danno terziario, ad esempio:
- come piaghe da decubito;
- retrazioni muscolo-tendinee;
- ipostenia muscolare.
Riabilitazione
La riabilitazione, secondo la letteratura medica, è importante, e consiste nel favorire il reclutamento dell’emilato leso in tutti i possibili schemi motori, mediante terapia psicomotoria, fisioterapia individuale e terapia occupazionale. La riabilitazione deve avere un’adeguata intensità e precocità ed è differente se l’emiplegia interessa il lato destro. Come già accennato, in seguito ad un ictus dell’emisfero sinistro, è possibile che oltre ai disturbi legati alla paresi del lato destro del corpo, ci siano disturbi del linguaggio e che in seguito ad un ictus dell’emisfero destro, ci siano deficit di attenzione come il neglect e disturbi della coscienza del proprio stato patologico come l’anosognosia: quindi non è corretto trattare allo stesso modo un paziente emiplegico destro ed un paziente emiplegico sinistro, perché gli ictus che li hanno determinati, hanno alterato i processi cognitivi in modo diverso.
La riabilitazione di una emiplegia è un cammino spesso lungo e tortuoso, composto da diversi fattori (emotivi, muscolari, neurologici…) quindi è importante affidarsi ad un team altamente specializzato, specie se il paziente è anziano, depresso e/o demotivato.
1) RIABILITAZIONE MOTIVAZIONALE
In principio si pensava che il movimento fosse solo il risultato della volontà di muoversi, a questo livello scientifico si basano tutte le tecniche riabilitative che usano la sola motivazione come strumento per il recupero. In realtà se dopo un ictus giustamente ci sono delle difficoltà nel camminare, sforzarsi a camminare il più possibile non farà recuperare il cammino, anzi verranno potenziati gli aspetti patologici come spasticità ed ipertono. Adesso crederai che questo modo di fare riabilitazione sia vecchio e non si faccia più, mi dispiace dirti che ti sbagli, tutt’oggi la riabilitazione motivazionale viene utilizzata. È chiaro che anche gli aspetti psicologici come volontà e motivazione siano importanti per costruire una condotta terapeutica, ma non si può basare il completo recupero dell’emiplegia solo sull’aspetto motivazionale.
2) RIABILITAZIONE MUSCOLARE
Risalgono alla metà dell’ottocento gli studi che mettevano il muscolo al centro del movimento, e fanno riferimento a questo periodo le tecniche riabilitative, che per recuperare il movimento in seguito ad un ictus cerebrale, propongono il rinforzo dei muscoli paralizzati. Gli studi sul movimento si sono evoluti, dalla sola motivazione del punto precedente e dalla sola capacità contrattili dei muscoli, sono stati fatti molti passi in avanti, rimane il fatto che la riabilitazione dell’emiplegia passa anche da un efficace rinforzo muscolare.
3) RIABILITAZIONE NEUROMOTORIA
La scienza riabilitativa, ha fatto un balzo in avanti quando anche ai riflessi venne affidata importanza per la costruzione del movimento, a questo periodo dell’evoluzione scientifica fanno capo tecniche riabilitative come Bobath, Kabat, e Vojta, secondo queste metodiche per recuperare il movimento bisogna passare per l’evocazione e l’inibizione di alcuni riflessi. Lo studio dei riflessi è stata una tappa fondamentale per la scienza riabilitativa ed ancora oggi in molti adottano ancora tali metodiche per il recupero dell’emiplegia.
4) RIABILITAZIONE NEUROCOGNITIVA
Negli ultimi decenni la tecnica per studiare il movimento si è nettamente evoluta, infatti gli studiosi del movimento sono stati in grado di studiare soggetti svegli, e si accorsero che il movimento non poteva essere studiato senza considerare tutti quei processi coscienti come:
- attenzione;
- memoria;
- apprendimento;
- percezione;
- problem solving.
Da queste considerazioni e dalle successive che continuarono nella stessa direzione, nasce e si sviluppa la riabilitazione Neuocognitiva, conosciuta anche come Esercizio Terapeutico Conoscitivo (E.T.C) e metodo Perfetti. L’intuizione geniale che sta dietro a questo modo di fare riabilitazione è che il recupero del movimento passi necessariamente dal recupero dei processi cognitivi alterati dalla lesione cerebrale. Gli esercizi del metodo Perfetti inoltre tengono conto anche delle considerazioni scientifiche precedenti come motivazione, reclutamento muscolare e riflessi.
Leggi anche:
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Differenza tra emiparesi ed emiplegia
- Differenza tra emiplegia destra e sinistra
- Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
- Paraplegia: erezione, disfunzione erettile ed eiaculazione
- Tetraplegia: significato, cause, cure e riabilitazione
- Differenza tra paraplegico e tetraplegico
- Diplegia: definizione, cause e sintomi
- Differenza tra emiplegia, emiparesi, diplegia, paraplegia, tetraplegia
- Differenza emiparesi, diparesi, tetraparesi, monoparesi, triparesi
- Differenza tra paraplegia e diplegia
- Classificazione generale delle paresi e delle plegie
- Differenza tra paralisi e paresi
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Emorragia cerebrale da caduta e trauma cranico: sintomi, diagnosi e cure
- Emorragia cerebrale: non operabile, coma, morte, si può guarire?
- Coma da emorragia cerebrale: quanto può durare?
- Anosognosia e Sindrome neglect: significato, test e trattamento
- Sindrome neglect (negligenza spaziale unilaterale): cura e riabilitazione
- Non riconoscere i volti dei propri cari: la prosopagnosia, cause, test e cure
- Differenza tra morte clinica, biologica, legale, apparente, improvvisa ed istantanea
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- Differenza tra midollo osseo e cellule staminali
- Differenza tra midollo spinale e allungato
- Differenza tra morte cerebrale, stato vegetativo e coma
- Differenza tra ictus ischemico ed emorragico
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Ictus, emorragia cerebrale cerebrale e TIA: cosa fare e cosa assolutamente NON fare
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Cosa sente chi è in coma?
- Differenza tra afasia di Broca e di Wernicke
- Differenza tra afasia, disartria ed aprassia
- Area di Broca: funzioni ed afasia di Broca
- Area di Wernicke: funzioni ed afasia di Wernicke
- Ragazza muore a 24 anni per un aneurisma cerebrale durante un orgasmo da masturbazione
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Tipi e grandezza degli aneurismi cerebrali
- Cosa si prova e cosa succede quando si rompe un aneurisma cerebrale?
- Emicrania con aura: cause, sintomi, diagnosi e trattamenti
- Emicrania senza aura: cause, sintomi, diagnosi e trattamenti
- Cefalea coitale ed orgasmica: il mal di testa durante il sesso e l’orgasmo
- Diagnostica per immagini nell’aneurisma cerebrale
- Differenza tra emicrania e cefalea
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Com’è fatto il cuore, a che serve e come funziona?
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Cervelletto: le lesioni cerebellari più comuni
- Cosa si prova morendo: il racconto di una infermiera
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

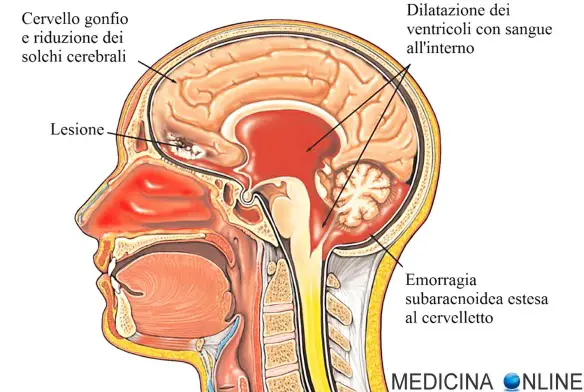 Si ha una emorragia cerebrale in conseguenza alla rottura di un vaso sanguigno che trasporta sangue al tessuto cerebrale, con la conseguenza che le cellule celebrali deperiscono e muoiono a causa sia della privazione del nutrimento garantito dal flusso sanguigno, che della compressione dell’ematoma sul tessuto cerebrale che si crea all’interno del cranio dal momento che quest’ultimo è inespandibile. Tale rottura può essere sia il risultato di un picco ipertensivo che è andato a rompere un vaso cerebrale già dilatato (aneurisma cerebrale), oppure la conseguenza di un trauma, ad esempio una caduta o un incidente stradale.
Si ha una emorragia cerebrale in conseguenza alla rottura di un vaso sanguigno che trasporta sangue al tessuto cerebrale, con la conseguenza che le cellule celebrali deperiscono e muoiono a causa sia della privazione del nutrimento garantito dal flusso sanguigno, che della compressione dell’ematoma sul tessuto cerebrale che si crea all’interno del cranio dal momento che quest’ultimo è inespandibile. Tale rottura può essere sia il risultato di un picco ipertensivo che è andato a rompere un vaso cerebrale già dilatato (aneurisma cerebrale), oppure la conseguenza di un trauma, ad esempio una caduta o un incidente stradale. Per meglio comprendere l’argomento, leggi prima:
Per meglio comprendere l’argomento, leggi prima:  Per meglio comprendere l’argomento, leggi prima:
Per meglio comprendere l’argomento, leggi prima:  Per meglio comprendere l’argomento, leggi prima:
Per meglio comprendere l’argomento, leggi prima: 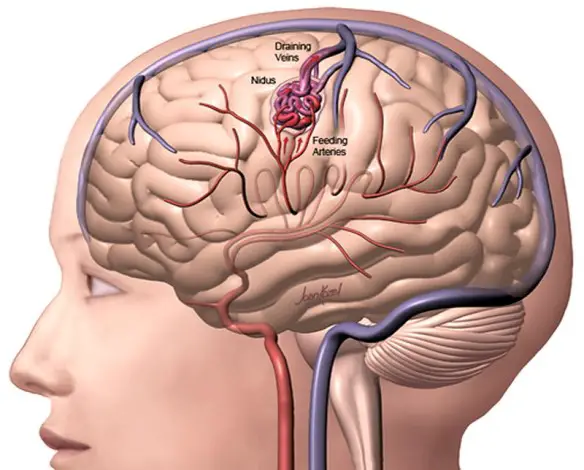 L’attacco ischemico transitorio (o TIA) è un deficit neurologico temporaneo e reversibile, causato da una riduzione transitoria del flusso di sangue al cervello. Il TIA è molto simile, per cause, sintomi e segni, all’ictus cerebrale ischemico, con la sola differenza che il deficit neurologico non è permanente (come nell’ictus) ma transitorio e reversibile. Se i sintomi durano meno di una o due ore, l’episodio viene chiamato attacco ischemico transitorio (TIA).
L’attacco ischemico transitorio (o TIA) è un deficit neurologico temporaneo e reversibile, causato da una riduzione transitoria del flusso di sangue al cervello. Il TIA è molto simile, per cause, sintomi e segni, all’ictus cerebrale ischemico, con la sola differenza che il deficit neurologico non è permanente (come nell’ictus) ma transitorio e reversibile. Se i sintomi durano meno di una o due ore, l’episodio viene chiamato attacco ischemico transitorio (TIA).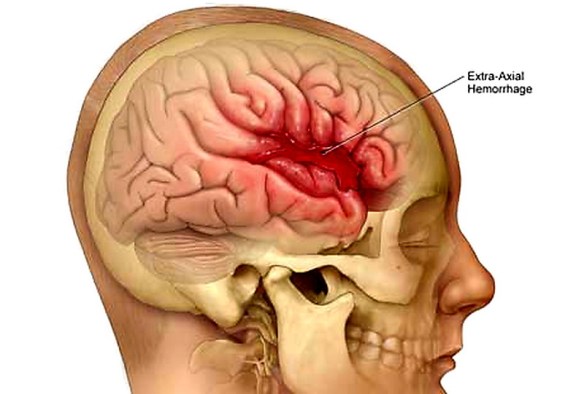 Con “emorragia cerebrale” si indica una fuoriuscita più o meno abbondante di sangue da un vaso arterioso o venoso dell’encefalo.
Con “emorragia cerebrale” si indica una fuoriuscita più o meno abbondante di sangue da un vaso arterioso o venoso dell’encefalo.