 La Sindrome del muscolo piriforme o più comunemente “Sindrome del piriforme“, è una patologia che provoca un dolore di tipo sciatalgico, tanto che viene anche definita “falsa sciatalgia“. Il primo autore a ipotizzare il ruolo del muscolo piriforme quale causa di dolore di tipo sciatalgico fu W. Yoeman, nel 1928.
La Sindrome del muscolo piriforme o più comunemente “Sindrome del piriforme“, è una patologia che provoca un dolore di tipo sciatalgico, tanto che viene anche definita “falsa sciatalgia“. Il primo autore a ipotizzare il ruolo del muscolo piriforme quale causa di dolore di tipo sciatalgico fu W. Yoeman, nel 1928.
Cos’è il muscolo piriforme e dove si trova?
Prima di iniziare a parlare della patologia, facciamo un rapido accenno anatomico. Il muscolo piriforme è appunto un muscolo, piuttosto sottile, inizialmente è appiattito e poi si trasforma in un ventre dalla forma rotondeggiante. È costituito da tre fasci che originano dal secondo e terzo forame sacrale. È posizionato sia all’interno che all’esterno della pelvi (regione anatomica costituita dalle ossa delle anche, dal sacro e dal coccige). La parte intrapelvica è posizionata contro la parete laterale e ha di fronte il plesso sacrale, i vasi ipogastrici e il retto; la parte extrapelvica decorre fra il margine inferiore del piccolo gluteo posizionato superiormente e i muscoli gemelli e il muscolo otturatore interno che sono invece posizionati inferiormente. Le arterie glutee e il nervo ischiatico possono passare al di sopra o al di sotto del muscolo.
A che serve il muscolo piriforme?
Ha funzione extrarotatoria (ruota in fuori la coscia) con lieve componente di abduzione e di estensione. In fase di appoggio, il piriforme stabilizza il femore e ne impedisce la rotazione all’interno.
Leggi anche:
Quali sono le cause della Sindrome del piriforme?
Il piriforme è un muscolo che può facilmente essere soggetto a fenomeni ipertrofici e di irrigidimento e sono appunti questi che scatenano la sindrome dolorosa descritta in questo articolo. Se fra le cause di tale dolore si possono escludere con certezza condizioni patologiche quali un’ernia del disco, una stenosi lombare, una massa neoplastica o un ematoma a livello dei muscoli ischio-crurali è sicuramente opportuno effettuare indagini a livello del muscolo piriforme; è possibile infatti che una sofferenza del piriforme (che può essere dovuta ai motivi più svariati) sia il responsabile della dolorabilità sciatalgica.
La sintomatologia causata da questa condizione può derivare dalla compressione del nervo sciatico contro l’arcata ossea del grande forame ischiatico o dalla strozzatura dello stesso nervo nel ventre del muscolo.
Dal punto di vista eziologico la Sindrome del muscolo piriforme è multifattoriale; dai dati presenti in letteratura sembra che la causa più frequente sia di tipo traumatico; altre cause sono:
- la compressione diretta sulla natica, detta anche “sindrome del portafoglio”, in quanto proprio l’abitudine di tenere oggetti nelle tasche posteriori, specie da seduti, può portare (se protratta nel tempo) alla tumefazione del ventre muscolare, con conseguente tensione e compressione del nervo sciatico a quel livello;
- le dismetrie/asimmetrie degli arti inferiori: rendono il bacino obliquo con sforzo compensatorio a carico anche del muscolo piriforme, specie se vi è associata una rotazione esterna dell’arto;
- le miositi (infiammazioni) del piriforme;
- dismorfismi o disfunzioni a carico del piede: portano ad una eccessiva pronazione del piede;
- gli interventi chirurgici per problematiche relative all’anca.
Quali sono gli sport più frequentemente associati alla Sindrome del piriforme?
Alcune tipologie di attività, che richiedono un intenso utilizzo delle gambe, possono favorire l’insorgenza del problema; in ambito sportivo, per esempio, la Sindrome del piriforme interessa i ciclisti, i podisti, i ballerini e anche coloro che praticano il canottaggio.
Quali sono i sintomi della Sindrome del piriforme?
La sintomatologia della Sindrome del piriforme è alquanto variegata. Spesso si avverte dolore, talvolta accompagnato da parestesie, al tratto lombare, alla regione dei glutei, nelle zone posteriori della gamba e della coscia e anche alla pianta del piede. Chi soffre della Sindrome del piriforme, sente un dolore intenso al centro del gluteo, che si può irradiare lungo la parte posteriore della coscia, sino a dietro al ginocchio. I movimenti più dolorosi sono proprio le rotazioni, in particolare quando si accavallano le gambe da seduti o ci si gira nel letto. Altri segni e sintomi che possono comparire sono deficit di tipo motorio, riduzioni della sensibilità in alcune zone degli arti inferiori e gonfiore esteso nella zona che va dal sacro al gran trocantere. La sintomatologia è spesso acutizzata se il soggetto è rimasto a lungo seduto (in particolar modo con il femore intraruotato) oppure se si sono svolte attività sportive o lavorative caratterizzate da notevole intensità (corsa, danza ecc.).
Come si fa la diagnosi della Sindrome del piriforme?
La diagnosi della sindrome del muscolo piriforme viene effettuata, di norma, attraverso un esame di tipo clinico con accurata anamnesi (con particolare interesse alle abitudini lavorative e sportive del paziente); talvolta può essere necessario ricorrere a indagini supplementari (elettromiografia, per valutare la conducibilità nervosa del nervo sciatico, TAC e risonanza magnetica). Fra i test clinici maggiormente usati per la diagnosi della patologia in questione ricordiamo il test di Freiberg e il test di Pace e Nagle.
- Test di Freiberg: il paziente è in posizione prona, flette in modo passivo il ginocchio a 90° e porta la gamba all’esterno allo scopo di imprimere una rotazione interna al femore; il test viene ritenuto positivo nel caso lo stiramento del muscolo provochi dolore e un sintomo da compressione del nervo sciatico.
- Test di Pace e Nagle: il paziente, in posizione seduta, compie un’abduzione-extrarotazione isometrica delle anche contro le mani del medico. L’aumento del diametro del muscolo unito alla tensione causata dalla contrazione scatena, in caso di positività, dolori miofasciali e compressivi. Altri tipi di test usati per la diagnosi sono la palpazione della natica, il test di Saudek e il test di Mirkin.
Leggi anche:
Come si cura la Sindrome del piriforme?
Esistono diverse modalità di trattamento della Sindrome del muscolo piriforme, queste sono sia di tipo farmacologico sia di tipo fisico.
- Farmaci: il trattamento farmacologico comprende l’assunzione orale di farmaci antinfiammatori non steroidei (per esempio l’ibuprofene o il naprossene; questi farmaci, che oltre ad attenuare il dolore, riducono anche l’infiammazione) e di farmaci miorilassanti, iniezioni locali di farmaci anestetici e di corticosteroidi e, in casi particolari, quando lo spasmo è resistente ai trattamenti prima elencati, inoculazione diretta di tossina botulinica di tipo A che risulta spesso efficace nel rilassamento del muscolo.
- Terapie fisiche: quelle consigliate sono:
- gli ultrasuoni;
- i massaggi trasversali profondi;
- lo stretching;
- la tecarterapia.
Sindrome del piriforme: rimedi casalinghi
Quando compare il dolore, può risultare di una certa utilità l’applicazione di un impacco freddo sulla parte dolorante per alcune volte al giorno per circa un quarto d’ora ogni volta. Per rilassare la parte può essere utile applicare una borsa dell’acqua calda.
Sindrome del piriforme: esercizi di stretching consigliati
Alcuni esercizi di stretching possono aiutare a recuperare il normale allungamento del piriforme durante i movimenti di adduzione-intra-rotazione del femore poiché il muscolo viene gradualmente stirato.
1° esercizio: Distesi su un tappetino in posizione supina (in posizione orizzontale, con la schiena appoggiata a terra) afferrate il ginocchio destro con entrambe le mani appoggiando il piede sinistro sul ginocchio destro. Portatelo verso il petto e mantenere questa posizione 5-6 secondi. Tornate lentamente alla posizione di partenza e poi ripetete con l’altra gamba.
2° esercizio: Sedetevi sul tappetino con le gambe allungate e flettete la gamba destra verso l’interno coscia, mentre la gamba sinistra verso l’esterno. Mantenete questa posizione per 5-6 secondi e rilasciate, poi ripetete con l’altra gamba.
3° esercizio: Seduti su una sedia mettete il piede destro sulla coscia sinistra, facendo una leggera pressione con la mano sul ginocchio della gamba che è coinvolta nell’allungamento. Mantenete questa posizione da 30 secondi ad 1 minuto e poi ripetete lo stesso esercizio con l’altra gamba.
Quali sono i tempi di recupero?
La ripresa dell’attività sportiva (o lavorativa) deve avvenire in modo graduale. Durante il periodo di trattamento può essere utile, nelle ore di sonno, posizionare un cuscino tra le ginocchia allo scopo di favorire il rilassamento del muscolo.
I migliori prodotti per la cura delle ossa e dei dolori articolari
Qui di seguito trovate una lista di prodotti di varie marche per il benessere di ossa, legamenti, cartilagini e tendini e la cura dei dolori articolari. Noi NON sponsorizziamo né siamo legati ad alcuna azienda produttrice: per ogni tipologia di prodotto, il nostro Staff seleziona solo il prodotto migliore, a prescindere dalla marca. Ogni prodotto viene inoltre periodicamente aggiornato ed è caratterizzato dal miglior rapporto qualità prezzo e dalla maggior efficacia possibile, oltre ad essere stato selezionato e testato ripetutamente dal nostro Staff di esperti:
Leggi anche:
- Pubalgia in gravidanza: cause e rimedi del dolore all’osso pubico
- Pubalgia acuta e cronica: sintomi, esercizi e rimedi
- Differenza tra pube ed osso iliaco: anatomia e funzioni
- Differenza tra pube e inguine
- Tendine e muscolo semitendinoso: anatomia, funzioni ed uso chirurgico
- Differenza tra tendine rotuleo e semitendinoso
- Tendine rotuleo: anatomia, funzioni e patologie in sintesi
- Lesione del legamento crociato anteriore: ricostruzione in artroscopia
- Differenza delle lesioni dei legamenti crociato anteriore e posteriore
- Tendinite del rotuleo: cause, sintomi e rimedi dell’infiammazione
- Valgismo di arti inferiori e ginocchio: cause, sintomi e rimedi
- Pubalgia del podista: cause, diagnosi e rimedi
- Differenza tra ginocchio valgo e varo
- Strabismo rotuleo: cause, sintomi e rimedi
- Formicolio alla gamba ed al piede: cause, diagnosi, sintomi e rimedi
- Strappo muscolare a braccio, coscia, schiena: cosa fare?
- Contrattura muscolare a schiena, coscia, polpaccio, collo: cosa fare?
- Stiramento muscolare: cause, sintomi e rimedi
- Differenza tra stiramento, strappo, contrattura, distorsione e distrazione
- Postura sbagliata: come correggerla, specie seduti alla scrivania
- Colpo della strega: cause, sintomi, rimedi e prevenzione
- Muscolo piriforme: anatomia, funzioni e cosa fare se è infiammato
- Encefalopatia traumatica cronica: cos’è e quali sport sono a rischio?
- Differenza tra sciatalgia e finta sciatalgia
- Nervo sciatico (ischiatico): anatomia, funzioni e patologie
- Glucosamina e condroitina: dose, efficacia e controindicazioni
- Differenza tra artrite ed artrosi: come riconoscerle
- Articolazioni: cosa sono, come sono fatte e come funzionano
- Dolori alle articolazioni: cosa fare? Cause e rimedi
- Dolori alle articolazioni: consigli per la prevenzione e cura
- Gotta: sintomi, cause, dieta e rimedi per la malattia
- Differenza tra gotta ed artrite reumatoide
- Differenza tra gotta ed alluce valgo
- Dolore che interessa una singola articolazione: cause e terapia
- Dolore che interessa varie articolazioni (poliarticolare): cause e rimedi
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
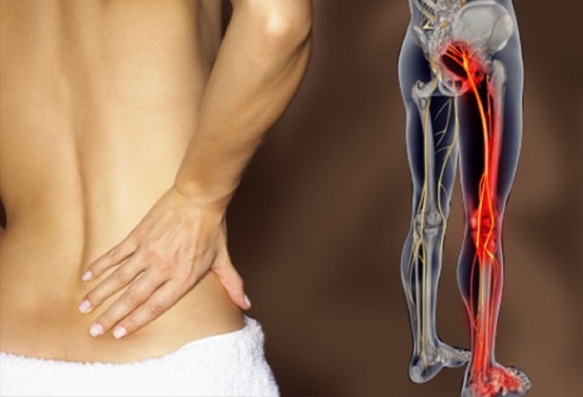
 La sciatica – anche chiamata sciatalgia o lombosciatalgia – è una patologia determinata da Continua a leggere →
La sciatica – anche chiamata sciatalgia o lombosciatalgia – è una patologia determinata da Continua a leggere →
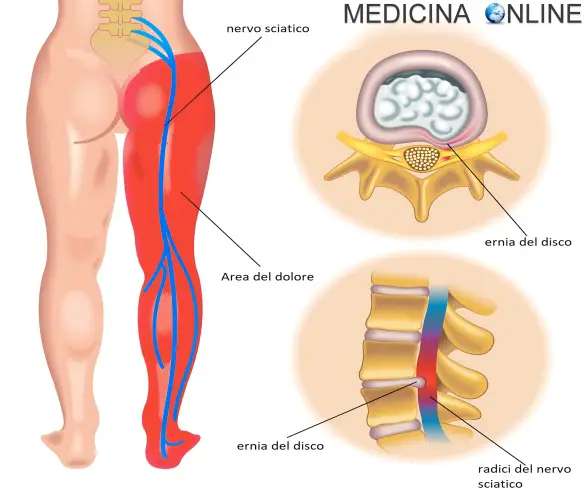 La sciatica (anche chiamata “sciatalgia” o “lombosciatalgia”) è una patologia molto diffusa che consiste nell’infiammazione del nervo sciatico (anche chiamato “nervo ischiatico”) con conseguenti dolori localizzabili in varie parti del corpo: zona lombare, fianco, gluteo, gamba e piede, appunto lungo il decorso del nervo. Si verifica nella maggioranza dei casi in concomitanza con la
La sciatica (anche chiamata “sciatalgia” o “lombosciatalgia”) è una patologia molto diffusa che consiste nell’infiammazione del nervo sciatico (anche chiamato “nervo ischiatico”) con conseguenti dolori localizzabili in varie parti del corpo: zona lombare, fianco, gluteo, gamba e piede, appunto lungo il decorso del nervo. Si verifica nella maggioranza dei casi in concomitanza con la 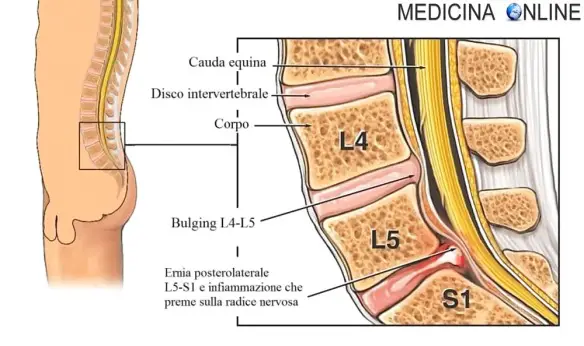 Tra le cause più comuni del mal di schiena e della sciatalgia, c’è senza dubbio l’ernia del disco (o “ernia discale”), per capire il meccanismo dietro questo disturbo bisogna prima farsi una domanda:
Tra le cause più comuni del mal di schiena e della sciatalgia, c’è senza dubbio l’ernia del disco (o “ernia discale”), per capire il meccanismo dietro questo disturbo bisogna prima farsi una domanda: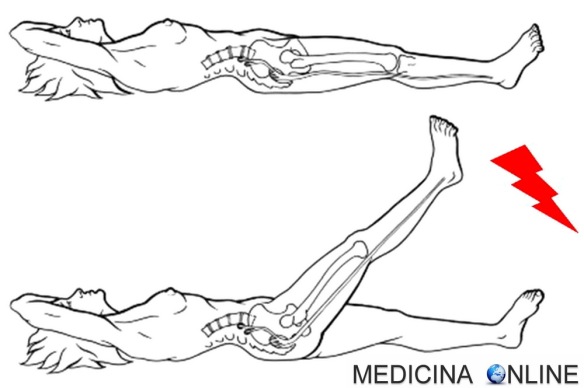 Il segno di Lasègue è uno dei cosiddetti “segni meningei”, cioè un gruppo di segni usati in semeiotica neurologica per individuare eventuali
Il segno di Lasègue è uno dei cosiddetti “segni meningei”, cioè un gruppo di segni usati in semeiotica neurologica per individuare eventuali 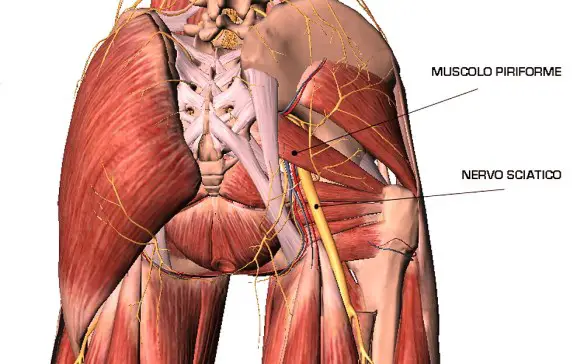 Il muscolo piriforme (musculus piriformis) presenta una forma triangolare. Unisce la superficie interna (o faccia pelvica) dell’osso sacro al femore ed è classificato tra i muscoli esterni dell’anca. E’ un muscolo abbastanza piccolo del corpo umano, ma svolge un ruolo fondamentale nel mantenimento della una postura corretta in ogni momento del giorno. Oltre a concorrere alla stabilizzazione dell’articolazione dell’anca, è principalmente un abduttore dell’anca. La sua azione è massima a 60° di flessione di anca quando perde le sue componenti di rotazione che sono: rotazione esterna prima dei 60°, rotazione interna dopo i 60° di flessione.
Il muscolo piriforme (musculus piriformis) presenta una forma triangolare. Unisce la superficie interna (o faccia pelvica) dell’osso sacro al femore ed è classificato tra i muscoli esterni dell’anca. E’ un muscolo abbastanza piccolo del corpo umano, ma svolge un ruolo fondamentale nel mantenimento della una postura corretta in ogni momento del giorno. Oltre a concorrere alla stabilizzazione dell’articolazione dell’anca, è principalmente un abduttore dell’anca. La sua azione è massima a 60° di flessione di anca quando perde le sue componenti di rotazione che sono: rotazione esterna prima dei 60°, rotazione interna dopo i 60° di flessione.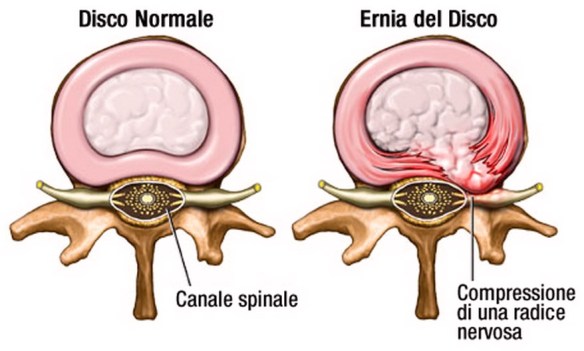 Tra le cause più comuni del mal di schiena e della sciatalgia, c’è senza dubbio l’ernia del disco (o “ernia discale”), per capire il meccanismo dietro questo disturbo bisogna prima farsi una domanda:
Tra le cause più comuni del mal di schiena e della sciatalgia, c’è senza dubbio l’ernia del disco (o “ernia discale”), per capire il meccanismo dietro questo disturbo bisogna prima farsi una domanda: La Sindrome del muscolo piriforme o più comunemente “Sindrome del piriforme“, è una patologia che provoca un dolore di tipo sciatalgico, tanto che viene anche definita “falsa sciatalgia“. Il primo autore a ipotizzare il ruolo del muscolo piriforme quale causa di dolore di tipo sciatalgico fu W. Yoeman, nel 1928.
La Sindrome del muscolo piriforme o più comunemente “Sindrome del piriforme“, è una patologia che provoca un dolore di tipo sciatalgico, tanto che viene anche definita “falsa sciatalgia“. Il primo autore a ipotizzare il ruolo del muscolo piriforme quale causa di dolore di tipo sciatalgico fu W. Yoeman, nel 1928.