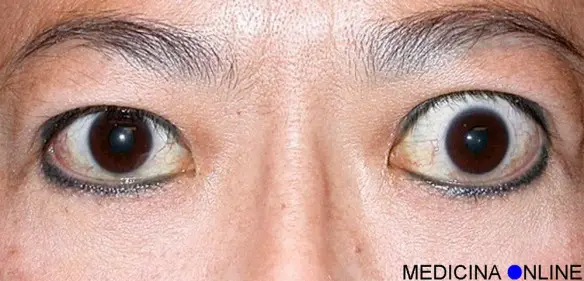
 L’esoftalmo è una condizione in cui l’occhio (il bulbo oculare) diventa sporgente rispetto alla sua normale posizione (ossia “protrude”). L’esoftalmo si distingue dalla proptosi (quando il bulbo è spinto in avanti e in basso): quest’ultima condizione interessa in genere un solo occhio ed è causata generalmente da processi proliferativi all’interno dell’orbita (ad esempio, da tumori). L’esoftalmo si distingue inoltre dall’enoftalmo, condizione caratterizzata dallo spostamento del bulbo oculare verso l’interno, in profondità rispetto alla sua condizione normale.
L’esoftalmo è una condizione in cui l’occhio (il bulbo oculare) diventa sporgente rispetto alla sua normale posizione (ossia “protrude”). L’esoftalmo si distingue dalla proptosi (quando il bulbo è spinto in avanti e in basso): quest’ultima condizione interessa in genere un solo occhio ed è causata generalmente da processi proliferativi all’interno dell’orbita (ad esempio, da tumori). L’esoftalmo si distingue inoltre dall’enoftalmo, condizione caratterizzata dallo spostamento del bulbo oculare verso l’interno, in profondità rispetto alla sua condizione normale.
Esiste, inoltre, uno “pseudoesoftalmo” caratterizzato da una protrusione del bulbo, causato dall’aumento della lunghezza del bulbo stesso; per esempio nella miopia elevata, nel glaucoma congenito con buftalmo (occhio grande sporgente) oppure dopo numerosi interventi di indebolimento dei muscoli dell’occhio, sempre finalizzati alla correzione dello strabismo.
Fisiopatologia
L’occhio è situato nell’orbita, formata da pareti ossee che – se integre – non sono in grado di deformarsi; ogni aumento di volume del contenuto orbitario e, quindi, anche del bulbo oculare stesso, fa sì che si abbia uno spostamento del suo contenuto in avanti.
La normale posizione dell’occhio è data dalla sua grandezza, dal volume dell’orbita, dai muscoli extra-oculari e dal grasso retro-orbitario. Le variazioni di questi parametri determinano l’esoftalmo quando si ha una protrusione in avanti, mentre si ha l’enoftalmo quando si ha una retrazione del bulbo oculare.
Leggi anche: Come funziona la vista e dove si formano le immagini che l’occhio vede?
Cause e fattori di rischio
Tra le cause che possono creare esoftalmo riconosciamo tutte le alterazioni che creano un aumento di volume del contenuto orbitario. Si possono classificare in: cause tumorali (crescita di una massa nella cavità orbitaria); infiammatorie (l’edema dato dall’infiammazione aumenta il volume dei tessuti), l’infiammazione può essere dovuta a cause fisiche, infettive o traumatiche; alterazioni vascolari come la fistola carotido-cavernosa.
Tale alterazione è caratterizzata da un’anomala comunicazione tra la carotide interna (arteria che dal collo si porta all’interno del cranio) e il seno cavernoso (canale venoso che passa attraverso una della ossa craniche); la caratteristica di questo esoftalmo (come pure di quello legato ad un aneurisma del seno cavernoso) è la pulsatilità. La spinta sistolica (quando il cuore si contrae e pompa il sangue) fa sì che il maggior volume di sangue arrivi al seno cavernoso e tale aumento di volume si riflette sulla posizione dell’occhio, che seguirà ritmicamente le pulsazioni del cuore aumentando durante la fase sistolica e diminuendo durante la diastolica (quando il cuore si rilassa). Lo “pseudotumor orbitario” (infiltrazione e proliferazione di cellule non neoplastiche) può causare l’insorgenza di un esoftalmo nell’arco di 2-3 settimane. Tra le cause più frequenti che possono determinare l’esoftalmo c’è il morbo di Basedow la cui causa è l’ipertiroidismo. Si ha un aumento del volume dei muscoli dell’occhio a causa dell’edema e del grasso retro-bitario, che genera un esoftalmo (in genere bilaterale) oltre ad altri segni caratteristici della patologia, come l’alterata cinesi palpebrale al movimento degli occhi.
Sintomi e segni
L’esoftalmo è esso stesso un segno, anche se spesso – se molto lieve – è praticamente impossibile da vedere all’esame obiettivo ed è quasi sempre asintomatico, cioè il paziente non ha alcun sintomo. Se la protrusione diventa più importante, si possono determinare dei sintomi correlati soprattutto al fatto che sono disallineati i due assi visivi, il che dà origine alla diplopia. Per approfondire, leggi: Diplopia (visione doppia) improvvisa: cause, stress, test, cura, guarigione
La dislocazione dell’occhio può essere tale da far sì che le palpebre non abbiano la lunghezza sufficiente a coprire l’occhio, soprattutto nella parte centrale, determinando una cheratite da esposizione; questo comporta seri danni corneali e congiuntivali, fino a pericolose ulcerazioni che possono compromettere la funzione visiva e provocare forti dolori al paziente.
Leggi anche: Ptosi palpebrale congenita, monolaterale, improvvisa, cura ed intervento
Diagnosi
Si esegue tramite oftalmometro, che consente di valutare il grado di sporgenza dell’occhio rispetto allo zigomo. La tomografia computerizzata e la risonanza magnetica consentono di diagnosticare con maggior certezza la presenza dell’esoftalmo e sono indispensabili per la valutazione delle alterazioni anatomiche che lo causano. Qualora non vi siano masse (tumorali, vascolari, ecc.), la causa deve essere ricercata – il più delle volte – in uno scompenso tiroideo (sono pertanto necessari test della funzionalità della tiroide). Infine, di fondamentale importanza è l’ecografia oculare, che consente la valutazione dello stato dei muscoli extraoculari e degli altri tessuti molli orbitari.
Terapie
La terapia mira ad eliminare l’alterazione che ha causato l’esoftalmo. Fondamentale è la cura e la preservazione di un adeguata copertura della superficie oculare per evitare che la cornea rimanga scoperta dalle palpebre; ciò si attua con sostituti lacrimali (lacrime artificiali) molto densi che possano permanere sulla cornea e, nel caso di disepitelizzazione o cheratite da esposizione, iniziare prontamente una terapia antibiotica per evitare complicazioni infettive.
Fondamentale è controllare la funzionalità del nervo ottico, che potrebbe subire delle compressioni da parte della massa infraorbitaria.
Qualora l’esoftalmo dovesse rimanere anche dopo la risoluzione della patologia che lo ha generato si può prendere in considerazione l’intervento definito di “decompressione orbitaria”: consiste nell’aumentare il volume dell’orbita andando a ridurre il volume della parete mediale e di quella inferiore (che formano la scatola orbitaria); tale aumento è relativo al numero di pareti che vengono interessate dal trattamento chirurgico.
Quando serve la decompressione orbitaria
Soprattutto in caso di patologia tiroidea e, in generale, si deve effettuare l’intervento chirurgico quando si ha una otticopatia rapidamente progressiva, cioè quando la compressione orbitaria crea dei danni al nervo ottico che possono causare la perdita irreversibile della funzionalità visiva.
Leggi anche: Differenza tra miopia, astigmatismo, ipermetropia e presbiopia
Che fare?
L’esoftalmo può essere causato da molteplici fattori il cui approccio è spesso plurispecialistico, così come lo è il suo trattamento. Appena si avverte un cambiamento della posizione degli occhi o di esoftalmo o di enoftalmo bisogna subito ricorrere all’oculista, che dovrà approfondire la diagnosi con altri specialisti per determinarne la causa e possibilmente rimuoverla.
Come viene valutato?
L’entità della sporgenza dell’occhio viene misurata in millimetri con un apposito strumento (chiamato “esoftalmometro di Hertel”). Lo strumento viene poggiato sui bordi orbitari esterni e, in questo modo, viene fatta collimare sul piccolo specchio l’immagine degli apici corneali contro una scala millimetrata.
L’esame oftalmologico prevede, inoltre, l’osservazione del malato, che deve essere posto sullo stesso piano dell’osservatore (oculista) per valutare la direzione dell’esoftalmo, la sua unilateralità o bilateralità, la presenza di segni di accompagnamento tipo lo strabismo, la ptosi (abbassamento della palpebra), aspetti anomali delle palpebre (tipo cicatrici, edema) o della congiuntiva (iperemia, dilatazione abnorme dei vasi).
Inoltre, è importante, esaminare, con la palpazione, il bordo orbitario per individuare eventuali masse che spingono il bulbo ed, eventualmente il carattere pulsante della massa. Ovviamente non si può prescindere da un esame oftalmologico che comprende la misurazione dell’acuità visiva, l’esame del segmento anteriore dell’occhio (per valutare una eventuale sofferenza corneale), l’esame del fondo oculare e la valutazione della motilità oculare.
Per approfondire:
- Esoftalmo bi- e monolaterale: cause, gravità, conseguenze e cure
- Differenza tra esoftalmo e proptosi
- Enoftalmo bi- e monolaterale: cause, gravità, cure e rimedi
- Differenza esoftalmo ed enoftalmo
Leggi anche:
- Differenza diottrie, gradi e decimi
- Cosa significa “diottria”? Che significa avere 10/10 di vista?
- Differenza tra strabismo e diplopia
- Differenza tra frattura di LeFort I, II e III
- I muscoli e nervi che controllano i movimenti degli occhi
- Strabismo nell’adulto: risultati dell’intervento
- Differenza strabismo paralitico, non paralitico, eteroforia, eterotropia
- Differenza tra maculopatia secca ed umida
- Differenza tra maculopatia e glaucoma
- Differenza tra maculopatia e retinopatia
- Differenza tra maculopatia e retinite pigmentosa
- Differenza tra glaucoma angolo aperto e chiuso
- Differenza tra strabismo ed occhio pigro
- Se uso gli occhiali per la presbiopia poi non ne potrò più fare a meno?
- Che vuol dire “occhio dominante”?
- Come vediamo i colori e cos’è lo spettro visibile?
- Da che dipende il colore degli occhi?
- L’occhio quando fissa è fermo? Cosa sono i movimenti saccadici?
- Nei bambini non usare gli occhiali porta ad un aggravamento della miopia?
- Congiuntivite ed allergia congiuntivale: cause, sintomi e cure
- Nictalopia (cecità notturna): cause, sintomi e terapie
- Cheratocono: cause, sintomi e terapie
- Distacco di retina: sintomi, cure, intervento ed esiti
- Distacco posteriore di vitreo: sintomi, cause, diagnosi e cure
- Foro maculare: cause, sintomi e terapie
- Infezioni oculari interne ed esterne: cause, sintomi e terapie
- Neurite ottica: sintomi, cause e terapie
- Nistagmo: cause, sintomi, classificazione e terapia
- Pterigio: cause, sintomi e terapie
- Pucker maculare: cause, sintomi e terapie
- Retinoblastoma: cause, sintomi e terapie
- Retinopatia diabetica: cause, sintomi e terapie
- Retinopatia ipertensiva: cause, sintomi e terapie
- Esame del fondo oculare: a che serve, come si esegue, come ci si prepara?
- Fluorangiografia retinica: preparazione, effetti collaterali e patologie studiate
- Tracoma: cause, sintomi, diagnosi e terapie
- Ulcera corneale (lesione della superficie oculare trasparente): cause, sintomi e cure
- Uveiti: classificazione, cause, sintomi e terapie
- Xeroftalmia e ulcerazione della cornea: cause, sintomi e terapie
- Dottore ho un neo nell’occhio: sintomi e cure del melanoma oculare
- Sensazione di corpo estraneo nell’occhio: cause e cure
- Oftalmodinia solare: il dolore agli occhi che dipende dalla luce
- Gli occhi più incredibili che abbiate mai visto, grazie alla eterocromia
- Come cambiare in maniera permanente il colore degli occhi
- Come difendere la salute dei nostri occhi al mare e cosa fare se si irritano?
- Sindrome dell’occhio secco: lenti a contatto, vista appannata e bruciori
- Cataratta: cosa fare e cosa non fare dopo l’intervento
- Occhi rossi, forse è congiuntivite
- Bruciore agli occhi: cause e rimedi naturali
- Cataratta primaria, secondaria, congenita: sintomi e terapie
- Sindrome di Sjögren: sintomi, invalidità, terapia e mortalità
- Lacrime: di che sono fatte, a che servono e cosa le produce?
- Perché si piange? Per quale motivo si piange di gioia, di dolore e dal ridere?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, segui la nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

 Nel determinare il distacco posteriori di vitreo, sono in causa molteplici fattori quali:
Nel determinare il distacco posteriori di vitreo, sono in causa molteplici fattori quali: La risposta è NO. La miopia (assile cioè secondaria all’aumento del diametro dell’occhio che è poi quella che si verifica durante l’accrescimento), è legata allo squilibrio tra potere rifrattivo dell’occhio e la sua lunghezza antero-posteriore. Nell’adolescenza si può verificare un aumento del diametro antero-posteriore dell’occhio, che “cresce” come crescono altri organi durante lo sviluppo. E’inevitabile quindi che l’aumento di lunghezza dell’occhio si traduca in un aumento della miopia (anche se oggi è in fase sperimentale di studio, un “gel” che potrebbe essere realmente efficace nel ridurre la miopia). Gli sforzi compiuti dal bambino relativi al tentativo di compensare la sfocatura indotta da una lieve miopia (socchiudere gli occhi, cercare di mettere a fuoco), comportano un affaticamento visivo non giustificato dal non uso dell’occhiale. A questa età è bene correggere totalmente la miopia, senza ipercorregerla, fare controlli ravvicinati (ogni 4-6 mesi) dall’oculista. Infine bisogna considerare che durante l’accrescimento vi è un aumentato fabbisogno di vitamine (soprattutto A ed E) e quindi dobbiamo far assumere, possibilmente con la dieta, i giusti dosaggi, ai nostri figli. (Il beta-carotene è particolarmente importante, in natura si trova negli spinaci, nelle carote ed in alcuni tipi di frutta, ma la sua assunzione non deve essere superiore ai 7 milligrammi al giorno. Anche la vitamina C, non più di 1.000 milligrammi al giorno e circa 300 UI di vit. E). Eventualmente è consigliabile ove la dieta non sia adeguata, assumere integratori che contengano betacarotene, antacianosidi, flavonoidi, estratti di mirtillo.
La risposta è NO. La miopia (assile cioè secondaria all’aumento del diametro dell’occhio che è poi quella che si verifica durante l’accrescimento), è legata allo squilibrio tra potere rifrattivo dell’occhio e la sua lunghezza antero-posteriore. Nell’adolescenza si può verificare un aumento del diametro antero-posteriore dell’occhio, che “cresce” come crescono altri organi durante lo sviluppo. E’inevitabile quindi che l’aumento di lunghezza dell’occhio si traduca in un aumento della miopia (anche se oggi è in fase sperimentale di studio, un “gel” che potrebbe essere realmente efficace nel ridurre la miopia). Gli sforzi compiuti dal bambino relativi al tentativo di compensare la sfocatura indotta da una lieve miopia (socchiudere gli occhi, cercare di mettere a fuoco), comportano un affaticamento visivo non giustificato dal non uso dell’occhiale. A questa età è bene correggere totalmente la miopia, senza ipercorregerla, fare controlli ravvicinati (ogni 4-6 mesi) dall’oculista. Infine bisogna considerare che durante l’accrescimento vi è un aumentato fabbisogno di vitamine (soprattutto A ed E) e quindi dobbiamo far assumere, possibilmente con la dieta, i giusti dosaggi, ai nostri figli. (Il beta-carotene è particolarmente importante, in natura si trova negli spinaci, nelle carote ed in alcuni tipi di frutta, ma la sua assunzione non deve essere superiore ai 7 milligrammi al giorno. Anche la vitamina C, non più di 1.000 milligrammi al giorno e circa 300 UI di vit. E). Eventualmente è consigliabile ove la dieta non sia adeguata, assumere integratori che contengano betacarotene, antacianosidi, flavonoidi, estratti di mirtillo. Dal punto di vista medico con l’espressione “cecità notturna”, definita tecnicamente “nictalopia”, s’intende un deficit visivo che si manifesta negli ambienti poco illuminati, mentre la visione è normale durante il giorno.
Dal punto di vista medico con l’espressione “cecità notturna”, definita tecnicamente “nictalopia”, s’intende un deficit visivo che si manifesta negli ambienti poco illuminati, mentre la visione è normale durante il giorno. Che cos’è la diottria?
Che cos’è la diottria?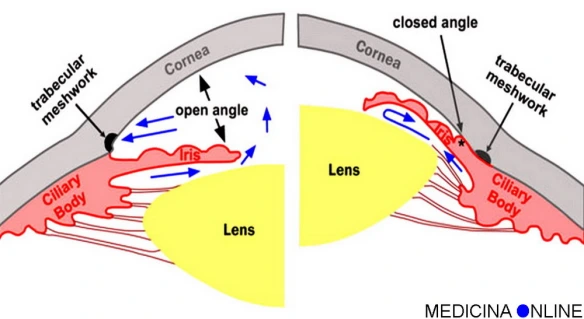 Il glaucoma è una malattia oculare dovuta generalmente a un aumento della pressione interna oculare. Da cosa viene causato questo aumento? In condizioni normali all’interno dell’occhio è presente un liquido (umore acqueo) che viene continuamente prodotto e riassorbito. Pertanto, l’occhio si può paragonare a un piccolo serbatoio con un rubinetto e uno scarico sempre aperti. Se il “tubo di scarico” è ostruito si avrà un aumento di pressione all’interno del serbatoio ovvero una maggiore pressione intraoculare. Analogamente a quello che avviene con uno pneumatico, se la pressione è troppo elevata a lungo andare il bulbo oculare si danneggia a livello della testa del nervo ottico (che si trova nella zona centrale della retina). I fattori che predispongono al glaucoma sono, tra l’altro, la riduzione della profondità della camera anteriore (ridotto spazio compreso tra cornea e iride), che si può avere nel caso di ipermetropia elevata, ma anche la cataratta totale (detta “matura intumescente”: il cristallino perde completamente la sua trasparenza ed elasticità fino a sembrare un piccolo sasso bianco).
Il glaucoma è una malattia oculare dovuta generalmente a un aumento della pressione interna oculare. Da cosa viene causato questo aumento? In condizioni normali all’interno dell’occhio è presente un liquido (umore acqueo) che viene continuamente prodotto e riassorbito. Pertanto, l’occhio si può paragonare a un piccolo serbatoio con un rubinetto e uno scarico sempre aperti. Se il “tubo di scarico” è ostruito si avrà un aumento di pressione all’interno del serbatoio ovvero una maggiore pressione intraoculare. Analogamente a quello che avviene con uno pneumatico, se la pressione è troppo elevata a lungo andare il bulbo oculare si danneggia a livello della testa del nervo ottico (che si trova nella zona centrale della retina). I fattori che predispongono al glaucoma sono, tra l’altro, la riduzione della profondità della camera anteriore (ridotto spazio compreso tra cornea e iride), che si può avere nel caso di ipermetropia elevata, ma anche la cataratta totale (detta “matura intumescente”: il cristallino perde completamente la sua trasparenza ed elasticità fino a sembrare un piccolo sasso bianco). La neurite ottica è una patologia del nervo ottico che comprende quadri clinici simili a livello di segni e sintomi, ma molto diversi come eziologia. Non sempre, infatti, le cause di questa malattia oculare sono di natura infiammatoria, ma anche demielinizzante, degenerativa o tossica. Nei pazienti ultracinquantenni si presenta spesso come neuropatia ottica ischemica, nella forma arteritica o non arteritica: queste due forme si differenziano tra loro principalmente per i valori della VES che, nel primo caso, risultano molto più elevati. Sia la forma arteritica che quella non arteritica sono caratterizzate da una perdita della visione repentina e, purtroppo, spesso molto invalidante. Inoltre, nella forma arteritica spesso possono coesistere sintomi come mal di testa, fastidio o dolore del cuoio capelluto, dolore alla masticazione o alle articolazioni, assieme a segni come la palpabilità dell’arteria temporale.
La neurite ottica è una patologia del nervo ottico che comprende quadri clinici simili a livello di segni e sintomi, ma molto diversi come eziologia. Non sempre, infatti, le cause di questa malattia oculare sono di natura infiammatoria, ma anche demielinizzante, degenerativa o tossica. Nei pazienti ultracinquantenni si presenta spesso come neuropatia ottica ischemica, nella forma arteritica o non arteritica: queste due forme si differenziano tra loro principalmente per i valori della VES che, nel primo caso, risultano molto più elevati. Sia la forma arteritica che quella non arteritica sono caratterizzate da una perdita della visione repentina e, purtroppo, spesso molto invalidante. Inoltre, nella forma arteritica spesso possono coesistere sintomi come mal di testa, fastidio o dolore del cuoio capelluto, dolore alla masticazione o alle articolazioni, assieme a segni come la palpabilità dell’arteria temporale.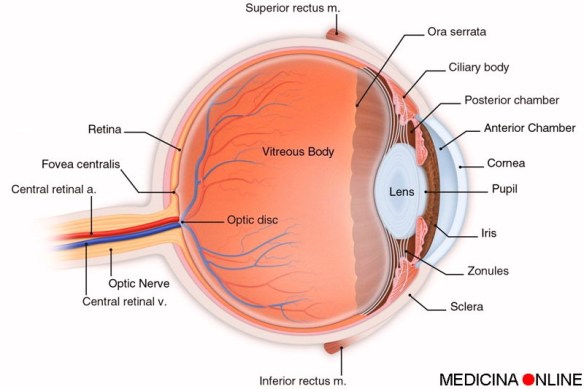 La maculopatia, o degenerazione maculare, è un termine che racchiude diverse patologie degenerative che danneggiano progressivamente la macula, cioè la zona più ricca di fotorecettori che si trova al centro della retina e che permette di distinguere i dettagli più fini delle immagini. Le parti più esterne della retina ci permettono invece di vedere tutto ciò che si trova intorno al punto che stiamo fissando. Per questo motivo, anche nei casi più gravi, la degenerazione maculare non provoca cecità totale perché la visione periferica e laterale viene conservata. La maculopatia può essere principalmente di due tipi: “secco” od “umido”.
La maculopatia, o degenerazione maculare, è un termine che racchiude diverse patologie degenerative che danneggiano progressivamente la macula, cioè la zona più ricca di fotorecettori che si trova al centro della retina e che permette di distinguere i dettagli più fini delle immagini. Le parti più esterne della retina ci permettono invece di vedere tutto ciò che si trova intorno al punto che stiamo fissando. Per questo motivo, anche nei casi più gravi, la degenerazione maculare non provoca cecità totale perché la visione periferica e laterale viene conservata. La maculopatia può essere principalmente di due tipi: “secco” od “umido”.