 Le principali funzioni del rene sono due:
Le principali funzioni del rene sono due:
- la regolazione della concentrazione di acqua e soluti;
- l’eliminazione di sostanze inutili o dannose (farmaci e prodotti finali del metabolismo come urea, acido urico ed eccesso di ioni H+).
Tra le due la funziona primaria è senz’altro la prima, dal momento che l’alterazione del volume sanguigno o dei livelli ionici può determinare gravi patologie prima ancora che l’accumulo di scorie metaboliche produca i suoi effetti.
Leggi anche:
- Autoregolazione ed importanza del flusso sanguigno cerebrale
- Differenza tra aterosclerosi e arteriosclerosi
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Differenza tra arterie, vene, capillari, arteriole e venule
- Differenza tra arteriola afferente ed efferente: struttura e funzioni
I processi fondamentali che avvengono nel nefrone (l’unità funzionale del rene, composto da corpuscolo renale e sistema tubulare) sono tre, dal momento che ognuno di essi è in grado di filtrare, riassorbire e secernere in modo indipendente.
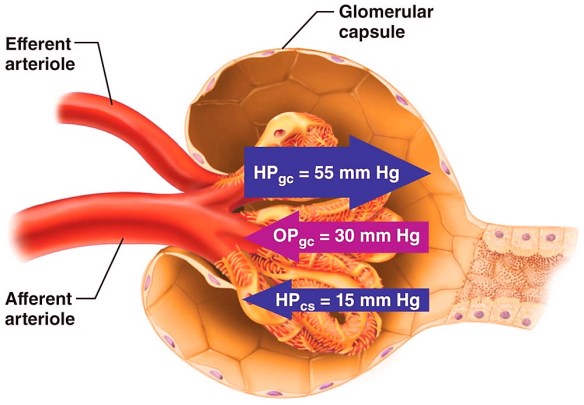
- FILTRAZIONE: La filtrazione glomerulare è il primo processo svolto dal rene nella formazione dell’urina e si svolge in ciascun nefrone. Il sangue ad alta pressione proveniente dall’arteriola afferente entra nella rete mirabile di capillari fenestrati all’interno del glomerulo renale e ciò permette alla struttura di filtrarlo all’interno della capsula di Bowman dando origine ad un liquido, il filtrato glomerulare, virtualmente privo di proteine, eritrociti e cellule del sangue, povero di calcio e di acidi grassi ma per il resto di composizione simile al plasma. Una volta nella capsula di Bowman il filtrato glomerulare penetra all’interno del tubulo prossimale con cui essa è in continuità e poi prosegue nel sistema tubulare del nefrone dove va incontro ad altre modificazioni, principalmente riassorbimento di alcune sostanze dai tubuli al plasma e secrezione di altre da questo ai tubuli.
La velocità di filtrazione glomerulare (VFG o GFR, glomerular filtration rate) è il volume di fluido filtrato dai capillari glomerulari del rene nella capsula di Bowman nell’unità di tempo. - RIASSORBIMENTO: consiste nel recupero di acqua e soluti filtrati, che passano dai tubuli ai capillari sanguigni. La quantità riassorbita è quindi data dall’acqua più le sostanze che lasciano la preurina e tornano nel circolo sanguigno. Tra queste rientrano tutti i prodotti utili per l’organismo, come il glucosio, le proteine più piccole che sono riuscite a passare nel filtrato, gli amminoacidi, le vitamine, una grandissima quantità di acqua e vari sali.
- SECREZIONE: processo, inverso al riassorbimento, per cui alcune sostanze passano dal sangue contenuto nei capillari ai tubuli renali, aggiungendosi a quelle filtrate. Tra le sostanze secrete rientrano tutte quelle che necessitano di una rapida eliminazione, come i farmaci, gli ioni H+ e le molecole presenti in eccesso.
Infine l’escrezione consiste nell’eliminazione dell’urina nella pelvi renale. Il volume escreto equivale al volume filtrato meno quello riassorbito più quello secreto. Nel caso del glucosio, essendo il riassorbimento pari al 100% e la secrezione nulla, l’escreto è pari a zero. L’acqua e i sali minerali sono in parte riassorbiti ed in parte escreti, grazie ad un fine meccanismo regolatorio.
Leggi anche:
- Qual è la differenza tra arteria e vena?
- Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
- Differenza tra trombosi arteriosa e venosa profonda e superficiale
- Differenza tra trombo e placca aterosclerotica
- Glomerulo renale: schema, funzione e flusso ematico renale
Attraverso i reni transitano circa 700 ml di plasma in un minuto, di cui 125 vengono filtrati per un totale quotidiano di 180 litri di preurina. Di questo impressionante volume meno dell’un percento viene escreto (circa 1,5 litri al giorno), mentre il rimanente viene rapidamente riassorbito. Il nostro organismo compie tutto questo lavoro, apparentemente inutile, per poter eliminare in fretta eventuali eccessi o sostanze nocive. Grazie al grande volume di liquido che li attraversa, i reni possono intervenire attivamente per regolare le varie concentrazioni ed eliminare tutto ciò che non serve.
FILTRATO = plasma senza proteine
RIASSORBITO = sostanze utili come glucosio, aminoacidi, acqua, vitamine, e minerali
SECRETO = sostanze in eccesso, prodotti finali del catabolismo (ad esempio l’urea) o farmaci
ESCRETO = FILTRATO + SECRETO – RIASSORBITO
Il sangue che giunge al glomerulo non viene completamente filtrato, ma circa l’80% ritorna subito in circolo senza subire alcuna filtrazione. Se così non fosse, l’importante quantitativo di sangue, con il suo carico di cellule e proteine non filtrabili, rischierebbe di intasare il “setaccio”, compromettendo l’intera funzionalità renale. Per questo motivo l’organismo preferisce filtrare piccole quantità di sangue alla volta.
Leggi anche:
- Vescica: dove si trova, anatomia, funzioni e patologie frequenti in sintesi
- Urodinamica: cos’è, a che serve e come funziona
- Minzione: come funziona l’emissione di urina e come si controlla
- Uretra maschile e femminile: anatomia, funzioni e patologie in sintesi
- Uretere: dove si trova, anatomia, funzioni e patologie in sintesi
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Differenza tra sindrome nefritica e nefrosica
- Proteinuria 24 ore alta: cause, tipi, valori e terapie
- Differenza tra proteinuria transitoria, persistente ed ortostatica
- Albumina ed albuminemia alta o bassa: cause, valori e terapie
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Fattori di rischio cardiovascolare modificabili e non modificabili
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

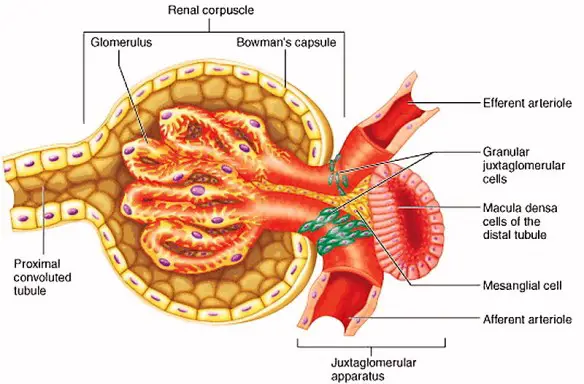 Il glomerulo renale (o più semplicemente glomerulo, renal glomerulus in inglese) è la porzione vascolare del corpuscolo renale di Malpighi e rappresenta un gomitolo vascolare costituito da una rete mirabile arteriosa (o sistema portale arterioso) in quanto formato da capillari interposti tra due arteriole, l’afferente e l’efferente. Il glomerulo, insieme al tubulo renale, costituisce il nefrone, l’unità funzionale del rene. Nell’organismo umano sono presenti circa 2.000.000 di nefroni, cioè 1.000.000 per ogni rene.
Il glomerulo renale (o più semplicemente glomerulo, renal glomerulus in inglese) è la porzione vascolare del corpuscolo renale di Malpighi e rappresenta un gomitolo vascolare costituito da una rete mirabile arteriosa (o sistema portale arterioso) in quanto formato da capillari interposti tra due arteriole, l’afferente e l’efferente. Il glomerulo, insieme al tubulo renale, costituisce il nefrone, l’unità funzionale del rene. Nell’organismo umano sono presenti circa 2.000.000 di nefroni, cioè 1.000.000 per ogni rene.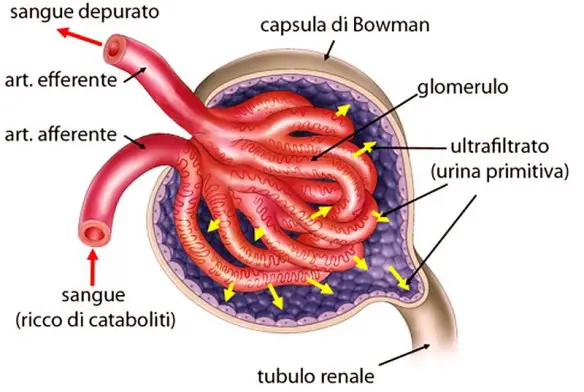 Arteriola afferente
Arteriola afferente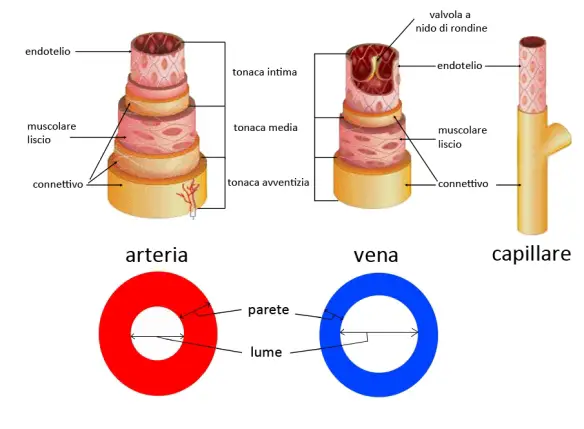 Se ti interessa capire nello specifico la differenza funzionale e morfologica tra arteria e vena, ti consiglio di leggere questo articolo:
Se ti interessa capire nello specifico la differenza funzionale e morfologica tra arteria e vena, ti consiglio di leggere questo articolo: 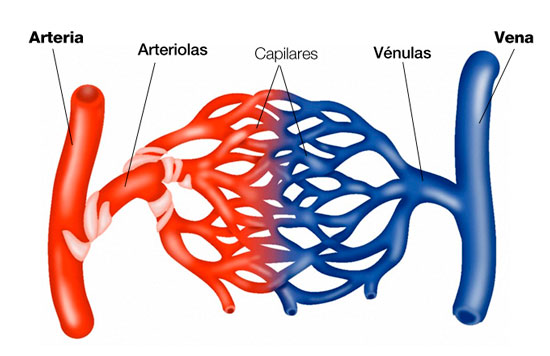
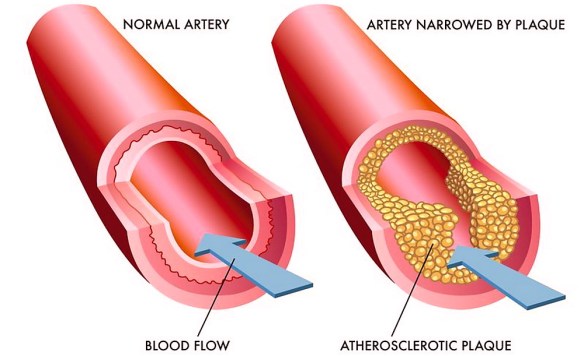 Le arterie sono vasi sanguigni che trasportano il sangue ricco di ossigeno (nella circolazione sistemica) e povero di ossigeno (nella circolazione polmonare). E’ importantissimo per la nostra salute che le pareti delle arterie siano flessibili, forti ed elastiche, tuttavia – a causa di abitudini di vita poco salutari, patologie e con l’avanzare dell’età – queste pareti possono diventare spesse e indurite. Quando questo capita il sangue non affluisce più correttamente negli organi e nei tessuti, con evidenti danni e rischi aumentati di ictus. Il processo di deterioramento delle pareti dei vasi sanguigni è detto arteriosclerosi.
Le arterie sono vasi sanguigni che trasportano il sangue ricco di ossigeno (nella circolazione sistemica) e povero di ossigeno (nella circolazione polmonare). E’ importantissimo per la nostra salute che le pareti delle arterie siano flessibili, forti ed elastiche, tuttavia – a causa di abitudini di vita poco salutari, patologie e con l’avanzare dell’età – queste pareti possono diventare spesse e indurite. Quando questo capita il sangue non affluisce più correttamente negli organi e nei tessuti, con evidenti danni e rischi aumentati di ictus. Il processo di deterioramento delle pareti dei vasi sanguigni è detto arteriosclerosi. I meccanismi fisiologici alla base dell’autoregolazione vascolare del flusso arterioso cerebrale sono molteplici e finalizzati alla modulazione del tono arteriolareIl tono arteriolare aumenta (per aumentare la pressione) quando la pressione sistolica si abbassa e si riduce (per diminuire la pressione) quando la pressione sistolica si eleva. Il termine d’autoregolazione cerebrovascolare si riferisce alla proprietà dei vasi di resistenza cerebrali di dilatarsi quando la pressione arteriosa è ridotta e di costringersi quando è aumentata. Lo scopo di questo meccanismo è di mantenere costante il flusso durante le variazioni della pressione di perfusione cerebrale.
I meccanismi fisiologici alla base dell’autoregolazione vascolare del flusso arterioso cerebrale sono molteplici e finalizzati alla modulazione del tono arteriolareIl tono arteriolare aumenta (per aumentare la pressione) quando la pressione sistolica si abbassa e si riduce (per diminuire la pressione) quando la pressione sistolica si eleva. Il termine d’autoregolazione cerebrovascolare si riferisce alla proprietà dei vasi di resistenza cerebrali di dilatarsi quando la pressione arteriosa è ridotta e di costringersi quando è aumentata. Lo scopo di questo meccanismo è di mantenere costante il flusso durante le variazioni della pressione di perfusione cerebrale. Con edema in medicina si indica un accumulo di liquidi negli spazi interstiziali dell’organismo, all’esterno dei vasi sanguigni e delle cellule. Il termine idrope, per quanto sinonimo di edema, indica l’accumulo del liquido sieroso in una cavità del corpo, solitamente quella peritoneale. Idropisìa è un termine non più in uso per designare la presenza di liquido nelle cavità sierose, successivamente sostituito da anasarca. Per comprendere meglio cosa sia l’edema, vi consiglio di leggere:
Con edema in medicina si indica un accumulo di liquidi negli spazi interstiziali dell’organismo, all’esterno dei vasi sanguigni e delle cellule. Il termine idrope, per quanto sinonimo di edema, indica l’accumulo del liquido sieroso in una cavità del corpo, solitamente quella peritoneale. Idropisìa è un termine non più in uso per designare la presenza di liquido nelle cavità sierose, successivamente sostituito da anasarca. Per comprendere meglio cosa sia l’edema, vi consiglio di leggere:  Per capire i concetti di seguito spiegati, è necessario un breve ripasso su alcuni meccanismi fisiologici.
Per capire i concetti di seguito spiegati, è necessario un breve ripasso su alcuni meccanismi fisiologici.