 L’ipotensione ortostatica, anche chiamata “ipotensione posturale“, è una forma particolare di ipotensione arteriosa (pressione sanguigna bassa) che si verifica quando si passa dalla posizione seduta o sdraiata (clinostatismo) a quella eretta (ortostatismo). L’ipotensione ortostatica può far provare al paziente vertigini e capogiri, e – nei cai più gravi – farlo svenire all’improvviso (sincope): per tale motivo può diventare estremamente pericolosa in alcune situazioni, per esempio quando ci si alza dal letto al buio durante la notte, o quando il soggetto è anziano e l’ipotensione può portare a perdita di equilibrio e cadute, spesso con esiti pericolosi come la frattura di femore. La sincope improvvisa è pericolosa anche in altre situazioni, ad esempio se il soggetto sta svolgendo un lavoro pericoloso dove una elevata vigilanza è richiesta in modo continuo. Una lieve ipotensione ortostatica spesso non ha bisogno di cure e gli episodi saltuari in genere si risolvono da soli in pochi secondi o qualche minuto, tuttavia, una ipotensione ortostatica persistente e/o di lunga durata può essere un segno di più gravi problemi. Molte persone occasionalmente provano vertigini o capogiri quando si mettono in piedi, e di solito ciò non è motivo di preoccupazione dal momento che è un fatto normale, specie se ci si alza velocemente dopo essere stati sdraiati a lungo.
L’ipotensione ortostatica, anche chiamata “ipotensione posturale“, è una forma particolare di ipotensione arteriosa (pressione sanguigna bassa) che si verifica quando si passa dalla posizione seduta o sdraiata (clinostatismo) a quella eretta (ortostatismo). L’ipotensione ortostatica può far provare al paziente vertigini e capogiri, e – nei cai più gravi – farlo svenire all’improvviso (sincope): per tale motivo può diventare estremamente pericolosa in alcune situazioni, per esempio quando ci si alza dal letto al buio durante la notte, o quando il soggetto è anziano e l’ipotensione può portare a perdita di equilibrio e cadute, spesso con esiti pericolosi come la frattura di femore. La sincope improvvisa è pericolosa anche in altre situazioni, ad esempio se il soggetto sta svolgendo un lavoro pericoloso dove una elevata vigilanza è richiesta in modo continuo. Una lieve ipotensione ortostatica spesso non ha bisogno di cure e gli episodi saltuari in genere si risolvono da soli in pochi secondi o qualche minuto, tuttavia, una ipotensione ortostatica persistente e/o di lunga durata può essere un segno di più gravi problemi. Molte persone occasionalmente provano vertigini o capogiri quando si mettono in piedi, e di solito ciò non è motivo di preoccupazione dal momento che è un fatto normale, specie se ci si alza velocemente dopo essere stati sdraiati a lungo.
Affinché si possa parlare a tutti gli effetti di ipotensione ortostatica, il calo pressorio dev’essere consistente, superiore a 20 mmHg per la pressione sistolica o a 10 mmHg per quella diastolica.
Patogenesi
Nella posizione in piedi, il cuore “spinge” il sangue al cervello con una data pressione, necessaria a vincere la forza di gravità che invece attrae il sangue in basso. Quando ci si sdraia, il cuore non deve più vincere la forza di gravità per far arrivare al cervello il giusto afflusso di sangue, quindi la pressione arteriosa tende ad abbassarsi lievemente: questo è uno dei motivi per cui siamo più rilassati quando siamo stesi. Quando ci si alza improvvisamente in piedi dalla posizione sdraiata, accadono due cose:
- la pressione arteriosa del corpo, che era “tarata” per la posizione sdraiata, deve essere prontamente ri-innalzata, per vincere la gravità che si oppone all’afflusso di sangue al cervello;
- la forza di gravità tende a richiamare il sangue negli arti inferiori, “sequestrandolo”.
Tali due condizioni contemporanee, determinano che:
- se la pressione arteriosa non viene subito ri-innalzata, al cervello arriva sangue con una pressione troppo bassa;
- se il sistema venoso delle gambe non riesce a restituire immediatamente tutto il sangue sequestrato e ad opporsi con sufficiente efficacia al ristagno ematico; ne deriva un’inevitabile riduzione del ritorno di sangue al cuore e quindi, al cervello arriva troppo poco sangue.
Il ridotto afflusso ematico al cervello ed il calo pressorio che ne derivano, vengono immediatamente captati da alcune strutture cellulari chiamate barocettori, situate in prossimità del cuore e del collo; tali organelli innescano una risposta sistemica atta a riportare nella norma la pressione ematica, quindi basata sull’aumento della costrizione dei vasi sanguigni, ma anche della frequenza e della contrattilità cardiaca. Se qualcosa in questo meccanismo di compensazione non funziona a dovere, il calo pressorio è tale da scatenare i sintomi tipicamente associati all’ipotensione ortostatica poiché una pressione troppo bassa può far arrivare troppo poco sangue al cervello, fino anche allo svenimento.
Leggi anche:
Sintomi e segni
Il sintomo più comune di ipotensione ortostatica è una sensazione di stordimento o di vertigini quando ci si alza dopo esser stati seduti o sdraiati. Questa sensazione, e altri sintomi e segni, di solito accadono poco dopo che si cambia posizione e generalmente durano solo pochi secondi. Sintomi e segni di ipotensione ortostatica sono:
- sensazione di stordimento o vertigini dopo che ci si mette in piedi all’improvviso dopo essere stati sdraiati;
- visione offuscata;
- astenia (sensazione di debolezza);
- sincope (svenimento);
- pallore (viso “bianco”);
- confusione;
- inappetenza;
- fastidio all’addome;
- nausea;
- amnesia (perdita di memoria) temporanea (nei casi più gravi).
Vertigini o stordimento occasionali possono essere relativamente normali, ed essere il risultato di una lieve disidratazione, ipoglicemia, o troppo tempo al sole per esempio. Vertigini o stordimento possono anche accadere quando ci si mette in piedi dopo essere stati seduti per lungo tempo, come al lavoro, in un concerto, durante lo studio o in chiesa. Se questi sintomi si verificano solo occasionalmente e si risolvono in poco tempo (alcuni secondi), di solito non sono motivo di preoccupazione. E’ importante consultare il medico se si verificano episodi frequenti di ipotensione ortostatica e se il soggetto impiega molti minuti per riprendersi: in questo caso l’ipotensione ortostatica può essere sintomo di patologie.
Leggi anche:
Cause
Come già descritto nel paragrafo “patogenesi”, quando ci si alza dalla posizione sdraiata la gravità fa si che il sangue scenda nelle gambe. Questo diminuisce la pressione sanguigna perché c’è meno sangue che circola al cuore, oltre alla diminuzione pressoria che naturalmente si verifica in posizione sdraiata. Normalmente, le cellule speciali (barocettori) vicino al cuore e le arterie del collo avvertono questa pressione sanguigna più bassa e la contrastano innescando un battito cardiaco veloce, che stabilizza la pressione sanguigna.
Nell’ipotensione ortostatica o posturale qualcosa interrompe il processo naturale del corpo di contrastare la pressione bassa. L’ipotensione ortostatica può essere causata e/o peggiorata da molti fattori diversi, tra cui:
- Disidratazione. Se le perdite idriche derivanti da febbre, vomito, diarrea, sudorazione profusa ed esercizio fisico strenuo non vengono reintegrate, si ha un impoverimento dell’acqua corporea, inclusa la frazione liquida del sangue: il plasma diminuisce il proprio volume, con sensibile calo della pressione ematica.
- Problemi cardiaci. Alcune condizioni del cuore che possono portare a bassa pressione sanguigna comprendono frequenza cardiaca estremamente bassa (bradicardia), problemi alle valvole cardiache, infarto e insufficienza cardiaca.
- Diabete. Quando non viene adeguatamente trattato con farmaci appropriati, il diabete porta alla perdita di zuccheri con l’urina; per ragioni osmotiche tale perdita si associa all’escrezione di grandi quantità di acqua. La minzione cospicua e frequente che ne deriva si accompagna a disidratazione e ad un inevitabile calo pressorio. Inoltre, dopo molti anni di malattia, il diabete tende a danneggiare i nervi deputati alla trasmissione dei segnali nervosi, inclusi quelli che contribuiscono a regolare la pressione sanguigna.
- Disturbi del sistema nervoso. Alcune malattie, come il morbo di Parkinson, atrofia sistemica multipla (neuropatie periferiche Shy-Drager) e amiloidosi, possono creare problemi con la regolazione della pressione sanguigna.
Leggi anche:
Fattori di rischio
I fattori di rischio per l’ipotensione ortostatica sono:
- età. l’ipotensione ortostatica è comune in persone con 65 anni o più anziane;
- farmaci. Le persone che assumono alcuni farmaci, come ad esempio farmaci per l’ipertensione, hanno un maggior rischio di ipotensione ortostatica. Altri farmaci possono far aumentare le possibilità di un episodio ipotensivo come i farmaci antidepressivi (MAO-inibitori, triciclici) ed i diuretici;
- anemia;
- alcolismo, possono favorire l’insorgenza di ipotensione ortostatica;
- esposizione al calore. Essere in un ambiente caldo può causare sudorazione e, possibilmente, causare disidratazione, che può abbassare la pressione sanguigna;
- il riposo a letto per lunghi periodi. Se si deve stare a letto per molto tempo a causa di una malattia, si può diventare deboli;
- gravidanza. Poiché il sistema circolatorio della donna si espande rapidamente durante la gravidanza, la pressione sanguigna potrebbe calare.
Diagnosi
L’obiettivo nel valutare l’ipotensione ortostatica, come con tutte le forme di pressione bassa, è quello di trovare la causa sottostante. Questo aiuta a determinare il corretto trattamento e a individuare eventuali problemi che possono essere responsabili della pressione bassa. Per aiutare a raggiungere una diagnosi, il medico può raccomandare una o più delle seguenti operazioni:
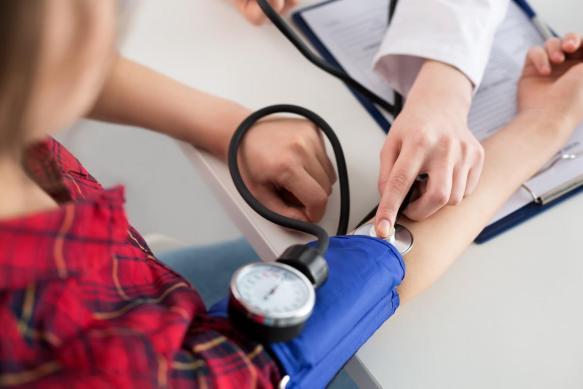
- monitoraggio della pressione sanguigna. Il medico misura la pressione del sangue sia mentre si sta seduti che mentre si sta in piedi e metterà a confronto le misure;
- esami del sangue. Questi possono fornire una certa quantità di informazioni sulla salute in generale come pure se si dispone di un basso livello di zucchero nel sangue (ipoglicemia) o un basso numero di globuli rossi (anemia), entrambi i quali possono causare la sensazione di svenimento e peggiorare l’ipotensione ortostatica;
- elettrocardiogramma (ECG). Questo test non invasivo rileva irregolarità nel ritmo cardiaco o nella struttura del cuore;
- ecocardiogramma. Questo esame non invasivo, mostra le immagini dettagliate della struttura del cuore e la funzione;
- stress test. Alcuni problemi cardiaci che possono causare la pressione sanguigna bassa sono più facili da diagnosticare quando il cuore sta lavorando in maniera maggiore. Durante un test di stress, verrà chiesto di fare esercizio fisico, come camminare su un tapis roulant, oppure possono essere somministrati dei farmaci per far lavorare il cuore di più;
- tilt test o “test del tavolo inclinato“, “test di stimolazione ortostatica passiva” o TTT (dall’inglese Tilt Table Test). Permette un monitoraggio continuo della pressione sanguigna e della frequenza cardiaca del paziente durante il passaggio da una posizione orizzontale alla posizione verticale;
- manovra di Valsalva. Questo test non invasivo controlla il funzionamento del sistema nervoso autonomo, analizzando la frequenza cardiaca e la pressione sanguigna dopo diversi cicli di un tipo di respirazione profonda;
- pressione arteriosa ambulatoriale e registrazione ECG. Questo test consiste nell’indossare un bracciale che misura la pressione sanguigna per 24 ore. E’ possibile anche eseguire un Holter cardiaco.
Leggi anche:
Trattamenti
Per una lieve ipotensione ortostatica o per episodi ipotensivi isolati, uno dei più semplici trattamenti è quello di sedersi o sdraiarsi subito dopo la sensazione di stordimento: in tal modo i sintomi lievi di ipotensione ortostatica di solito scompaiono in breve tempo.
Il trattamento per l’ipotensione ortostatica cronica e/o severa, dipende invece dalla causa sottostante. Il medico cercherà di risolvere il problema che determina l’ipotensione a monte, come la disidratazione o lo scompenso cardiaco.
Quando la pressione sanguigna bassa è causata da farmaci, il trattamento è basato sul cambiare farmaci o ridurne le dosi. Di solito ci sono diverse opzioni per il trattamento di ipotensione ortostatica, tra cui:
- cambiamenti dello stile di vita. Bere abbastanza liquidi, evitare passeggiate durante la stagione calda, e alzarsi in piedi lentamente, sono cose che il medico può suggerire;
- calze a compressione. Le calze elastiche e lo stesso body comunemente usato per alleviare il dolore e il gonfiore delle vene varicose può contribuire a ridurre il ristagno di sangue nelle gambe.
- farmaci. Alcuni farmaci sia usati da soli o in combinazione, possono essere usati per trattare l’ipotensione ortostatica. A tal proposito sono disponibili vari farmaci che agiscono attraverso differenti meccanismi d’azione; la scelta dipende prima di tutto dalle cause dell’ipotensione ortostatica.
Farmaci
Alcuni farmaci che possono essere usati, sono:
- il fludrocortisone, (un mineralcorticoide sintetico) e la desmopressina (analogo sintetico della vasopressina) agiscono espandendo il volume plasmatico e riducendo l’escrezione di sodio con le urine; di conseguenza aumentano la volemia e con essa la pressione arteriosa;
- l’efedrina e la midodrina (simpaticomimetici attivanti i recettori α1 delle vene e delle arteriole) determinano vasocostrizione periferica; di conseguenza elevano la pressione arteriosa;
- la DL-threo-diidrossifenilserina (DOPS) incrementa la produzione endogena di noradrenalina, un ormone con effetto vasocostrittore.
Rimedi naturali per l’ipotensione ortostatica
Tra gli integratori potenzialmente utili in presenza di ipotensione ortostatica, ricordiamo la caffeina, la yohimbina (attualmente però illegale in Italia), il guaranà ed il matè.
Consigli
Di seguito sono elencate alcune regole comportamentali, utili per evitare le crisi di ipotensione ortostatica:
- dormire con la testiera del letto sollevata;
- se possibile non rimanere in posizione eretta troppo a lungo;
- se possibile non rimanere in posizione sdraiata troppo a lungo;
- cambiare posizione (da stesi ad eretti) lentamente ed appoggiandosi ad oggetti stabili;
- praticare regolarmente esercizio fisico ad intensità moderata;
- controllare regolarmente la pressione arteriosa;
- curare una eventuale ipotensione arteriosa;
- mantanere la glicemia a livelli normali, ad esempio facendo piccoli spuntini tra i pasti principali;
- curare l’eventuale ipoglicemia;
- evitare le temperature troppo elevate;
- evitare di esporsi al sole troppo a lungo;
- indossare calze a compressione;
- evitare fumo, alcol, droghe ed abbuffate;
- quando si “sente arrivare” lo svenimento, se possibile sedersi o – meglio – sdraiarsi a terra ed alzare le gambe per facilitare il ritorno di sangue alla testa.
Mettendo in pratica queste semplici linee guida generali, il paziente, soprattutto quando anziano, può prevenire le ricadute di ipotensione ortostatica.
Leggi anche:
- Vertigine e perdita di equilibrio: tipi, cause, diagnosi e cure
- Cause di vertigine malattia di Ménière, neuronite vestibolare, posizionale benigna
- Differenza tra vertigine e pseudovertigine (vertigine psicogena)
- Pressione arteriosa: valori normali e patologici
- Differenza tra calo di zuccheri e calo di pressione: sono la stessa cosa?
- Cosa fare se ho la pressione bassa? Consigli e rimedi
- Se ho la pressione bassa, può essere utile lo zucchero? Cosa fare?
- Fischio all’orecchio (acufene): significato, cure, quando è pericoloso
- Labirintite e vertigini: sintomi, cause e terapie
- Visita otorinolaringoiatrica: come si svolge, fa male, costo
- Esame vestibolare positivo o negativo: come si svolge, è fastidioso, a cosa serve?
- Analisi posturale: un esame che individua gli squilibri corporei
- Perdita di equilibrio, vertigini, capogiri: cause, diagnosi e cure
- Vertigine parossistica posizionale (cupololitiasi): durata e guarigione
- Idrope endolinfatica all’orecchio e vertigini: guarigione, dieta, cura
- Sindrome da deiscenza del canale semicircolare superiore
- Sindrome da deiscenza del canale semicircolare superiore
- Sistema uditivo centrale e periferico: componenti e percorso del suono
- Otoliti e vertigine parossistica posizionale
- Differenza tra sordità e ipoacusia
- Corteccia uditiva primaria e secondaria: anatomia e funzioni in sintesi
- Perché i problemi all’orecchio determinano perdita di equilibrio?
- Potenziali evocati vestibolari miogeni (VEMPs)
- Occhiali di Frenzel: cosa sono, a cosa servono,quanto costano?
- Fenomeno di Tullio: quando un rumore causa vertigine
- Paralisi del sonno e allucinazioni ipnagogiche: cause, pericoli, rimedi
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
- Differenza tra morbo di Alzheimer, demenza senile, vascolare e reversibile
- Demenza senile: cause, sintomi, decorso e cure
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Quanti caffè devi bere in un giorno per morire?
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Cocaina: effetti a breve e lungo termine e loro durata
- Meccanismo d’azione della cocaina: il reuptake della dopamina
- Cocaina: trattamenti psicoterapici per contrastare la dipendenza
- Cocaina in gravidanza: effetti sul feto e sul bambino
- Cocaina: trattamenti farmacologici per contrastare l’astinenza
- Differenza tra cocaina e crack
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Differenza tra acetilcolina e noradrenalina
- Noradrenalina: cos’è ed a cosa serve?
- Differenza tra dopamina e dobutamina
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
 La fuoriuscita di sangue (emorragia) che si verifica in caso di lesione, è diversa in base a quattro fattori fondamentali:
La fuoriuscita di sangue (emorragia) che si verifica in caso di lesione, è diversa in base a quattro fattori fondamentali:
 La “pressione venosa centrale” (PVC) il valore pressorio sanguigno rilevato nel tratto terminale della vena cava superiore e corrispondente alla pressione nell’atrio destro del cuore. La rilevazione della PVC avviene grazie alla posa di un catetere venoso centrale attraverso una vena profonda di grosso calibro (vena succlavia, o giugulare, o basilica o più raramente safena).
La “pressione venosa centrale” (PVC) il valore pressorio sanguigno rilevato nel tratto terminale della vena cava superiore e corrispondente alla pressione nell’atrio destro del cuore. La rilevazione della PVC avviene grazie alla posa di un catetere venoso centrale attraverso una vena profonda di grosso calibro (vena succlavia, o giugulare, o basilica o più raramente safena).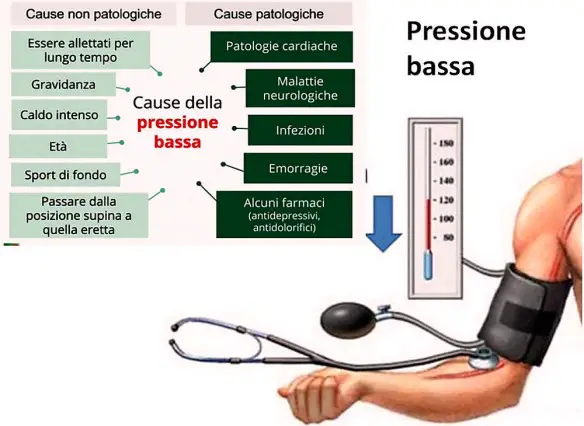 Nell’uomo adulto il valore della pressione arteriosa sistolica (massima) è di norma 100-140 mmHg, mentre la pressione arteriosa diastolica (minima) è di norma 60-90 mmHg, quindi con ampie variazioni individuali.
Nell’uomo adulto il valore della pressione arteriosa sistolica (massima) è di norma 100-140 mmHg, mentre la pressione arteriosa diastolica (minima) è di norma 60-90 mmHg, quindi con ampie variazioni individuali. In questo precedente articolo ci eravamo occupati di spiegare a fondo cosa significa e come si cura l’ipotensione ortostatica:
In questo precedente articolo ci eravamo occupati di spiegare a fondo cosa significa e come si cura l’ipotensione ortostatica:  L’ipotensione ortostatica, anche chiamata “ipotensione posturale“, è una forma particolare di ipotensione arteriosa (pressione sanguigna bassa) che si verifica quando si passa dalla posizione seduta o sdraiata (clinostatismo) a quella eretta (ortostatismo). L’ipotensione ortostatica può far provare al paziente vertigini e capogiri, e – nei cai più gravi – farlo svenire all’improvviso (sincope): per tale motivo può diventare estremamente pericolosa in alcune situazioni, per esempio quando ci si alza dal letto al buio durante la notte, o quando il soggetto è anziano e l’ipotensione può portare a perdita di equilibrio e cadute, spesso con esiti pericolosi come la frattura di femore. La sincope improvvisa è pericolosa anche in altre situazioni, ad esempio se il soggetto sta svolgendo un lavoro pericoloso dove una elevata vigilanza è richiesta in modo continuo. Una lieve ipotensione ortostatica spesso non ha bisogno di cure e gli episodi saltuari in genere si risolvono da soli in pochi secondi o qualche minuto, tuttavia, una ipotensione ortostatica persistente e/o di lunga durata può essere un segno di più gravi problemi. Molte persone occasionalmente provano vertigini o capogiri quando si mettono in piedi, e di solito ciò non è motivo di preoccupazione dal momento che è un fatto normale, specie se ci si alza velocemente dopo essere stati sdraiati a lungo.
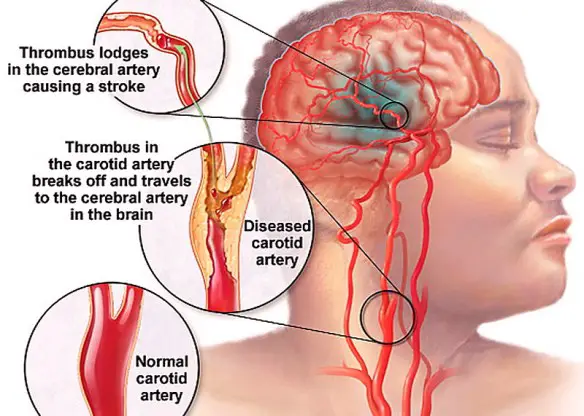
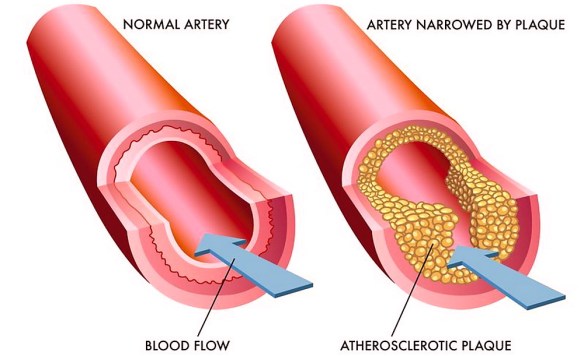
L’ipotensione ortostatica, anche chiamata “ipotensione posturale“, è una forma particolare di ipotensione arteriosa (pressione sanguigna bassa) che si verifica quando si passa dalla posizione seduta o sdraiata (clinostatismo) a quella eretta (ortostatismo). L’ipotensione ortostatica può far provare al paziente vertigini e capogiri, e – nei cai più gravi – farlo svenire all’improvviso (sincope): per tale motivo può diventare estremamente pericolosa in alcune situazioni, per esempio quando ci si alza dal letto al buio durante la notte, o quando il soggetto è anziano e l’ipotensione può portare a perdita di equilibrio e cadute, spesso con esiti pericolosi come la frattura di femore. La sincope improvvisa è pericolosa anche in altre situazioni, ad esempio se il soggetto sta svolgendo un lavoro pericoloso dove una elevata vigilanza è richiesta in modo continuo. Una lieve ipotensione ortostatica spesso non ha bisogno di cure e gli episodi saltuari in genere si risolvono da soli in pochi secondi o qualche minuto, tuttavia, una ipotensione ortostatica persistente e/o di lunga durata può essere un segno di più gravi problemi. Molte persone occasionalmente provano vertigini o capogiri quando si mettono in piedi, e di solito ciò non è motivo di preoccupazione dal momento che è un fatto normale, specie se ci si alza velocemente dopo essere stati sdraiati a lungo.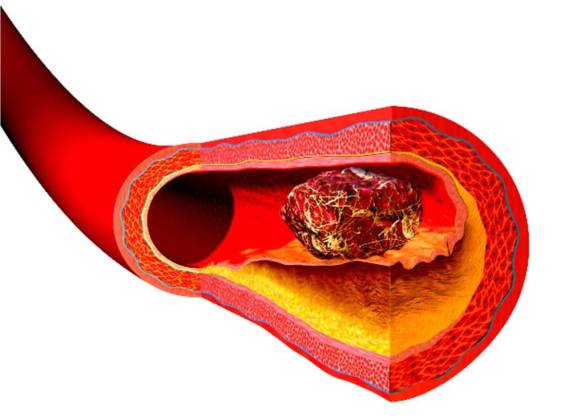 Mentre l’ateroma (placca aterosclerotica) è un processo graduale, che inizia col deposito di grassi (lipidi, colesterolo) nella parete di un’arteria e porta ad aterosclerosi, la trombosi è l’occlusione solitamente improvvisa di un vaso per una placca che si è rotta, o per dei detriti che si sono spostati da un punto all’altro del torrente circolatorio. La placca aterosclerotica dopo vari gradi di infiammazione e fibrosi (indurimento) si può rompere e generare una trombosi, inoltre il trombo può spezzarsi e determinare la formazione di un embolo.
Mentre l’ateroma (placca aterosclerotica) è un processo graduale, che inizia col deposito di grassi (lipidi, colesterolo) nella parete di un’arteria e porta ad aterosclerosi, la trombosi è l’occlusione solitamente improvvisa di un vaso per una placca che si è rotta, o per dei detriti che si sono spostati da un punto all’altro del torrente circolatorio. La placca aterosclerotica dopo vari gradi di infiammazione e fibrosi (indurimento) si può rompere e generare una trombosi, inoltre il trombo può spezzarsi e determinare la formazione di un embolo.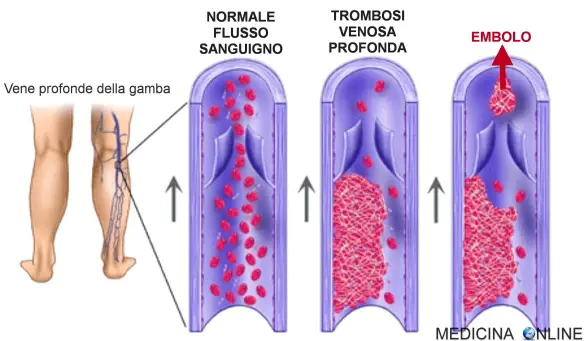 La trombosi è un processo patologico che consiste nella formazione di trombi all’interno dei vasi sanguigni, che ostacolano o impediscono la normale circolazione del sangue. La differenza tra trombosi arteriosa e venosa consiste nel tipo di vaso coinvolto. Le trombosi venose o flebotrombosi, associate spesso a varici, sono più frequenti e si localizzano maggiormente negli arti inferiori; si distinguono in trombosi venosa profonda (TVP) e superficiale. Per quanto riguarda le lesioni arteriose, i trombi possono essere in relazione all’aterosclerosi.
La trombosi è un processo patologico che consiste nella formazione di trombi all’interno dei vasi sanguigni, che ostacolano o impediscono la normale circolazione del sangue. La differenza tra trombosi arteriosa e venosa consiste nel tipo di vaso coinvolto. Le trombosi venose o flebotrombosi, associate spesso a varici, sono più frequenti e si localizzano maggiormente negli arti inferiori; si distinguono in trombosi venosa profonda (TVP) e superficiale. Per quanto riguarda le lesioni arteriose, i trombi possono essere in relazione all’aterosclerosi.