 Afasia
Afasia
L’afasia (dal greco ἀφασία “mutismo”; in inglese “aphasia”) è la perdita della capacità di comporre e/o comprendere normalmente il linguaggio, causata da Continua a leggere

 Afasia
AfasiaL’afasia (dal greco ἀφασία “mutismo”; in inglese “aphasia”) è la perdita della capacità di comporre e/o comprendere normalmente il linguaggio, causata da Continua a leggere
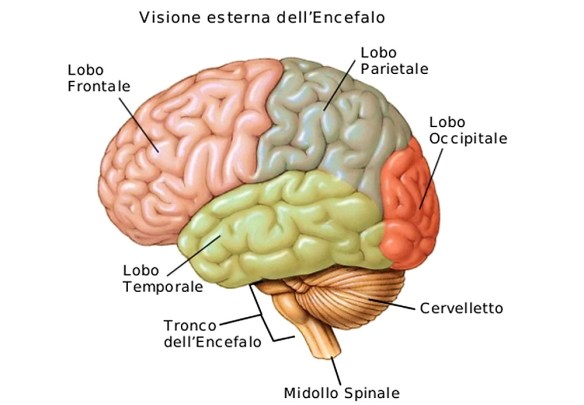 L’area di Broca (in inglese “Broca’s area”; pronuncia: brocà) è una parte dell’emisfero dominante del cervello (spesso il sinistro) ed ha funzioni relative all’elaborazione del linguaggio. L’area di Wernicke (in inglese “Wernicke’s area”) è una parte del lobo temporale del cervello le cui funzioni sono coinvolte nella comprensione del linguaggio.
L’area di Broca (in inglese “Broca’s area”; pronuncia: brocà) è una parte dell’emisfero dominante del cervello (spesso il sinistro) ed ha funzioni relative all’elaborazione del linguaggio. L’area di Wernicke (in inglese “Wernicke’s area”) è una parte del lobo temporale del cervello le cui funzioni sono coinvolte nella comprensione del linguaggio.
Differente posizione
L’area di Broca è localizzata nel piede della terza circonvoluzione frontale. Tale area può anche essere descritta come l’unione dell’area 44 di Brodmann e della 45, ed è connessa all’area di Wernicke da un percorso neurale detto fascicolo arcuato. L’area di Wernicke corrisponde invece alla parte posteriore dell’area 22 di Brodmann, nel lobo temporale superiore (corteccia associativa sensoriale).
Differenti funzioni
Entrambe le aree fanno parte di un gruppo di strutture atte a comprendere ed mettere linguaggio, con una importante differenza: l’area di Broca, ha funzione di elaborare mentalmente e meccanicamente il linguaggio, mentre quella di Wernicke ha funzione di comprendere il linguaggio. Essendo zone con funzioni diverse, un danno in una specifica parte, determina sintomi specifici, a tal proposito leggi: Differenza tra afasia di Broca e di Wernicke
Per approfondire, leggi anche:
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
 L’area di Wernicke (in inglese “Wernicke’s area”) è una parte del lobo temporale del cervello le cui funzioni sono coinvolte nella comprensione del linguaggio. Le informazioni sensoriali relative alla percezione del linguaggio arrivano nell’area di Wernicke, che è in stretta associazione con l’area acustica primaria, dove avviene il processo di decodificazione, ossia la trasformazione degli stimoli uditivi in unità linguistiche. L’area corrispondente nell’emisfero destro svolge invece una funzione di comprensione della prosodia.
L’area di Wernicke (in inglese “Wernicke’s area”) è una parte del lobo temporale del cervello le cui funzioni sono coinvolte nella comprensione del linguaggio. Le informazioni sensoriali relative alla percezione del linguaggio arrivano nell’area di Wernicke, che è in stretta associazione con l’area acustica primaria, dove avviene il processo di decodificazione, ossia la trasformazione degli stimoli uditivi in unità linguistiche. L’area corrispondente nell’emisfero destro svolge invece una funzione di comprensione della prosodia.
Posizione anatomica
Corrisponde alla parte posteriore dell’area 22 di Brodmann, nel lobo temporale superiore (corteccia associativa sensoriale) dell’emisfero sinistro, ed è connessa all’area di Broca da un percorso neurale detto fascicolo arcuato.
Afasia di Wernicke
Un danno nell’area di Wernicke, dovuto ad esempio ad ictus, atrofia, traumi, neoplasie, infezioni ed ischemia, può provocare la cosiddetta “afasia sensoriale di Wernicke”. Nei pazienti affetti dall’afasia di Wernicke si evidenzia con un deficit selettivo della comprensione del linguaggio sia parlato sia scritto, pur lasciando intatta la capacità di parlare, seppure in modo sconclusionato (afasia fluente). In pazienti con questo tipo di afasia quindi il linguaggio parlato è scorrevole, ma il senso logico è mancante ed anche la comprensione del linguaggio appare compromessa.
Leggi anche:
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
 L’area di Broca (in inglese “Broca’s area”; pronuncia: brocà) è una parte dell’emisfero dominante del cervello (spesso il sinistro) ed ha funzioni relative all’elaborazione del linguaggio.
L’area di Broca (in inglese “Broca’s area”; pronuncia: brocà) è una parte dell’emisfero dominante del cervello (spesso il sinistro) ed ha funzioni relative all’elaborazione del linguaggio.
Posizione ed anatomia
L’area di Broca è localizzata nel piede della terza circonvoluzione frontale. Tale area può anche essere descritta come l’unione dell’area 44 di Brodmann e della 45, ed è connessa all’area di Wernicke da un percorso neurale detto fascicolo arcuato. L’area di Broca è anatomicamente costituita da due zone principali, con diversi ruoli nella comprensione e nella produzione del linguaggio:
Afasia di Broca
Un danno nell’area di Broca, dovuto ad esempio ad ictus, atrofia, traumi, infezioni, neoplasie ed ischemia, può provocare la cosiddetta “afasia di Broca”, classificata tra le “afasie non fluenti”. I pazienti colpiti da afasia non fluente possono essere incapaci di comprendere o formulare frasi con una struttura grammaticale complessa. Alcune forme di afasia legate a danni nell’area di Broca possono colpire solo determinate aree del linguaggio, come i verbi o i sostantivi. E’ interessante notare che, nel caso di pazienti sordi con danno funzionale nell’area di Brocà, può essere inibita la capacità di produrre quei segni corrispondenti al messaggio che essi vogliono comunicare, pur essendo in grado di muovere mani, dita e braccia come prima.
Leggi anche:
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
 Afasia
AfasiaL’afasia (dal greco ἀφασία “mutismo”; in inglese “aphasia”) è la perdita della capacità di comporre e/o comprendere normalmente il linguaggio, causata da Continua a leggere
 L’aura è l’insieme dei disturbi psichici, visivi, motori e/o neurologici che possono precedere l’insorgenza dell’emicrania ma anche di una crisi epilettica, causati da un’onda di depressione corticale. L’aura ha una durata variabile, ma di solito dura tra 5 e 15 minuti. L’aura può essere:
L’aura è l’insieme dei disturbi psichici, visivi, motori e/o neurologici che possono precedere l’insorgenza dell’emicrania ma anche di una crisi epilettica, causati da un’onda di depressione corticale. L’aura ha una durata variabile, ma di solito dura tra 5 e 15 minuti. L’aura può essere:
I sintomi neurologici che caratterizzano l’aura sono:
Leggi anche:
Quali sono le cause dell’aura?
I fattori scatenanti e cause per i soggetti predisposti sono attualmente sconosciuti a livello di evidenze sperimentali. È opinione comune attribuire un ruolo determinante a stati di stanchezza psicofisica (eccessivo lavoro mentale e/o fisico), stress visivo (pattern di luce persistente, luce intensa, abbagli), alimentazione (alcool, latticini, zuccheri, diabete, caffeina, pasti disordinati, pesce affumicato, fagioli), composti chimici (farmaci, coloranti, fumo, nitrati, glutammato, tiramina), problemi di pressione sanguigna (insufficienza della circolazione vertebro basilare, ipotensione ortostatica), problemi ai recettori nervosi (crisi vaso vagali, lesioni demielinizzanti), altri problemi neurovegetativi (mancanza di sonno, anomala quantità di serotonina, ciclo mestruale), e numerosissimi altri tra cui odori, rumori ed allergie.
Le prime insorgenze di aura sono sovente confuse con l’ictus cerebrale o con un attacco ischemico transitorio (TIA) e possono dare luogo a intense reazioni emotive; tuttavia, la durata limitata e la completa reversibilità sono importanti elementi da prendere in considerazione per identificare la natura benigna di tali manifestazioni.
L’attacco di emicrania si verifica solo dopo il termine dell’aura, ma raramente è anche sotto forma di emicrania asintomatica e non porta ad alcun dolore o crisi.
Leggi anche:
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
 L’emicrania è un mal di testa caratterizzato da un dolore prevalentemente unilaterale (ma può anche essere bilaterale), di intensità moderata o severa, descritto come pulsante, che tende a peggiorare con il movimento e con gli sforzi fisici e solitamente risulta associato a nausea e/o vomito. L’emicrania si distingue in due forme: emicrania senza aura ed emicrania con aura
L’emicrania è un mal di testa caratterizzato da un dolore prevalentemente unilaterale (ma può anche essere bilaterale), di intensità moderata o severa, descritto come pulsante, che tende a peggiorare con il movimento e con gli sforzi fisici e solitamente risulta associato a nausea e/o vomito. L’emicrania si distingue in due forme: emicrania senza aura ed emicrania con aura
Le differenze principali sono nella frequenza (l’emicrania con aura è meno frequente di quella senza aura) e nella presenza/assenza dell’aura. A tale proposito leggi questo articolo: Cos’è l’aura emicranica?
Leggi anche:
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
L’emicrania è un mal di testa caratterizzato da un dolore prevalentemente unilaterale, ma può manifestarsi anche bilateralmente, di intensità moderata o severa, descritto come pulsante, che tende a peggiorare con il movimento e con gli sforzi fisici e solitamente risulta associato a nausea e/o vomito. Generalmente il dolore si sviluppa nella regione frontotemporale per poi estendersi a tutto il capo e al collo. I soggetti colpiti da emicrania manifestano disturbi nei confronti della luce (fotofobia), disturbi nei confronti del rumore (fonofobia) e, in alcuni casi, disturbi nei confronti di odori (osmofobia). Solitamente il paziente desidera e ha bisogno di stare a letto, a riposo assoluto, in ambiente buio e silenzioso. La durata degli attacchi è compresa tra 4 e 72 ore. In generale la prevalenza media dell’emicrania nella popolazione adulta è di circa il 12% (18% nelle donne e 6% negli uomini). L’emicrania si distingue in due forme: emicrania senza aura (è la forma più frequente e rappresenta l’80% di tutti i casi di emicrania) ed emicrania con aura (quest’ultima è meno frequente, circa il 10-15% dei casi totali di emicrania).
L’emicrania senza aura spesso compare al risveglio. La frequenza con cui questo disturbo si manifesta è molto variabile da soggetto a soggetto: può andare da qualche episodio all’anno a manifestarsi quasi quotidianamente (emicrania cronica); nella maggior parte dei casi le crisi si scatenano da 1 a 4 volte al mese. Nonostante le cause all’origine dell’emicrania senza aura non siano ancora note, la letteratura scientifica ha riconosciuto la presenza di alcuni fattori scatenanti: eventi stressanti, ovulazione, ciclo mestruale, eccesso o difetto di sonno, consumo di particolari alimenti. Anche nell’emicrania senza aura la proporzione di donne e uomini interessati dalla patologia rimane la stessa che per l’emicrania in generale: per ogni 3 donne con la patologia risulta colpito un uomo.
Leggi anche:
L’emicrania senza aura spesso compare al risveglio. La frequenza con cui questo disturbo si manifesta è molto variabile da soggetto a soggetto, può variare da qualche episodio all’anno a manifestarsi quasi quotidianamente (emicrania cronica). Nella maggior parte dei casi le crisi si scatenano da 1 a 4 volte al mese.
Leggi anche:
All’origine dell’emicrania sembrerebbe esserci un particolare processo caratterizzato dallo spasmo rapido dei vasi encefalici seguito da una prolungata vasodilatazione. Quali siano le cause che, a loro volta, provocano l’innescarsi di questo particolare meccanismo non è però ancora noto. Nonostante le cause all’origine di questo disturbo non siano ancora conosciute, alcuni fattori possono risultare scatenanti, come ad esempio il consumo di particolari alimenti, variazioni delle abitudini di vita o dei ritmi di sonno/veglia, eventi particolarmente stressanti.
Nella forma senza aura l’emicrania è caratterizzata da un dolore prevalentemente unilaterale, ma può manifestarsi anche bilateralmente, di intensità moderata o severa, descritto come pulsante, che tende a peggiorare con il movimento e con gli sforzi fisici e solitamente risulta associato a nausea e/o vomito. Generalmente il dolore si sviluppa nella regione frontotemporale per poi estendersi a tutto il capo e al collo. I soggetti colpiti manifestano disturbi nei confronti della luce (fotofobia), disturbi nei confronti del rumore (fonofobia) e, in alcuni casi, disturbi nei confronti di odori (osmofobia). Gli attacchi di emicrania possono essere preceduti di alcune ore da una serie di disturbi premonitori (i cosiddetti “sintomi prodromici“) tra cui irritabilità, stanchezza, sonnolenza, tendenza a cambiare umore.
I farmaci di prevenzione vengono impiegati soprattutto sui soggetti – che costituiscono la minoranza – che presentano attacchi di emicrania molto frequenti. I rimedi più attivi nel ridurre la frequenza delle crisi sono il metoprololo, la flunarizina, l’amitriptilina, alcuni antiepilettici e alcuni antidepressivi. Tra le terapie preventive non farmacologiche vanno segnalati il biofeedback e l’agopuntura.
Leggi anche:
La diagnosi di emicrania senza aura si basa sulla manifestazione di almeno 5 attacchi che soddisfano i seguenti criteri:
La storia clinica e l’esame obiettivo e neurologico serviranno per escludere un’origine secondaria dell’emicrania (attribuibile, cioè, ad altre cause come traumi a carico di collo e schiena, infezioni, patologie vascolari, assunzione di sostanze stupefacenti, patologie psichiatriche, ecc) e a determinare con certezza, quindi, la diagnosi di emicrania senza aura.
Nei soggetti che soffrono di un numero limitato di crisi emicraniche all’anno la terapia farmacologica è mirata a stroncare l’attacco (terapia sintomatica), mentre quando le crisi sono frequenti e ricorrenti si prende in considerazione una finalità preventiva (terapia preventiva).
Tra i farmaci più utilizzati nella terapia sintomatica dell’attacco emicranico ci sono i comuni analgesici non steroidei (Fans) e i triptani.
Leggi anche:
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!