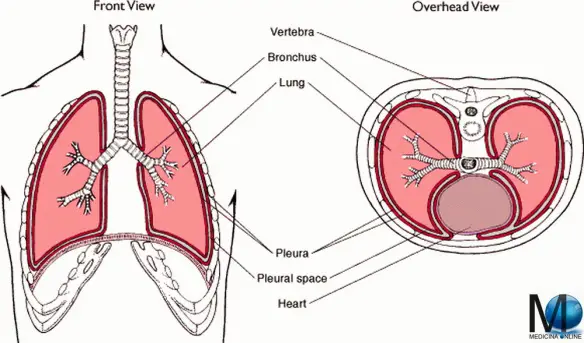
 Con il termine idrotorace ci si riferisce ad una condizione clinica caratterizzata dalla raccolta patologica di liquido sieroso (non infiammatorio) che si accumula nel cavo pleurico.
Con il termine idrotorace ci si riferisce ad una condizione clinica caratterizzata dalla raccolta patologica di liquido sieroso (non infiammatorio) che si accumula nel cavo pleurico.
Cause e patologie correlate
- Edema generalizzato. In genere associato correlato a disproteinemia. Anomalie nella sintesi proteica possono essere dovute a loro volta a malassorbimento e/o malnutrizione, epatopatia o nefropatia.
- Stasi circolatoria. Circostanze tipiche in cui si può verificare la stasi sono lo scompenso cardiaco, le malattie renali ed epatiche.
- Aumento di pressione venosa o linfatica. In genere collegata a compressione di grosse vene o di vasi linfatici toracici da parte di masse tumorali ad accrescimento mediastinico.
L’idrotorace epatico è una evenienza estremamente comune di idrotorace e si verifica nei soggetti affetti da cirrosi epatica scompensata. Il versamento pleurico in questo caso origina dal versamento ascitico stesso ed è riscontrabile in circa il 5% dei soggetti che presentano cirrosi epatica ed ascite. Nella stragrande maggioranza dei casi il versamento è a destra. Questo tipo di idrotorace oltre ai meccanismi sopra elencati sarebbe anche favorito dalla presenza di piccole soluzioni di continuo nel muscolo diaframma, in particolare nella sua porzione tendinea.
Segni e sintomi
L’idrotorace dal punto di vista sintomatologico può essere completamente silente. Se assume dimensioni cospicue può venire a determinare compressione degli organi toracici (in particolare cuore, polmoni e grossi vasi), determinando così:
- Malessere generale
- Inappetenza
- Dispnea (difficoltà respiratoria)
- Tachicardia (aumento della frequenza cardiaca)
- Dolore o senso di oppressione toracica
- Cianosi
- Lipotimie (svenimenti).
Diagnosi
Il sospetto diagnostico è inizialmente clinico e si basa su una attenta raccolta anamnestica e sui sintomi riferiti dal paziente. Ulteriori esami strumentali eseguibili come test di conferma sono:
- La radiografia del torace
- La tomografia computerizzata torace
- Le prove di funzionalità respiratoria
Diagnosi differenziale
L’idrotorace deve essere distinto da:
- Emotorace (il versamento pleurico è costituito da sangue; in genere collegato a traumi maggiori).
- Empiema (il versamento è costituito da una raccolta di pus; generalmente associato a processi infettivi del torace).
- Chilotorace (versamento di chilo, cioè di liquido linfatico, da rottura del dotto toracico).
Trattamento
Il trattamento dell’idrotorace può risultare particolarmente complesso.
La terapia deve essere principalmente rivolta a curare le cause sottostanti la condizione, cioè quelle cause che hanno originato il problema.
La terapia diuretica è estremamente valida in molti casi di idrotorace, ed in particolare nel controllare il versamento pleurico ed ascitico in quei soggetti affetti da idrotorace epatico. Nei soggetti che, nonostante la terapia diuretica, permangono sintomatici e segnatamente presentano dispneaa riposo o da sforzo, si può rendere necessario ricorrere alla evacuazione del versamento tramite toracentesi.
Leggi anche:
- Bronchi polmonari: anatomia, posizione e funzioni in sintesi
- Bronchioli e ramificazioni dell’albero bronchiale: anatomia e funzioni
- Bronchioli terminali: anatomia, posizione e funzioni in sintesi
- Polmoni: differenza tra funzioni respiratorie e non respiratorie
- Surfattante, compliance polmonare, alveoli, composizione e funzioni
- Differenza tra vie aeree superiori ed inferiori
- Differenza tra pneumociti di tipo I e di tipo II
- Diramazioni delle vie aeree inferiori: spiegazione e schema
- Bronchiolite in neonati e bambini: sintomi, cause, è pericolosa?
- Bronchiolite nei bimbi: mortalità, pericoli, complicazioni e durata
- Bronchiolite nei bambini: quando chiamare il medico?
- Bronchiolite nei bambini: qual è la migliore terapia?
- Drenaggio toracico (toracostomia): a che serve, quando si rimuove
- Valvola di Heimlich: com’è fatta, a che serve e come funziona
- Versamento pleurico, scompenso cardiaco, neoplastico, conseguenze
- Chilotorace: cause, sintomi e trattamento
- Empiema pleurico, subdurale, della colecisti: cause e cure
- Differenza tra empiema ed ascesso
- Emotorace (sangue nella cavità pleurica): sintomi, cause e cura
- Embolia polmonare: massiva, diagnosi, da tumore, terapia
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Polmonite interstiziale, atipica, senza febbre: sintomi e cure in bimbi ed adulti
- Polmonite in bimbi ed adulti: quando chiamare subito il medico
- Polmonite in bimbi ed adulti: quando diventa davvero pericolosa
- Cos’è l’edema, come e perché si forma?
- Differenza tra edema infiammatorio, non infiammatorio, essudato, trasudato, idropisìa e idrope
- Anasarca, edema generalizzato, idropisìa: cause, sintomi e cure
- Idrope: cause, tipi e terapia
- Cos’è l’Idropisìa?
- Edema infiammatorio e vasi sanguigni nell’infiammazione
- Differenza tra toracentesi, paracentesi e rachicentesi
- Differenza tra acidosi ed alcalosi, metabolica e respiratoria
- Apparato respiratorio: anatomia in sintesi, struttura e funzioni
- Asma bronchiale: spirometria e diagnosi differenziale
- Esofago e trachea: zona, anatomia, rapporti e differenze
- Spirometria diretta ed indiretta: come si esegue ed a cosa serve
- Differenza tra BPCO ed asma: terapia e sintomi comuni e diversi
- Broncopneumopatia cronica ostruttiva (BPCO): sintomi, diagnosi e cura
- Asma bronchiale in bambini e adulti: cause, sintomi e cura
- Differenza tra inspirazione e espirazione: l’atto respiratorio
- Tumore al polmone in chi non fuma: da cosa viene causato?
- Differenza tra ventilazione polmonare e alveolare: spazio morto anatomico e fisiologico
- Broncoscopia polmonare con biopsia: a cosa serve, fa male, è pericolosa?
- Tutti gli articoli sullo smettere di fumare
- Enfisema polmonare: sintomi, tipi, cause, diagnosi e terapia
- Alveoli polmonari: cosa sono e che funzioni svolgono?
- Enfisema polmonare: cure, complicazioni, quando chiamare il medico
- Spirometria diretta ed indiretta: come si esegue ed a cosa serve
- Che significa malattia autoimmune? Spiegazione ed esempi
- Parametri della spirometria: capacità, volumi, rapporti e flussi
- Polmoni: anatomia e funzioni in sintesi
- Differenza tra laringe, faringe e trachea
- Pneumotorace spontaneo primario, secondario ed iperteso: cause, sintomi, terapie
- Sangue dal naso (epistassi) in bambini e adulti: cause, rimedi naturali, cosa fare e cosa NON fare
- Differenza tra dispnea, apnea e tachipnea
- Differenza apnea statica, dinamica e profonda
- Differenza tra ipossiemia, ipossia ed anossia
- Differenza tra ipossiemia e ipercapnia
- Differenza tra insufficienza respiratoria di tipo 1 e 2
- Crisi respiratoria acuta e rischio di morte: cosa fare?
- Differenza tra costola incrinata e rotta
- Cos’è una costa? Differenza tra costole e coste
- Gabbia toracica: dove si trova, a che serve e da cosa è composta
- Costola rotta (frattura costale): sintomi, diagnosi e terapia
- Costola incrinata: sintomi, terapia e tempi di recupero
- Differenza tra costole e vertebre
- Muscoli respiratori volontari ed involontari
- Frattura costale multipla, volet costale e pneumotorace
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 La bronchiolite è un’infiammazione dei bronchioli, i più piccoli passaggi di aria dei polmoni. Di solito si verifica nei bambini di meno di due anni di età, con la maggioranza dei casi compresi tra i tre e i sei mesi. Si presenta con tosse, mancanza di respiro e respiro sibilante e può essere causa per alcuni bambini di difficoltà di alimentazione. Questa infiammazione è di solito causata da una infezione determinata dal virus respiratorio sinciziale (RSV), responsabile non solo di oltre il 70% dei casi di bronchiolite, ma anche frequentemente di polmonite in età pediatrica. L’infezione avviene più spesso nei mesi invernali, soprattutto in quei posti dove vi sono molti bambini nella stessa stanza, come ad esempio in una scuola.
La bronchiolite è un’infiammazione dei bronchioli, i più piccoli passaggi di aria dei polmoni. Di solito si verifica nei bambini di meno di due anni di età, con la maggioranza dei casi compresi tra i tre e i sei mesi. Si presenta con tosse, mancanza di respiro e respiro sibilante e può essere causa per alcuni bambini di difficoltà di alimentazione. Questa infiammazione è di solito causata da una infezione determinata dal virus respiratorio sinciziale (RSV), responsabile non solo di oltre il 70% dei casi di bronchiolite, ma anche frequentemente di polmonite in età pediatrica. L’infezione avviene più spesso nei mesi invernali, soprattutto in quei posti dove vi sono molti bambini nella stessa stanza, come ad esempio in una scuola.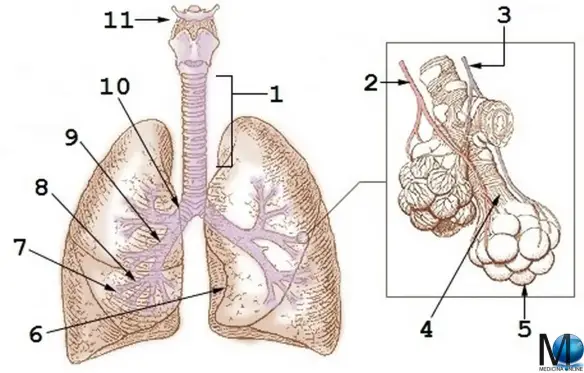 Schema riassuntivo dell’apparato respiratorio:
Schema riassuntivo dell’apparato respiratorio: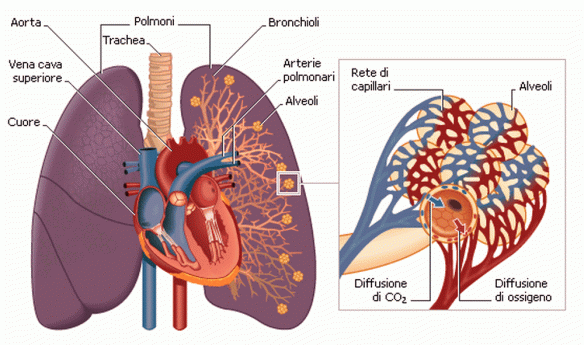 Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, ti consiglio di leggere questo articolo:
Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, ti consiglio di leggere questo articolo:  L’apnea ostruttiva del sonno (anche chiamata apnea notturna di tipo ostruttivo, o OSA) è una condizione medica caratterizzata da interruzioni nella respirazione durante il sonno dovute all’ostruzione – totale o parziale – delle vie aeree superiori. Il disturbo interessa più frequentemente gli uomini delle donne e nelle donne è più frequente dopo la menopausa.
L’apnea ostruttiva del sonno (anche chiamata apnea notturna di tipo ostruttivo, o OSA) è una condizione medica caratterizzata da interruzioni nella respirazione durante il sonno dovute all’ostruzione – totale o parziale – delle vie aeree superiori. Il disturbo interessa più frequentemente gli uomini delle donne e nelle donne è più frequente dopo la menopausa. Con il termine respiro di Falstaff ci si riferisce ad una forma di respiro patologico ed estremamente difficoltoso associato alla sindrome delle apnee ostruttive nel sonno. Il respiro di Falstaff si verifica soprattutto in soggetti obesi tanto che prende il suo nome da Sir John Falstaff – raffigurato nel dipinto che vedete in alto – un personaggio inventato nel 1596 da William Shakespeare per la sua opera Enrico IV: Falstaff viene descritto come un individuo enorme, gravemente obeso che “russa come un cavallo e fa fatica a respirare”.
Con il termine respiro di Falstaff ci si riferisce ad una forma di respiro patologico ed estremamente difficoltoso associato alla sindrome delle apnee ostruttive nel sonno. Il respiro di Falstaff si verifica soprattutto in soggetti obesi tanto che prende il suo nome da Sir John Falstaff – raffigurato nel dipinto che vedete in alto – un personaggio inventato nel 1596 da William Shakespeare per la sua opera Enrico IV: Falstaff viene descritto come un individuo enorme, gravemente obeso che “russa come un cavallo e fa fatica a respirare”. Il Respiro di Kussmaul (o respiro grosso) è un tipo di respiro patologico caratterizzato da atti respiratori molto lenti, ed in particolare da una inspirazione profonda e rumorosa, a cui segue una breve apnea inspiratoria, quindi una espirazione breve e gemente, infine una pausa post-espiratoria decisamente prolungata. Questo respiro patologico deve il suo nome a Adolf Kussmaul che lo descrisse nel 1800.
Il Respiro di Kussmaul (o respiro grosso) è un tipo di respiro patologico caratterizzato da atti respiratori molto lenti, ed in particolare da una inspirazione profonda e rumorosa, a cui segue una breve apnea inspiratoria, quindi una espirazione breve e gemente, infine una pausa post-espiratoria decisamente prolungata. Questo respiro patologico deve il suo nome a Adolf Kussmaul che lo descrisse nel 1800.