 Per la maggior parte dei sintomi che potrebbero essere il campanello d’allarme di problemi al cuore, sia quelli apparentemente banali sia quelli potenzialmente più pericolosi, è molto importante la storia raccontata dal paziente. Se il paziente riesce a mantenersi razionale e a identificare quelle che potrebbero essere le spie caratteristiche del suo disturbo, fornisce al cardiologo una descrizione precisa dei sintomi che, per lo specialista attento, assumono un’importanza spesso maggiore rispetto a esami complessi, prolungati e talora fastidiosi per il paziente.
Per la maggior parte dei sintomi che potrebbero essere il campanello d’allarme di problemi al cuore, sia quelli apparentemente banali sia quelli potenzialmente più pericolosi, è molto importante la storia raccontata dal paziente. Se il paziente riesce a mantenersi razionale e a identificare quelle che potrebbero essere le spie caratteristiche del suo disturbo, fornisce al cardiologo una descrizione precisa dei sintomi che, per lo specialista attento, assumono un’importanza spesso maggiore rispetto a esami complessi, prolungati e talora fastidiosi per il paziente.
La dispnea
Un sintomo tipico delle cardiopatie è la mancanza di fiato o, in linguaggio medico, la dispnea. Quando un paziente lamenta la mancanza di fiato, è necessario riuscire a capire se tale sintomo dipende da un problema cardiaco, respiratorio o neurologico, psicologico o metabolico (per esempio l’anemia o una malattia della tiroide). Il racconto del paziente, se accurato e dettagliato, può offrire buone indicazioni. La dispnea di origine cardiaca si presenta, generalmente, se si fanno sforzi fisici o in posizione distesa (in questo caso si definisce ortopnea). Il caso tipico è quello del paziente che accusa mancanza di fiato dopo aver fatto un piano di scale, un percorso in salita o che deve dormire con due cuscini per stare un po’ sollevato e respirare meglio.
Normalmente la dispnea cardiaca è legata a un deficit di funzionamento del muscolo cardiaco, che può sopperire ai bisogni dell’organismo a riposo ma non riesce a fornirgli sangue a sufficienza in caso di aumentate richieste come, per esempio, uno sforzo fisico. È possibile che si verifichi la condizione in cui il sangue in eccesso, non potendo essere spinto verso la parte bassa del corpo, ristagni a monte del cuore, a livello dei polmoni, e trasudando all’interno degli alveoli può causare una malattia molto pericolosa come l’edema polmonare acuto. La dispnea cardiaca può essere più comunemente causata da malattie valvolari (per es. la stenosi o l’insufficienza della valvola mitrale), oppure a una malattia del muscolo cardiaco (cardiomiopatia dilatativa, ossia il cuore aumenta le proprie dimensioni, talora in conseguenza di un grosso infarto), o ancora a un deficit di irrorazione coronarica. In quest’ultimo caso, la dispnea rappresenta un equivalente anginoso, ciò significa che alcuni pazienti, a causa di un restringimento delle coronarie, invece che accusare il classico dolore toracico di cui abbiamo parlato in precedenza, accusano mancanza di fiato.
Leggi anche:
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione arteriosa e venosa
- Differenza tra atri e ventricoli
- Valvole cardiache: cosa sono, quali sono ed a che servono
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
La sincope
Un altro disturbo molto importante, anch’esso comune sia ad alcune cardiopatie che a problemi neurologici, è la sincope, ossia un’improvvisa perdita di coscienza non preceduta da alcuna avvisaglia (totalmente diversa dalla “sensazione di mancamento” molto comune soprattutto nelle persone ansiose o che soffrono di pressione arteriosa bassa).
La sincope può essere dovuta a malattie valvolari o del muscolo cardiaco (per es. la stenosi aortica e la cardiomiopatia ipertrofica), ma più frequentemente è legata ad un’aritmia cardiaca.
I tipi di aritmia cardiaca che possono provocare un’improvvisa perdita di coscienza sono due:
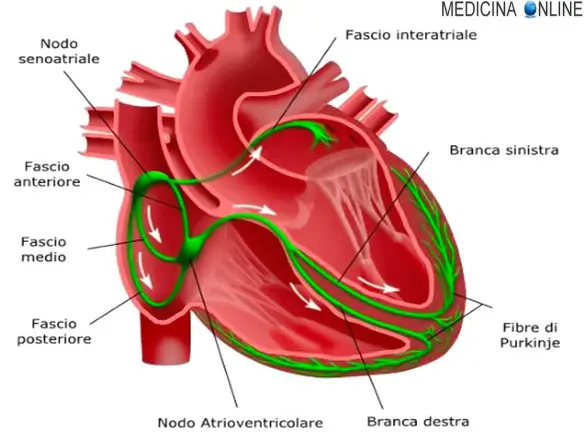
- la bradicardia (ossia un “blocco” che si verifica in un punto del circuito elettrico che attraversa il cuore per farlo contrarre), che determina una pausa del battito cardiaco di alcuni secondi e la conseguente mancanza di afflusso di sangue al cervello oppure, al contrario,
- la tachicardia ventricolare, ossia un’aritmia potenzialmente molto pericolosa (può infatti evolvere spontaneamente verso la fibrillazione ventricolare e l’arresto cardiaco) che consiste in un battito accelerato che parte dai ventricoli, così rapido e disordinato che non consente al cuore di riempirsi adeguatamente di sangue e di pomparlo verso il cervello, apportandogli di conseguenza un ridotto afflusso di sangue e quindi di nutrimento.
Anche nel caso della sincope, il racconto del paziente è determinante per riuscire a capire se la perdita di coscienza può essere dovuta a una delle patologie sopra citate, potenzialmente letali, o più banalmente a un calo di pressione o a un attacco d’ansia o di panico.
Le palpitazioni
Infine, tra gli innumerevoli disturbi cardiaci, vi è il vasto capitolo delle “palpitazioni”, che vanno dalla sensazione di “tuffo al cuore” o di “battito mancante” propria dell’extrasistole, alla sensazione di cardiopalmo che identifica una condizione di accelerato battito cardiaco (o “tachicardia”). In questo caso, è necessario poter valutare se si tratta di una tachicardia “sinusale” o di una forma diversa (“sopraventricolare” o “ventricolare”). Nel primo caso, la tachicardia è legata ad una maggiore velocità del nodo del seno, cioè di quella struttura che già normalmente funge da “segnapassi” cardiaco (come avviene in caso di uno sforzo fisico, di uno stress emotivo o in condizioni di febbre, anemia, ipertiroidismo e altre situazioni). Nel secondo caso, si tratta di una condizione nella quale un punto del cuore differente dal nodo del seno prende il sopravvento e invia al resto del cuore una serie più o meno lunga di impulsi elettrici, finché il nodo del seno non riprende la sua normale sequenza. Nella tachicardia sinusale, l’insorgenza
Leggi anche:
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Qual è la differenza tra arteria e vena?
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
- Stomaco: anatomia e funzioni in sintesi
- La Sindrome del cuore infranto: il falso infarto di chi ha il “cuore spezzato”
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Che differenza c’è tra sistole e diastole?
- Ipertensione: quali farmaci usare per abbassare la pressione arteriosa?
- Sarò iperteso per tutta la vita? Dovrò continuare ad assumere il farmaco per sempre?
- Non riesco a controllare la pressione arteriosa alta
- Cosa fare in caso di picco di pressione arteriosa elevato?
- Cardioaspirin 100mg: effetti indesiderati, a cosa serve, dosaggi (foglio illustrativo)
- Pressione arteriosa: i momenti della giornata in cui è più alta
- A che ora del giorno misurare la pressione arteriosa?
- Come si misura la pressione arteriosa? Guida facile
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Differenze tra carotide e giugulare
- Giugulare interna ed esterna: dove si trova ed a che serve
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Anasarca, edema generalizzato, idropisìa: cause, sintomi e cure
- Differenza tra edema infiammatorio, non infiammatorio, essudato, trasudato, idropisìa e idrope
- Cos’è l’Idropisìa?
- Idrope: cause, tipi e terapia
- Cos’è l’edema, come e perché si forma?
- Differenza tra edema localizzato, generalizzato e sistemico
- Differenza tra insufficienza e stenosi valvolare
- Differenza tra insufficienza cardiaca e scompenso
- Differenza tra uretra e uretere
- Differenza tra insufficienza renale acuta, cronica e dialisi
- Differenza tra aorta ed arteria
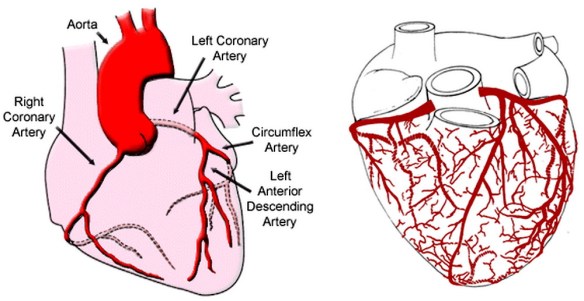
- Differenza tra coronarie e arterie: miocardio e circolazione coronarica
- Vena porta e sistema portale: anatomia e funzioni della circolazione epatica
- Differenza tra cirrosi e fibrosi
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Una bradiaritmia è un’aritmia cardiaca caratterizzata da un rallentamento patologico della frequenza cardiaca causato da un disturbo nella formazione o nella conduzione dell’impulso elettrico cardiaco. La diminuzione della frequenza cardiaca può essere talmente severa da non permettere il corretto pompaggio del sangue non solo sotto sforzo, ma perfino con soggetto a riposo, ad esempio mentre è steso su un letto. Il deficit di funzione di pompa del cuore porta l’organismo (e soprattutto il cervello) a non avere adeguato nutrimento ed ossigeno con possibile perdita di coscienza e – se il normale ritmo non viene ripristinato e la bradiaritmia è severa – al decesso del paziente, anche a causa dell’accumulo di liquidi a livello polmonare (
Una bradiaritmia è un’aritmia cardiaca caratterizzata da un rallentamento patologico della frequenza cardiaca causato da un disturbo nella formazione o nella conduzione dell’impulso elettrico cardiaco. La diminuzione della frequenza cardiaca può essere talmente severa da non permettere il corretto pompaggio del sangue non solo sotto sforzo, ma perfino con soggetto a riposo, ad esempio mentre è steso su un letto. Il deficit di funzione di pompa del cuore porta l’organismo (e soprattutto il cervello) a non avere adeguato nutrimento ed ossigeno con possibile perdita di coscienza e – se il normale ritmo non viene ripristinato e la bradiaritmia è severa – al decesso del paziente, anche a causa dell’accumulo di liquidi a livello polmonare ( L’apnea ostruttiva del sonno (anche chiamata apnea notturna di tipo ostruttivo, o OSA) è una condizione medica caratterizzata da interruzioni nella respirazione durante il sonno dovute all’ostruzione – totale o parziale – delle vie aeree superiori. Il disturbo interessa più frequentemente gli uomini delle donne e nelle donne è più frequente dopo la menopausa.
L’apnea ostruttiva del sonno (anche chiamata apnea notturna di tipo ostruttivo, o OSA) è una condizione medica caratterizzata da interruzioni nella respirazione durante il sonno dovute all’ostruzione – totale o parziale – delle vie aeree superiori. Il disturbo interessa più frequentemente gli uomini delle donne e nelle donne è più frequente dopo la menopausa. Con il termine respiro di Falstaff ci si riferisce ad una forma di respiro patologico ed estremamente difficoltoso associato alla sindrome delle apnee ostruttive nel sonno. Il respiro di Falstaff si verifica soprattutto in soggetti obesi tanto che prende il suo nome da Sir John Falstaff – raffigurato nel dipinto che vedete in alto – un personaggio inventato nel 1596 da William Shakespeare per la sua opera Enrico IV: Falstaff viene descritto come un individuo enorme, gravemente obeso che “russa come un cavallo e fa fatica a respirare”.
Con il termine respiro di Falstaff ci si riferisce ad una forma di respiro patologico ed estremamente difficoltoso associato alla sindrome delle apnee ostruttive nel sonno. Il respiro di Falstaff si verifica soprattutto in soggetti obesi tanto che prende il suo nome da Sir John Falstaff – raffigurato nel dipinto che vedete in alto – un personaggio inventato nel 1596 da William Shakespeare per la sua opera Enrico IV: Falstaff viene descritto come un individuo enorme, gravemente obeso che “russa come un cavallo e fa fatica a respirare”. Il Respiro di Kussmaul (o respiro grosso) è un tipo di respiro patologico caratterizzato da atti respiratori molto lenti, ed in particolare da una inspirazione profonda e rumorosa, a cui segue una breve apnea inspiratoria, quindi una espirazione breve e gemente, infine una pausa post-espiratoria decisamente prolungata. Questo respiro patologico deve il suo nome a Adolf Kussmaul che lo descrisse nel 1800.
Il Respiro di Kussmaul (o respiro grosso) è un tipo di respiro patologico caratterizzato da atti respiratori molto lenti, ed in particolare da una inspirazione profonda e rumorosa, a cui segue una breve apnea inspiratoria, quindi una espirazione breve e gemente, infine una pausa post-espiratoria decisamente prolungata. Questo respiro patologico deve il suo nome a Adolf Kussmaul che lo descrisse nel 1800.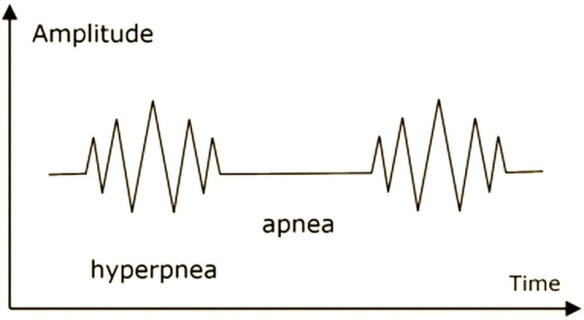 Per respiro di Cheyne-Stokes (o respiro periodico) si intende una forma di respiro patologico frequente negli anziani in cui si alternano fasi di apnea anche di lunga durata (fino a 20 secondi) a fasi in cui si passa gradatamente da una respirazione profonda ad una sempre più superficiale (cicli respiratori brevi e frequenti) che termina nuovamente nella fase di apnea. Ogni ciclo respiratorio anomalo dura da un minimo di 45 secondi ad un massimo di 3 minuti. Questo loop può prolungarsi varie volte.
Per respiro di Cheyne-Stokes (o respiro periodico) si intende una forma di respiro patologico frequente negli anziani in cui si alternano fasi di apnea anche di lunga durata (fino a 20 secondi) a fasi in cui si passa gradatamente da una respirazione profonda ad una sempre più superficiale (cicli respiratori brevi e frequenti) che termina nuovamente nella fase di apnea. Ogni ciclo respiratorio anomalo dura da un minimo di 45 secondi ad un massimo di 3 minuti. Questo loop può prolungarsi varie volte.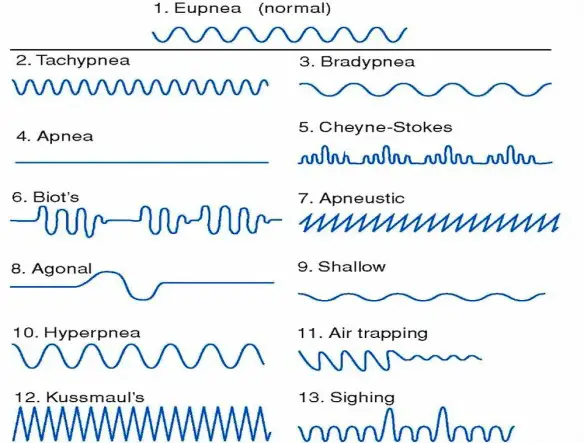 Il Respiro di Biot è una forma di respiro patologico caratterizzato da una alternanza di gruppi di 4 o 5 atti respiratori brevi e superficiali seguiti da fasi di apnea di durata variabile, ma in genere tra i 10 ed i 30 secondi. Questo tipo di respiro è una manifestazione di una grave sofferenza del centro respiratorio bulbare ed è un indice prognostico grave. Deve il suo nome allo scopritore, Camille Biot, che lo descrisse nel 1876. Viene chiamato anche respiro intermittente o respirazione atassica anche se secondo alcuni si deve distinguere il respiro di Biot dalla respirazione atassica in quanto il primo appare più regolare mentre la respirazione atassica è caratterizzata da respiri del tutto irregolari e da pause.
Il Respiro di Biot è una forma di respiro patologico caratterizzato da una alternanza di gruppi di 4 o 5 atti respiratori brevi e superficiali seguiti da fasi di apnea di durata variabile, ma in genere tra i 10 ed i 30 secondi. Questo tipo di respiro è una manifestazione di una grave sofferenza del centro respiratorio bulbare ed è un indice prognostico grave. Deve il suo nome allo scopritore, Camille Biot, che lo descrisse nel 1876. Viene chiamato anche respiro intermittente o respirazione atassica anche se secondo alcuni si deve distinguere il respiro di Biot dalla respirazione atassica in quanto il primo appare più regolare mentre la respirazione atassica è caratterizzata da respiri del tutto irregolari e da pause.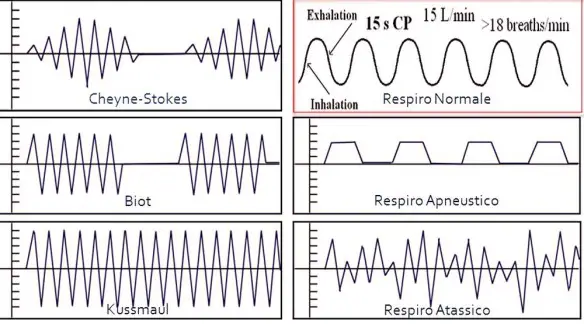 Con respiro patologico in campo medico, si intende un tipo di respirazione alterata che si verifica durante il sonno o la veglia, causata da una condizione patologica, in contrapposizione al respiro normale che alterna, senza apnee, inspirazione ed espirazione mediamente dalle 16 alle 20 volte al minuto.
Con respiro patologico in campo medico, si intende un tipo di respirazione alterata che si verifica durante il sonno o la veglia, causata da una condizione patologica, in contrapposizione al respiro normale che alterna, senza apnee, inspirazione ed espirazione mediamente dalle 16 alle 20 volte al minuto.