 In condizioni normali, il colore delle feci varia dal marrone chiaro al marrone scuro. Questa caratteristica pigmentazione è conferita dai residui biliari sfuggiti al riassorbimento intestinale e metabolizzati dalla flora locale (la bile viene prodotta dal fegato e riversata nell’intestino, dove favorisce la digestione e l’assorbimento dei lipidi alimentari). Nonostante il colore delle feci sia pesantemente influenzato dalle abitudini alimentari, un’eventuale anomalia cromatica può essere dovuta anche a condizioni morbose. Per questo, qualora l’alterazione non sia attribuibile a particolari modificazioni dietetiche o si accompagni ad altri sintomi – come diarrea, stitichezza, debolezza, dolori addominali o capogiri – è importante segnalarlo prontamente al proprio medico.
In condizioni normali, il colore delle feci varia dal marrone chiaro al marrone scuro. Questa caratteristica pigmentazione è conferita dai residui biliari sfuggiti al riassorbimento intestinale e metabolizzati dalla flora locale (la bile viene prodotta dal fegato e riversata nell’intestino, dove favorisce la digestione e l’assorbimento dei lipidi alimentari). Nonostante il colore delle feci sia pesantemente influenzato dalle abitudini alimentari, un’eventuale anomalia cromatica può essere dovuta anche a condizioni morbose. Per questo, qualora l’alterazione non sia attribuibile a particolari modificazioni dietetiche o si accompagni ad altri sintomi – come diarrea, stitichezza, debolezza, dolori addominali o capogiri – è importante segnalarlo prontamente al proprio medico.
Feci verdi
Nella composizione della bile rientra una sostanza, chiamata bilirubina, derivata dalla degradazione dei globuli rossi. Questa viene metabolizzata dalla flora batterica intestinale in stercobilina, che dona alle feci la tipica colorazione marrone. La bilirubina deriva a sua volta da un precursore, chiamato biliverdina, anch’esso presente nella bile e talvolta nelle feci, a cui dona un colore verde. Tale situazione si verifica quando il transito intestinale è talmente veloce da causare un’incompleta trasformazione della biliverdina in bilirubina e derivati. Feci verdi sono quindi una tipica espressione della diarrea e delle condizioni di natura patologica e non (ad es. abuso di lassativi) che la provocano. Anche alcune cure antibiotiche o gli integratori a base di ferro possono dare il medesimo inconveniente. Il colore verde delle feci può essere legato alla cospicua assunzione di alimenti ricchi di clorofilla, contenuta soprattutto negli spinaci, nella rucola, nel prezzemolo, nei fagiolini e nei vegetali a foglia verde in genere.
Leggi anche: Il mio alito odora di feci: cause, quando è pericoloso e rimedi
Feci arancioni
Feci arancioni possono essere la conseguenza di un abbondante consumo di cibi ricchi di beta-carotene, riconoscibili perché caratterizzati da sfumature giallo-arancioni (carote, zucche, albicocche, mango, patate dolci ecc.). Anche l’abuso degli integratori che contengono questo pigmento ad azione antiossidante, l’assunzione di medicinali a base di rifampina (un antimicobatterico) o di alimenti con coloranti di analoga tonalità, possono causare l’evacuazione di feci arancioni.
Leggi anche: Fecaloma: tappo di feci durissime, cause, sintomi e rimedi
Feci rosse
Quando il colore delle feci assume tonalità rossicce, il timore è che l’evento sia in qualche modo correlato a gravi patologie associate alla presenza di sangue negli escrementi. Fortunatamente, anche in questo caso esiste una possibile correlazione con l’abbondante consumo di alimenti di colore rosso (succo di pomodoro, frutta rossa e barbabietole). Dall’altra parte, non dobbiamo dimenticare che un’emorragia nei vari tratti del tubo digerente può avere come effetto l’evacuazione di feci rossicce o con presenza di sangue. Nella peggiore dell’ipotesi potrebbe anche trattarsi di cancro al colon, oppure di un polipo intestinale con tendenza ad evolvere in una forma cancerosa. Il colore rosso delle feci può essere uniforme o alterato da filamenti o macchie di colore rosso vivo, che si possono notare anche sulla carta igienica o sulle pareti del wc; tale condizione si manifesta quando l’emorragia interessa l’ultimo tratto dell’intestino (proctite, diverticolite, emorroidi, ragadi anali, polipi o tumori del retto). Se le feci sono di colore rosso scuro, è più probabile che l’emorragia provenga dai tratti superiori del tubo digerente (esofago, stomaco e duodeno).
Leggi anche: Feci pastose e maleodoranti: malassorbimento e cattiva digestione
Feci bianche, grigie o pallide (acoliche)
Feci di colore tendente al chiaro possono essere dovute alla cospicua assunzione di cibi di colore bianco o beige, come riso, patate o tapioca. L’ingestione di antiacidi (a base di idrossido di alluminio) o il bario utilizzato come metodo di contrasto per radiografie del tubo digerente, possono conferire alla massa fecale un colore bianco gessato. Nella parte iniziale abbiamo detto che il colore delle feci è dovuto soprattutto alla presenza di bilirubina e dei suoi metaboliti. Ne consegue che un’ipocromia fecale è spesso dovuta al mancato arrivo della bile nell’intestino, ad esempio per la presenza di calcoli alla colecisti o più raramente per un tumore del dotto biliare o del pancreas. Feci di colore bianco possono segnalare anche una serie di gravi disturbi epatici che comportano il blocco dei dotti biliari, come cirrosi, epatite e cancro al fegato.
Feci lucide, untuose e di colore pallido, sono tipiche della steatorrea (eccessiva presenza di grasso negli escrementi, causata generalmente da un malassorbimento intestinale come avviene nella celiachia).
Leggi anche: Feci galleggianti e maleodoranti: cause e quando chiamare il medico
Feci nere, picee, scure, catramose
Feci di colore grigio scuro possono segnalare la presenza di metalli, come ferro (ad esempio per l’eccessiva ingestione di cioccolato e/o carne) o bismuto; possono essere anche la conseguenza dell’assunzione di carbone o di un elevato apporto di liquirizia. Più in generale, comunque, feci nerastre e catramose possono indicare la presenza di sangue parzialmente digerito (melena); tale condizione può testimoniare emorragie del tratto digerente superiore, ad esempio a livello esofageo, gastrico o duodenale (ulcera peptica) e, in alcuni casi, può essere la spia di un tumore di tratto digerente.
I migliori prodotti per la salute dell’apparato digerente
Qui di seguito trovate una lista di prodotti di varie marche per il benessere del vostro apparato digerente, in grado di combattere stipsi, fecalomi, meteorismo, gonfiore addominale, acidità di stomaco, reflusso, cattiva digestione ed alitosi:
Leggi anche:
- Feci nere e melena: cause e cure in adulti e neonati
- Sindrome dell’intestino irritabile: sintomi, dieta e cibi da evitare
- Mal di pancia e di stomaco: da cosa può dipendere e quali sono le cure
- Mal di pancia forte: quando chiamare il medico?
- Feci del neonato verdi, gialle, con muco, schiumose: cosa fare?
- Fare un clistere evacuativo: procedura semplice con peretta
- Microclisma: cos’è e come si usa in adulti e neonati
- Feci dure, stitichezza e dolore defecazione: cause e cure
- L’apparato digerente: cos’è, com’è fatto, a che serve e come funziona?
- Come fare un clistere evacuativo: procedura semplice con enteroclisma
- Differenze tra clistere, peretta, enteroclisma, microclisma
- Quando è utile fare un clistere evacuativo?
- Meconio, transizione e svezzamento: feci diverse nel neonato
- Differenza tra feci del neonato allattato al seno o con latte artificiale
- È normale che il mio bambino non emetta feci ogni giorno?
- Quante volte al giorno va cambiato il pannolino in neonati e bimbi?
- Carboidrati, proteine e grassi: come vengono assorbiti nell’intestino?
- Differenza tra colite ulcerosa, muco-membranosa, da fermentazione e da putrefazione
- Le tue feci dicono se sei in salute: con la Scala di Bristol impara ad interpretarle
- Quanto peso perdiamo ogni volta che andiamo in bagno?
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Lingua bianca, impastata, spaccata: cause e quando è pericolosa
- Feci gialle, giallo oro, giallastre: cause ed interpretazione clinica
- Feci con sangue, muco, cibo: quando preoccuparsi?
- Incontinenza fecale primitiva e secondaria: cos’è e come si cura
- Infezione da Helicobacter Pylori: cosa causa, come si riconosce e cura
- Le 5 cose da fare a stomaco vuoto, secondo la scienza
- Stomaco: come fa a digerire il cibo che mangi ed a dirti che sei “pieno”
- Come vincere l’ansia per evitare di mangiare fuori pasto
- Eliminare la tensione nervosa allo stomaco con i rimedi naturali
- Perché viene la diarrea in gravidanza? Fa male al bambino? Cure e rimedi
- Perché viene la diarrea prima e durante il ciclo mestruale e cure
- La diarrea è pericolosa nel bambino e neonato? Cosa fare? Quando chiamare il pediatra?
- Parassiti e vermi nelle feci: sintomi e come eliminarli con farmaci e rimedi naturali
- Articolazione temporo mandibolare (ATM): anatomia e funzioni
- Sindrome temporo mandibolare: sintomi, diagnosi e cure
- Differenza tra mascella e mandibola: sono sinonimi?
- Di cosa è fatta la saliva, quanta ne produciamo, a che serve?
- Labbra blu: da cosa sono causate e come si curano in bimbi ed adulti
- Labbra screpolate e gonfie: cause e rimedi in bambini ed adulti
- Herpes labiale: cause, sintomi, rimedi e trattamento farmacologico
- Labbra gonfie (gonfiore labiale): possibili cause, sintomi e rimedi
- Cattivo sapore in bocca acido o amaro: rimedi e quando è pericoloso
- Denti sensibili: sbiancamento, caldo, freddo, collutorio ed altre cause
- Cibi che macchiano i denti: quali evitare ed i consigli per mantenerli bianchi
- Colonscopia: cos’è, quando si fa, preparazione e rischi
- Colonscopia tradizionale o colonscopia virtuale?
- Qual è la differenza tra risonanza magnetica aperta e chiusa?
- I tuoi capelli rivelano la tua salute: ecco come leggere i segnali che ti inviano
- Come porti capelli rivela molto della tua personalità
- Le 12 cose che ogni genitore fa di nascosto dai propri figli
- Le cose che non devi MAI dire ad una donna incinta, soprattutto se sei una donna
- Le cose che non devi MAI dire ad una donna che ha appena partorito, soprattutto se sei una donna
- Sindrome dell’intestino irritabile: cause, sintomi e diagnosi
- Cause di pancia gonfia: alimentazione ed emozioni
- Stitichezza acuta e cronica: tipi, cause, trattamenti medici e rimedi
- Diarrea in vacanza: attenzione all’alimentazione!
- Diarrea del viaggiatore: consigli per prevenirla e curarla
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
 Tessuto normale
Tessuto normale
 NEI NORMALI
NEI NORMALI In condizioni normali, il colore delle feci varia dal marrone chiaro al marrone scuro. Questa caratteristica pigmentazione è conferita dai residui biliari sfuggiti al riassorbimento intestinale e metabolizzati dalla flora locale (la bile viene prodotta dal fegato e riversata nell’intestino, dove favorisce la digestione e l’assorbimento dei lipidi alimentari). Nonostante il colore delle feci sia pesantemente influenzato dalle abitudini alimentari, un’eventuale anomalia cromatica può essere dovuta anche a condizioni morbose. Per questo, qualora l’alterazione non sia attribuibile a particolari modificazioni dietetiche o si accompagni ad altri sintomi – come diarrea, stitichezza, debolezza, dolori addominali o capogiri – è importante segnalarlo prontamente al proprio medico.
In condizioni normali, il colore delle feci varia dal marrone chiaro al marrone scuro. Questa caratteristica pigmentazione è conferita dai residui biliari sfuggiti al riassorbimento intestinale e metabolizzati dalla flora locale (la bile viene prodotta dal fegato e riversata nell’intestino, dove favorisce la digestione e l’assorbimento dei lipidi alimentari). Nonostante il colore delle feci sia pesantemente influenzato dalle abitudini alimentari, un’eventuale anomalia cromatica può essere dovuta anche a condizioni morbose. Per questo, qualora l’alterazione non sia attribuibile a particolari modificazioni dietetiche o si accompagni ad altri sintomi – come diarrea, stitichezza, debolezza, dolori addominali o capogiri – è importante segnalarlo prontamente al proprio medico. L’apnea ostruttiva del sonno (anche chiamata apnea notturna di tipo ostruttivo, o OSA) è una condizione medica caratterizzata da interruzioni nella respirazione durante il sonno dovute all’ostruzione – totale o parziale – delle vie aeree superiori. Il disturbo interessa più frequentemente gli uomini delle donne e nelle donne è più frequente dopo la menopausa.
L’apnea ostruttiva del sonno (anche chiamata apnea notturna di tipo ostruttivo, o OSA) è una condizione medica caratterizzata da interruzioni nella respirazione durante il sonno dovute all’ostruzione – totale o parziale – delle vie aeree superiori. Il disturbo interessa più frequentemente gli uomini delle donne e nelle donne è più frequente dopo la menopausa. Con il termine respiro di Falstaff ci si riferisce ad una forma di respiro patologico ed estremamente difficoltoso associato alla sindrome delle apnee ostruttive nel sonno. Il respiro di Falstaff si verifica soprattutto in soggetti obesi tanto che prende il suo nome da Sir John Falstaff – raffigurato nel dipinto che vedete in alto – un personaggio inventato nel 1596 da William Shakespeare per la sua opera Enrico IV: Falstaff viene descritto come un individuo enorme, gravemente obeso che “russa come un cavallo e fa fatica a respirare”.
Con il termine respiro di Falstaff ci si riferisce ad una forma di respiro patologico ed estremamente difficoltoso associato alla sindrome delle apnee ostruttive nel sonno. Il respiro di Falstaff si verifica soprattutto in soggetti obesi tanto che prende il suo nome da Sir John Falstaff – raffigurato nel dipinto che vedete in alto – un personaggio inventato nel 1596 da William Shakespeare per la sua opera Enrico IV: Falstaff viene descritto come un individuo enorme, gravemente obeso che “russa come un cavallo e fa fatica a respirare”. Il Respiro di Kussmaul (o respiro grosso) è un tipo di respiro patologico caratterizzato da atti respiratori molto lenti, ed in particolare da una inspirazione profonda e rumorosa, a cui segue una breve apnea inspiratoria, quindi una espirazione breve e gemente, infine una pausa post-espiratoria decisamente prolungata. Questo respiro patologico deve il suo nome a Adolf Kussmaul che lo descrisse nel 1800.
Il Respiro di Kussmaul (o respiro grosso) è un tipo di respiro patologico caratterizzato da atti respiratori molto lenti, ed in particolare da una inspirazione profonda e rumorosa, a cui segue una breve apnea inspiratoria, quindi una espirazione breve e gemente, infine una pausa post-espiratoria decisamente prolungata. Questo respiro patologico deve il suo nome a Adolf Kussmaul che lo descrisse nel 1800.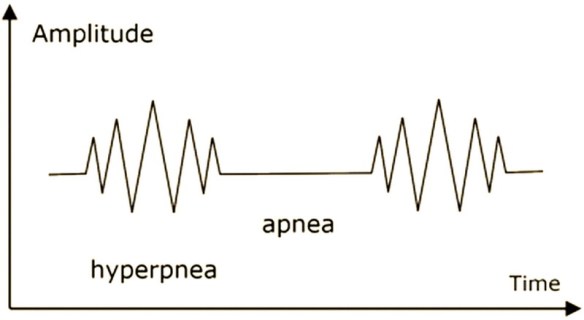 Per respiro di Cheyne-Stokes (o respiro periodico) si intende una forma di respiro patologico frequente negli anziani in cui si alternano fasi di apnea anche di lunga durata (fino a 20 secondi) a fasi in cui si passa gradatamente da una respirazione profonda ad una sempre più superficiale (cicli respiratori brevi e frequenti) che termina nuovamente nella fase di apnea. Ogni ciclo respiratorio anomalo dura da un minimo di 45 secondi ad un massimo di 3 minuti. Questo loop può prolungarsi varie volte.
Per respiro di Cheyne-Stokes (o respiro periodico) si intende una forma di respiro patologico frequente negli anziani in cui si alternano fasi di apnea anche di lunga durata (fino a 20 secondi) a fasi in cui si passa gradatamente da una respirazione profonda ad una sempre più superficiale (cicli respiratori brevi e frequenti) che termina nuovamente nella fase di apnea. Ogni ciclo respiratorio anomalo dura da un minimo di 45 secondi ad un massimo di 3 minuti. Questo loop può prolungarsi varie volte.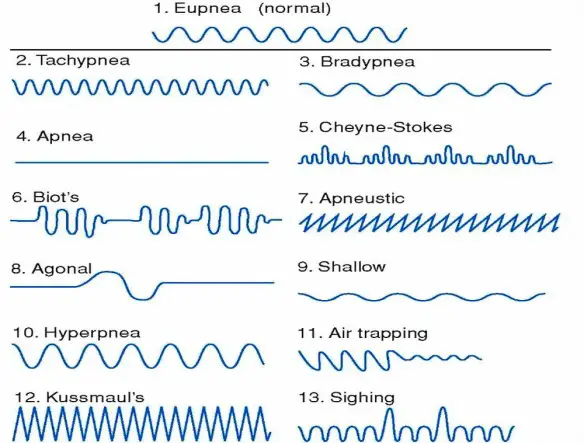 Il Respiro di Biot è una forma di respiro patologico caratterizzato da una alternanza di gruppi di 4 o 5 atti respiratori brevi e superficiali seguiti da fasi di apnea di durata variabile, ma in genere tra i 10 ed i 30 secondi. Questo tipo di respiro è una manifestazione di una grave sofferenza del centro respiratorio bulbare ed è un indice prognostico grave. Deve il suo nome allo scopritore, Camille Biot, che lo descrisse nel 1876. Viene chiamato anche respiro intermittente o respirazione atassica anche se secondo alcuni si deve distinguere il respiro di Biot dalla respirazione atassica in quanto il primo appare più regolare mentre la respirazione atassica è caratterizzata da respiri del tutto irregolari e da pause.
Il Respiro di Biot è una forma di respiro patologico caratterizzato da una alternanza di gruppi di 4 o 5 atti respiratori brevi e superficiali seguiti da fasi di apnea di durata variabile, ma in genere tra i 10 ed i 30 secondi. Questo tipo di respiro è una manifestazione di una grave sofferenza del centro respiratorio bulbare ed è un indice prognostico grave. Deve il suo nome allo scopritore, Camille Biot, che lo descrisse nel 1876. Viene chiamato anche respiro intermittente o respirazione atassica anche se secondo alcuni si deve distinguere il respiro di Biot dalla respirazione atassica in quanto il primo appare più regolare mentre la respirazione atassica è caratterizzata da respiri del tutto irregolari e da pause.