 La coagulazione intravascolare disseminata (CID) o coagulazione vascolare disseminata è una gravissima sindrome clinica caratterizzata dalla presenza disseminata di numerosi trombi, i quali rappresentano il prodotto finale della coagulazione del sangue al Continua a leggere
La coagulazione intravascolare disseminata (CID) o coagulazione vascolare disseminata è una gravissima sindrome clinica caratterizzata dalla presenza disseminata di numerosi trombi, i quali rappresentano il prodotto finale della coagulazione del sangue al Continua a leggere
Archivi tag: trombosi
Triade di Virchow: i tre fattori di rischio per la trombosi
 La triade di Virchow (pronuncia: “virciu”) in medicina descrive le tre grandi categorie di fattori di rischio che si ritiene contribuiscano sinergicamente alla trombosi. I tre fattori sono:
La triade di Virchow (pronuncia: “virciu”) in medicina descrive le tre grandi categorie di fattori di rischio che si ritiene contribuiscano sinergicamente alla trombosi. I tre fattori sono:
- Ipercoagulabilità del sangue.
- Variazioni emodinamiche (come il rallentamento di flusso, la stasi, le turbolenze).
- Lesioni/disfunzioni dell’endotelio della parete del vaso sanguigno.
Essa prende il nome dall’eminente medico tedesco Rudolf Virchow (1821-1902). Tuttavia, gli elementi che compongono la triade di Virchow non sono stati né proposti da Virchow né egli ha mai suggeriscono una triade per descrivere la patogenesi della trombosi venosa. In realtà, solo decenni dopo la sua morte si è raggiunto un consenso che ha portato alla formulazione della teoria che la trombosi sia il risultato di alterazioni nel flusso sanguigno, di danno endoteliale vascolare o alterazioni nella costituzione del sangue. Tuttavia, la moderna comprensione dei fattori che determinano l’embolia è simile alla descrizione fornita da Virchow. Nonostante le sue origini, dopo cento anni la triade di Virchow rimane ancora un concetto molto utile per i medici ed i patologi per la comprensione dei fattori alla base della trombosi.
La triade
La triade è composta da tre elementi:
| Fenomeno | Termine moderno | Patologie |
|---|---|---|
| Fenomeni di interruzione del flusso sanguigno | Stasi sanguigna | La prima categoria, alterazioni nel normale flusso sanguigno, si riferisce a diverse situazioni. Questi includono stasi venosa, stenosi mitralica, immobilità prolungata (come un lungo periodo allettato o in auto) e le vene varicose. L’equivalenza della versione di Virchow e la versione moderna è stata contestata. |
| Fenomeni associati all’irritazione del vaso e delle sue vicinanze | Danno endoteliale o danno alla parete del vaso | La seconda categoria, lesioni e/o traumi all’endotelio, includono rottura del vaso e danni derivanti da sforzo di taglio o ipertensione. Questa categoria è composta da fenomeni superficiali e contatto con superfici procoagulanti, quali batteri, frammenti di materiali estranei, impianti di biomateriali o dispositivi medici, membrane delle piastrine attivate e membrane di monociti durante una infiammazione cronica |
| Fenomeno della coagulazione del sangue | Ipercoagulabilità | L’ultima categoria, alterazioni nella costituzione del sangue, ha numerosi possibili fattori di rischio come iperviscosità, deficit di antitrombina III, deficit di proteina C o S, fattore V di Leiden, sindrome nefrosica, modifiche in seguito a gravi traumi o ustioni, metastasi da tumore, gravidanza tardiva e il parto, razza, età avanzata, fumo di sigaretta, e contraccettivi ormonali e l’obesità. Tutti questi fattori di rischio possono causare una situazione di ipercoagulabilità (coagulazione del sangue troppo facile). |
Leggi anche:
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Differenza tra arterie, vene, capillari, arteriole e venule
- Differenza tra arteriola afferente ed efferente: struttura e funzioni
- Ho dimenticato di assumere l’anticoagulante, cosa fare?
- Coumadin: quando si usa, dosaggio ed effetti collaterali (foglio illustrativo)
- Cardioaspirin 100mg: effetti indesiderati, a cosa serve, dosaggi (foglio illustrativo)
- Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
- Qual è la differenza tra arteria e vena?
- Differenza tra trombosi arteriosa e venosa profonda e superficiale
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Differenza tra trombo e placca aterosclerotica
- Differenza tra virus e batteri: chi è più pericoloso? Diagnosi, sintomi e terapia
- Glomerulo renale: schema, funzione e flusso ematico renale
- Filtrazione glomerulare, riassorbimento e secrezione
- Autoregolazione ed importanza del flusso sanguigno cerebrale
- Differenza tra aterosclerosi e arteriosclerosi
- Shock settico e sepsi: sintomi, terapia, conseguenze, si può guarire
- Differenza tra sepsi e Sindrome da risposta infiammatoria sistemica (SIRS)
- Meningite: contagio, sintomi, vaccino, gravità e profilassi
- Endocardite: cause, sintomi, diagnosi e terapie
- Differenza tra batteri Gram negativi e Gram positivi
- Differenza tra batteri bacilli, cocchi, streptococchi e spirilli
- Chetosi: cos’è, da cosa è causata, sintomi e terapia in adulti e bambini
- Coagulazione intravascolare disseminata: cause e trattamenti
- Sepsi: cause, sintomi, diagnosi e terapie
- Differenza tra sepsi e setticemia
- Sindrome da disfunzione multiorgano: cause, sintomi, stadi e cure
- Coprocoltura feci per salmonella: perché e come si fa
- Batteriemia: cura, segni, sintomi, diagnosi ed antibiotici
- I cinque segni cardinali dell’infiammazione
- Differenza tra infezione ed infiammazione: sono la stessa cosa?
- Infiammazione: le alterazioni dei vasi sanguigni, permeabilità vascolare e migrazione leucocitaria
- Differenza tra infezione acuta e cronica
- Morte cellulare: differenza tra necrosi, apoptosi ed autofagia
- Infestazione: cos’è, da cosa è causata, come si cura
- Differenza tra infezione ed infestazione
- Differenza tra infestazione interna ed esterna
- Differenza tra infiammazione cronica granulomatosa e non granulomatosa
- Differenza tra granulomi asettici (da corpo estraneo) e settici
- Linfonodi: cosa sono, come riconoscerli, quando sono pericolosi
- Linfonodo sentinella: cos’è e perché è importante in caso di cancro
- Biopsia del linfonodo sentinella: a che serve, perché è importante
- Sistema linfatico e linfonodi: anatomia e funzioni in sintesi
- Differenza tra cisti e linfonodo
- Differenza tra cisti, pseudocisti, ascesso ed empiema
- Differenza infiammabile, combustibile, comburente e facilmente infiammabile
- Virus e virioni: cosa sono, come sono fatti, come funzionano e come si riproducono
- HIV: dopo quanto si manifestano i sintomi? I 4 stadi dell’infezione
- HIV: sintomi iniziali in donne e uomini
- Differenza tra HIV e AIDS: sono uguali?
- Si muore di AIDS? Qual è l’aspettativa di vita?
- Sistema immunitario, immunità innata e specifica: riassunto, schema e spiegazione
- Immunodeficienza primaria e secondaria: sintomi, cause e terapie
- Immunità innata (aspecifica): barriere, infiammazione e complemento
- Immunità innata (aspecifica): neutrofili, macrofagi e linfociti natural killer
- Immunità specifica (acquisita): linfociti, T killer, T helper, T γδ, B ed anticorpi
- Immunità specifica (acquisita): memoria passiva, attiva ed immunizzazione
- Immunità specifica (acquisita) umorale e cellulare
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn e su Pinterest, grazie!
Coumadin: quando si usa, dosaggio ed effetti collaterali (foglio illustrativo)
 Coumadin 5mg compresse divisibili, in confezione da 30 compresse contenenti ciascuna 5 mg di warfarin sodico (principio attivo); gli altri componenti della compressa sono amido, magnesio stearato, acido stearico, lattosio.
Coumadin 5mg compresse divisibili, in confezione da 30 compresse contenenti ciascuna 5 mg di warfarin sodico (principio attivo); gli altri componenti della compressa sono amido, magnesio stearato, acido stearico, lattosio.
Chi assume Coumadin deve evitare di mangiare grandi quantità di cibi che contengono vitamina K (ortaggi a foglia verde come spinaci, lattuga, broccoli, cavolfiore, cavoletti di Bruxelles e, in quantità inferiori, cereali, carne e latticini).
Perché si usa Coumadin?
COUMADIN è un anticoagulante, cioè aiuta a prevenire la formazione di coaguli nel sangue.
COUMADIN è una medicina con un indice terapeutico ristretto, ciò significa che piccole variazioni della dose possono avere gravi conseguenze, infatti troppo medicinale può causare sanguinamento, poco medicinale può portare alla formazione di coaguli sanguigni pericolosi. Il medico le ha prescritto COUMADIN per prevenire la formazione di coaguli. Questi coaguli sono pericolosi perché possono bloccare il normale flusso sanguigno. Per esempio, se un coagulo arriva al cervello può causare un ictus (interruzione del flusso di sangue al cervello).
COUMADIN è usato per trattare e prevenire i coaguli:
- nelle gambe e nei polmoni;
- associati a un battito cardiaco irregolare e veloce, chiamato “fibrillazione atriale”;
- associati a sostituzione di valvole cardiache.
Se lei ha avuto un infarto (attacco di cuore) COUMADIN è usato per:
- diminuire il rischio di avere un altro infarto;
- diminuire il rischio di ictus;
- diminuire il rischio che i coaguli arrivino alle gambe o ai polmoni.
Leggi anche:
- Ho dimenticato di assumere l’anticoagulante, cosa fare?
- Cardioaspirin 100mg: effetti indesiderati, a cosa serve, dosaggi (foglio illustrativo)
- Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
- Qual è la differenza tra arteria e vena?
- Differenza tra trombosi arteriosa e venosa profonda e superficiale
- Differenza tra trombo e placca aterosclerotica
- Glomerulo renale: schema, funzione e flusso ematico renale
- Filtrazione glomerulare, riassorbimento e secrezione
Controindicazioni
Non prenda COUMADIN:
- Se è allergico al warfarin sodico o ad uno qualsiasi degli altri componenti di questo medicinale (elencati al paragrafo Cosa contiene).
- Se ha un rischio di sanguinamento o un sanguinamento in corso.
- Se è incinta o potrebbe esserlo.
- Se è una donna in età fertile che non usa contraccettivi.
- Se è incinta e rischia di perdere il bambino o ha la pressione del sangue molto alta.
- Se si è recentemente sottoposto o sta per sottoporsi ad un’operazione, anche in anestesia locale (interruzione del dolore in una zona del corpo).
- Se deve essere sottoposto ad una procedura in ospedale, inclusa una puntura nella schiena.
- Se soffre di pressione del sangue molto alta, che può causare un danno agli occhi (ipertensione maligna).
- Se sta assumendo preparazioni a base di erba di san Giovanni – Hypericum perforatum (medicinale a base di erbe per trattare la depressione) (vedere paragrafo Altri medicinali e Coumadin).
Si rivolga al medico o al farmacista prima di prendere COUMADIN:
- Se nota qualsiasi sanguinamento insolito o se le capitano segni o sintomi di sanguinamento (vedere Possibili effetti indesiderati).
- Se ha o ha avuto in passato valori di rapporto internazionale normalizzato (INR), un indice della coagulazione del sangue, superiori a 4,0 o molto variabili.
- Se ha avuto un sanguinamento di stomaco e intestino.
- Se soffre di pressione del sangue alta.
- Se soffre di una malattia dei vasi sanguigni della testa.
- Se soffre di una diminuzione dell’emoglobina, una proteina che trasporta l’ossigeno ai tessuti, nel sangue (anemia).
- Se ha un tumore maligno (cancro).
- Se soffre di una malattia dei reni.
- Se qualcuno nella sua famiglia soffre di una malattia del sangue.
- Se è anziano (età maggiore o uguale a 65 anni). Il suo medico deciderà qual è la dose giusta per lei. Questa dose può cambiare di volta in volta.
- Se le dita del piede le diventano blu e le fanno male. Interrompa la terapia con COUMADIN e si rivolga al medico che le prescriverà un altro medicinale.
- Se soffre di una diminuzione del numero di piastrine, un tipo di cellule del sangue, in seguito a trattamento con eparina, un medicinale per rendere il sangue più fluido.
- Se soffre di una malattia del fegato, da lieve a grave. Il suo medico deciderà qual è la dose giusta per lei.
- Se durante la terapia con COUMADIN ha vomito, diarrea o un’infezione.
- Se durante la terapia con COUMADIN nota che una parte del corpo o della pelle diventa nera (necrosi della pelle o dei tessuti).
- Se le hanno applicato un catetere (tubicino piccolo e flessibile).
- Se ha una malattia che riguarda la proteina C, una proteina naturalmente presente nell’organismo che rende il sangue più fluido.
- Se deve essere sottoposto ad un’operazione all’occhio.
- Se soffre di un aumento delle cellule del sangue, rilevabile dagli esami del sangue.
- Se soffre di un’infiammazione dei vasi sanguigni.
- Se soffre di diabete mellito (aumento dei livelli di zucchero nel sangue).
- Se soffre di una carenza di vitamina K.
- Se sta assumendo medicinali o cibi che contengono vitamina K.
- Se deve essere sottoposto ad un’operazione, anche dal dentista. Informi qualsiasi operatore sanitario che le presta assistenza (dentista compreso) che sta prendendo COUMADIN poiché la terapia con COUMADIN deve essere sospesa o diminuita prima, durante e immediatamente dopo l’intervento.
Leggi anche:
- Autoregolazione ed importanza del flusso sanguigno cerebrale
- Differenza tra aterosclerosi e arteriosclerosi
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Differenza tra arterie, vene, capillari, arteriole e venule
- Differenza tra arteriola afferente ed efferente: struttura e funzioni
Quali farmaci o alimenti possono modificare l’effetto di Coumadin?
Informi il medico se nota qualsiasi cambiamento del suo stato di salute, apporta cambiamenti alle medicine che sta prendendo, al suo stile di vita (viaggi, condizioni ambientali, attività fisica). In particolare informi il medico se sta assumendo:
- preparazioni a base di erbe, specialmente Hypericum perforatum (usato per trattare la depressione)
- medicinali per trattare le infezioni (amoxicillina, benzilpenicillina, penicillina G, piperacillina, ticarcillina, cefaclor, cefamandolo, cefazolina, cefixime, cefotetan, cefonicid, cefotiam, cefoxitina, ceftriaxone, cefuroxima, doxiciclina, tetraciclina, tigeciclina, azitromicina, claritromicina, eritromicina, roxitromicina, telitromicina, neomicina, ciprofloxacina, levofloxacina, acido nalidixico, moxifloxacina, norfloxacina, pefloxacina, ofloxacina, sulfadossina, sulfafurazolo, sulfametizolo, sulfametoxazolo/trimetoprim, sulfisoxazolo, acido aminosalicilico, isoniazide, cloramfenicolo, vancomicina, clindamicina, dicloxacillina, nafcillina, rifampicina, rifapentina)
- medicinali per trattare le infezioni causate da funghi (miconazolo, econazolo, fluconazolo, chetoconazolo, itraconazolo, voriconazolo, griseofulvin)
- medicinali per prevenire e trattare le infezioni causate da parassiti (proguanil, metronidazolo, nimorazolo, tinidazolo, chinina)
- medicinali per trattare le infezioni causate da virus (delavirdina, efavirenz, etravirina, nevirapina, atazanivir, ritonavir, peginterferon alfa-2b, ribavirina, darunavir)
- medicinali per trattare il rigetto d’organo nei pazienti trapiantati (ciclosporina)
- medicinali per trattare l’infiammazione e il dolore (paracetamolo, acido acetilsalicilico, diflunisal, propoxifene, tramadolo, diclofenac, indometacina, ketorolac, sulindac, fenoprofene, ibuprofene, chetoprofene, naproxene, oxaprozin, celecoxib, etoricoxib, lumiracoxib, rofecoxib, acido mefenamico, acido meclofenamico, lornoxicam, iroxicam, glucosamina, desametasone, metilprednisolone, prednisone, cortisone)
- medicinali per rendere il sangue più fluido (prasugrel, ticlopidina, abciximab, tirofiban, eparina, argatroban, bivalirudina, desirudina, lepidurina)
- medicinali per sciogliere i coaguli di sangue (streptochinasi, alteplasi)
- medicinali per trattare la depressione (desvenlafaxina, duloxetina, venlafaxina, citalopram, escitalopram, fluoxetina, fluvoxamina, paroxetina, sertralina, viloxazina, trazodone)
- medicinali per trattare l’epilessia, malattia caratterizzata da movimenti incontrollati del corpo e perdita di coscienza (acido valproico, valproato, fosfenitoina, fenitoina, fenobarbital, primidone, carbamazepina)
medicinali per trattare i disturbi mentali e l’ansia (aloperidolo, clordiazepossido) - medicinali per trattare la Malattia di Parkinson, malattia del sistema nervoso centrale che si manifesta ad esempio con tremore, rigidità muscolare, rallentamento nei movimenti, difficoltà nel mantenere l’equilibrio (entacapone, tolcapone, ropinirolo)
- medicinali per trattare la demenza, malattia caratterizzata da perdita di memoria, orientamento nello spazio e nel tempo, difficoltà a parlare (Ginko biloba, memantina)
- medicinali che stimolano il cervello (metilfenidato)
- medicinali per trattare l’insonnia (idrato di cloralio, glutetimide, butobarbital, pentobarbital, secobarbital)
- medicinali per trattare le malattie dei polmoni (zafirlukast)
- medicinali per trattare la tosse (noscapina, oxolamina)
- medicinali per trattare nella donna i disturbi legati alla menopausa (interruzione definitiva del ciclo femminile) (tibolone, lasofoxifene, raloxifene)
- medicinali per trattare i tumori (tamoxifene, toremifene, megestrolo, bicalutamide, flutamide, nilutamide, ciclofosfamide, ifosfamide, carboplatino, capecitabina, fluorouracile, tegafur, paclitaxel, trastuzumab, etoposide, erlotinib, gefitinib, imatinib, sorafenib, romidepsin, vorinostat, aminoglutetimide, mercaptopurina, mitotano)
- medicinali per la contraccezione (pillola) (medrossiprogesterone, contraccettivi orali contenenti estrogeno)
- medicinali per trattare i disturbi sessuali (testosterone)
- medicinali per trattare il ciclo femminile irregolare (danazolo)
- medicinali che aumentano il metabolismo (metandienone, oxandrolone, ossimetanolone,stanozololo)
- vaccini (vaccino antiinfluenzale)
- vitamine (vitamina E, C, K)
- medicinali per trattare le malattie della pelle (isotretinione, etretinato, cloruro di benzetonio)
- medicinali per trattare la dipendenza dall’alcol (disulfiram)
pomate per trattare il dolore (metil salicilato unguento, trolamina salicilato unguento) - medicinali per trattare l’obesità (orlistat)
- medicinali per trattare gli alti livelli di zucchero nel sangue (diabete) (exenatide)
- medicinali per trattare i bassi livelli di zucchero nel sangue (glucagone)
medicinali per trattare le malattie della tiroide, una ghiandola del collo (levotiroxina, liotironina, estratti tiroidei, metimazolo, propiltiouracile)
medicinali per trattare l’incapacità a trattenere l’urina (incontinenza urinaria) (tolterodina) - medicinali per trattare l’ingrossamento della prostata, la ghiandola che nell’uomo produce il liquido seminale (tamsulosin)
- medicinali per trattare l’artrite reumatoide, malattia caratterizzata da infiammazione delle giunture, gonfiore, difficoltà di movimento e dolore (leflunomide, azatioprina)
- medicinali per trattare i disturbi del ritmo del cuore (chinidina, propafenone, amiodarone, disopiramide)
- medicinali per trattare la pressione del sangue alta (propanololo, pentossifillina, benziodarone)
- medicinali per trattare la pressione del sangue alta nell’arteria polmonare (bosentan)
- medicinali per trattare le malattie del cuore (acido etacrinico, acido tienilico, spironolattone, clortalidone)
- medicinali per trattare la mancata produzione di coenzima Q10, una sostanza utile all’organismo (ubichinone o ubidecarenone
- medicinali per trattare i livelli elevati di grassi nel sangue (benzafibrato, clofibrato, ciprofibrato, fenofibrato, gemfibrozil, atorvastatina, fluvastatina, lovastatina, pravastatina, rosuvastatina, simvastatina, ezetimibe, colesevelam, colestiramina)
- medicinali per trattare il bruciore di stomaco (cimetidina, ranitidina, esomeprazolo, lansoprazolo, omeprazolo, pantoprazolo, rabeprazolo, sucralfato)
- medicinali per trattare il vomito (aprepitant, fosaprepitant)
- medicinali per trattare i calcoli o sassolini, nella colecisti, l’organo che immagazzina la bile, una sostanza importante nei processi di digestione (chenodiolo)
- medicinali per trattare i disturbi della digestione (cisapride)
- medicinali per trattare le infiammazioni dell’intestino (olsalazina)
- medicinali per trattare gli accumuli di acido urico che danno dolore alle articolazioni (gotta) allopurinolo, benzbromarone, sulfinpirazone)
corticotropina, medicinale diagnostico - medicinali contenenti alcol (vedere paragrafo COUMADIN con cibi, bevande e alcol)
Avvertenze
- Non inizi una dieta senza prima aver consultato il suo medico.
- Se il bambino sta assumendo latte artificiale, la terapia con COUMADIN potrebbe risultarne influenzata.
- Non assuma aglio, Ginko biloba, ginseng, echinacea, succo di pompelmo e idraste durante il trattamento con COUMADIN. Per un elenco completo degli alimenti e delle erbe da evitare si rivolga al medico.
- Eviti il consumo di alcol.
Gravidanza
Non prenda COUMADIN durante la gravidanza o se sospetta di essere incinta.
Allattamento
COUMADIN non passa nel latte materno e i neonati allattati al seno da madri che prendevano COUMADIN non hanno avuto cambiamenti del tempo di protrombina. Prenda COUMADIN con cautela durante l’allattamento al seno e monitori il neonato per la comparsa di lividi e sanguinamento.
Guida di veicoli e utilizzo di macchinari
La terapia con COUMADIN non influenza la sua capacità di guidare o di azionare macchinari.
Lattosio
Questo medicinale contiene lattosio (zucchero del latte). Se il medico le ha diagnosticato una intolleranza ad alcuni zuccheri, lo contatti prima di prendere questo medicinale.
Dose, Modo e Tempo di Somministrazione
Prenda questo medicinale seguendo sempre esattamente le istruzioni del medico e alla stessa ora ogni giorno. Può prendere COUMADIN sia ai pasti che lontano dai pasti. La dose che prende può variare nel tempo, in base alla sua risposta a COUMADIN e in base alle condizioni del suo fegato.
Per decidere che dose somministrarle, il suo medico le prescriverà un esame del sangue per misurare il tempo di protrombina (PT); i valori dei tempi di protrombina sono spesso registraticome INR (Rapporto Internazionale Normalizzato), che è un modo standard di esprimerli.
Gli esami per valutare il PT/INR sono molto importanti, poiché aiutano il medico a capire quanto ci mette il sangue a coagulare e a valutare se deve cambiare la dose di COUMADIN.
Quando inizia la terapia con COUMADIN dovrà effettuare i controlli del PT/INR molto spesso, in seguito potranno essere diradati. Questo però non avverrà se lei soffre di una malattia dei reni. Questi esami, e le visite regolari dal suo medico, sono molto importanti per la riuscita della terapia con COUMADIN. Per tutto il corso della terapia con COUMADIN dovrà controllare il PT/INR periodicamente (circa una volta al mese) e mantenerlo nell’intervallo migliore per le sue condizioni di salute. Se ha dubbi consulti il medico o il farmacista.
La compressa può essere divisa in parti uguali.
Cosa fare se avete preso una dose eccessiva di Coumadin?
Se ha preso una quantità troppo elevata di COUMADIN contatti immediatamente il suo medico o una struttura sanitaria per ricevere un adeguato supporto.
Se dimentica di prendere COUMADIN
Cerchi sempre di prendere COUMADIN come le è stato prescritto dal medico. Se le dovesse capitare di saltare una dose, avverta subito il suo medico. Prenda la dose dimenticata lo stesso giorno appena se lo ricorda. Se ormai è tempo di prendere la dose successiva, non assuma anche quella dimenticata, ma vada avanti con il suo normale schema di dosaggio.
Quali sono gli effetti collaterali di Coumadin?
Come tutti i medicinali, questo medicinale può causare effetti indesiderati sebbene non tutte le persone li manifestino.
Gli effetti indesiderati gravi comprendono:
- sanguinamento (emorragia) in vari distretti del corpo (intorno al cuore, del surrene, dell’occhio, dell’intestino, della parte posteriore dell’addome, del fegato, della testa, nel polmone)
- ostruzione di un vaso sanguigno dovuta a del grasso (ateroemboli sistemici e microemboli di colesterolo). In questo caso potrebbe accorgersi che le dita del piede diventano blu e fanno male (Sindrome del dito blu).
Nel caso manifestasse uno degli effetti indesiderati sopra citati INTERROMPA il trattamento con COUMADIN e si rivolga al medico.
Inoltre, gli effetti indesiderati che si possono osservare, indicati secondo la frequenza. sono:
- Diminuzione dell’emoglobina, una proteina che trasporta l’ossigeno ai tessuti, nel sangue (anemia)
- Dolore al petto
- Gonfiore nella zona della pancia (distensione dell’addome), dolore alla pancia, diarrea, sapore metallico in bocca (disgeusia), difficoltà a deglutire (disfagia), emissione di gas (flatulenza), sanguinamento delle gengive, vomito con sangue (ematemesi), sangue nelle feci (ematochezia), feci scure e maleodoranti (melena), nausea, vomito
- Debolezza (astenia), brividi, affaticamento, malessere, dolore, pallore, gonfiore causato da ritenzione di liquidi (tumefazione)
- Infezione del fegato (epatite)
- Reazione allergica (anafilattica), allergia (ipersensibilità)
- Alterazione degli esami del sangue (enzima epatico aumentato)
- Dolore alle articolazioni (artralgia), raccolta di sangue intorno ad un’articolazione (emartrosi), dolore ai muscoli (mialgia)
- Capogiro, mal di testa, intorpidimento (parestesia), perdita totale o parziale della capacità di movimento (paralisi), raccolta di sangue intorno alla colonna vertebrale (ematoma vertebrale)
- Stato di sonno profondo con ridotta risposta ai normali stimoli (letargia)
- Sangue nelle urine (ematuria)
- Eccessiva perdita di sangue durante il ciclo femminile (menorragia)
- Sangue dal naso (epistassi), difficoltà a respirare (dispnea), sangue con un colpo di tosse (emottisi), versamento di sangue nel torace (emotorace), deposito di sali di calcio nel polmone (calcificazione del polmone)
- Perdita di peli e capelli (alopecia), irritazione della pelle (dermatite), irritazione della pelle con bolle (dermatite bollosa), lividi (ecchimosi), macchie della pelle (petecchie), prurito, eruzione della pelle, arrossamento della pelle accompagnato da prurito (orticaria)
- Ostruzione di un’arteria dovuta ad una bolla di gas (embolia arteriosa), abbassamento della pressione del sangue (ipotensione), diminuzione della pressione del sangue con grave riduzione della funzionalità del cuore (shock), svenimento (sincope), infiammazione dei vasi sanguigni (vasculite)
Possono verificarsi inoltre variazioni, riscontrabili dagli esami del sangue, dei livelli di emoglobina, dell’ematocrito e degli enzimi che indicano lo stato del fegato e delle vie biliari (epatobiliari).
Segnalazione degli effetti indesiderati
Se manifesta un qualsiasi effetto indesiderato, compresi quelli non elencati in questo foglio, si rivolga al medico. Lei può inoltre segnalare gli effetti indesiderati direttamente tramite il sistema nazionale di segnalazione al sito www.agenziafarmaco.gov.it. Segnalando gli effetti indesiderati lei può contribuire a fornire maggiori informazioni sulla sicurezza di questo medicinale.
Scadenza e Conservazione
Non conservare a temperatura superiore ai 30°C. Conservare nella confezione originale. Tenere questo medicinale fuori dalla vista e dalla portata dei bambini.
Non usi questo medicinale dopo la data di scadenza che è riportata sulla scatola dopo Scadenza. La data di scadenza si riferisce all’ultimo giorno di quel mese.
Non getti alcun medicinale nell’acqua di scarico e nei rifiuti domestici. Chieda al farmacista come eliminare i medicinali che non utilizza più. Questo aiuterà a proteggere l’ambiente.
Leggi anche:
- Flebite: cos’è, quando preoccuparsi, terapie, esercizi, è mortale?
- Flebotrombosi: cause, sintomi, rischi e trattamento
- Tromboflebite superficiale: significato, diagnosi, cure, rischi
- Trombosi venosa profonda: cause, terapie, tempi di guarigione, rischi
- Differenza tra flebite, flebotrombosi, tromboflebite, trombosi venosa profonda
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Fattori di rischio cardiovascolare modificabili e non modificabili
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
Diagnostica per immagini nell’aneurisma cerebrale
 Per meglio comprendere l’argomento, leggi prima: Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
Per meglio comprendere l’argomento, leggi prima: Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
Nella maggior parte dei casi gli aneurismi cerebrali vengono scoperti solo quando già si sono rotti e quindi vanno trattati come emergenze, tuttavia l’aneurisma può essere anche scoperto per caso quando ci si sottopone ad esami di diagnostica per immagini alla testa per altri motivi. Se all’improvviso il paziente inizia ad avere un forte mal di testa o altri sintomi collegabili alla rottura di un aneurisma, dovrà sottoporsi a una serie di esami per capire se ha avuto un’emorragia nello spazio tra il cervello e i tessuti circostanti (emorragia subaracnoidea) o un altro tipo di problema. Se c’è stata emorragia il personale sanitario capirà se la causa è da imputare alla rottura di un aneurisma. Gli stessi esami andranno svolti anche se si soffre dei sintomi di un aneurisma silente, ad esempio di male dietro all’occhio, di anomalie nella visione e di paralisi in un lato del volto.
Tra gli esami diagnostici ricordiamo:
-
Tomografia computerizzata (TAC). Di solito è il primo esame radiografico usato per capire se si è verificata o meno un’emorragia cerebrale. L’esame produce immagini a due dimensioni di sezioni del cervello. Durante l’esame, può essere iniettato un mezzo di contrasto che facilita l’osservazione della circolazione nel cervello e può indicare la posizione dell’aneurisma. Questa variante dell’esame è detta TAC angiografia.
-
Puntura lombare. Intervento di estrazione del liquido cefalorachidiano dalla colonna vertebrale con una siringa. Se si ha avuto un’emorragia subaracnoidea, con ogni probabilità ci saranno dei globuli rossi nel liquido che circonda il cervello e il midollo spinale (liquido cefalorachidiano).
-
Angiogramma o arteriogramma cerebrale. Durante quest’intervento, il medico inserisce un tubicino flessibile (catetere) in una delle arterie principali (di solito nella zona inguinale) e lo guida verso il cuore e poi nelle arterie cerebrali. Uno speciale mezzo di contrasto iniettato nel catetere attraversa le arterie e raggiunge il cervello. La serie di radiografie che vengono scattate, poi, può scoprire dettagli relativi alla condizione delle arterie e alla posizione dell’aneurisma che si è rotto. Questo esame è più invasivo rispetto ai precedenti e di solito è eseguito quando gli altri non sono sufficienti.
-
Risonanza magnetica (MRI). La risonanza magnetica usa un campo magnetico e le onde radio per creare immagini dettagliate del cervello, in due o in tre dimensioni. La risonanza magnetica con mezzo di contrasto (angiografia con mezzo di contrasto) migliora la qualità delle immagini dei vasi sanguigni e del sito in cui l’aneurisma si è rotto. Con questa tecnica diagnostica, le immagini possono risultare migliori rispetto a quelle della TAC.
In generale gli esami di diagnostica per immagini non sono consigliati quando si tratta di prevenire e tenere sotto controllo gli aneurismi silenti, ma sono necessari degli esami di screening se in passato si è verificata la rottura di un aneurisma in un genitore o fratello e/o se si soffre di un disturbo congenito che fa aumentare il rischio di aneurisma cerebrale. Lo screening dell’aneurisma può essere definito come screening iniziale (ad es. di un gruppo di pazienti considerati ad alto rischio) o di follow-up di screening in soggetti selezionati. Lo scopo ultimo dello screening non è soltanto quello di individuare o curare le lesioni, ma piuttosto quello di aumentare il numero di anni con una buona qualità della vita per il paziente.
leggi anche:
- Tipi e grandezza degli aneurismi cerebrali
- Ragazza muore a 24 anni per un aneurisma cerebrale durante un orgasmo da masturbazione
- Cosa si prova e cosa succede quando si rompe un aneurisma cerebrale?
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Aneurisma dell’aorta addominale: cause, sintomi, diagnosi e terapie
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Com’è fatto il cuore, a che serve e come funziona?
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Cosa si prova e cosa succede quando si rompe un aneurisma cerebrale?
 Per meglio comprendere l’argomento, leggi prima: Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
Per meglio comprendere l’argomento, leggi prima: Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
Un aneurisma cerebrale può:
- essere asintomatico, e quindi scoperto per caso in corso di accertamenti neuroradiologici eseguiti per altri motivi (es. mal di testa). Si stima che circa l’1% della popolazione abbia almeno un aneurisma cerebrale senza saperlo. La maggior parte degli aneurismi non si rompe e non crea problemi né sintomi per tutta la vita. In alcuni casi può essere necessaria una terapia per un aneurisma che è stato scoperto ma che non si è rotto, per prevenirne un’eventuale futura rottura;
- causare sintomi aspecifici e segni neurologici per compressione meccanica di strutture adiacenti (es. vertigini, sguardo doppio, mal di testa etc.);
- rompersi e causare emorragia cerebrale e subaracnoidea.
Cosa succede quando si rompe un aneurisma?
Il mal di testa forte e improvviso, descritto spesso come il colpo di un pugnale affilato in testa, è il principale sintomo della rottura di un aneurisma. Al mal di testa si associano:
-
nausea e vomito;
- malessere generale;
-
irrigidimento del collo;
-
visione offuscata o doppia;
-
fotosensibilità;
-
convulsioni;
-
ptosi palpebrale (abbassamento eccessivo della palpebra superiore);
-
perdita di coscienza;
-
confusione.
Quando l’aneurisma cerebrale si rompe, l’emorragia di solito dura per un tempo molto variabile. Il sangue può danneggiare direttamente le cellule circostanti o addirittura causarne la morte, nonché aumentare la pressione all’interno del cranio. Se la pressione aumenta troppo può interrompersi la fornitura di sangue e ossigeno al cervello: si può perdere conoscenza e persino morire.
Tra le complicazioni che possono nascere dopo la rottura di un aneurisma ricordiamo:
-
Seconda emorragia. Un aneurisma che già si è rotto o fissurato rischia una seconda emorragia, in grado di provocare ulteriori danni alle cellule cerebrali.
-
Vasospasmo. Quando l’aneurisma si rompe i vasi sanguigni cerebrali possono iniziare a restringersi e allargarsi in modo anomalo (vasospasmo). In questo modo le cellule cerebrali ricevono meno sangue (ischemia): si verificano ulteriori danni e perdite di funzionalità.
-
Idrocefalo. Se, come avviene nella maggior parte dei casi, la rottura dell’aneurisma provoca un’emorragia nello spazio tra il cervello e il tessuto circostante (emorragia subaracnoidea), il sangue può bloccare la circolazione del liquido che circonda il cervello e il midollo spinale (liquido cefalorachidiano). Come risultato si può verificare l’idrocefalo, cioè un accumulo di liquido cefalorachidiano che aumenta la pressione sul cervello e può danneggiare i tessuti.
-
Iponatremia. L’emorragia subaracnoidea provocata dalla rottura di un aneurisma cerebrale può causare uno squilibrio dei livelli sodio nel sangue, dovuto alla lesione dell’ipotalamo, una zona vicino alla base del cervello. Se i livelli di sodio si abbassano (iponatremia) le cellule cerebrali si ingrossano e subiscono danni permanenti.
In caso di rottura o sospetta rottura di aneurisma è necessario recarsi IMMEDIATAMENTE al pronto soccorso, dal momento che maggiore rapidità equivale a migliore prognosi.
Purtroppo circa il 15% dei pazienti muore prima di raggiungere l’ospedale, e più del 50% muore entro i primi 30 giorni dall’evento.
Leggi anche:
- Ragazza muore a 24 anni per un aneurisma cerebrale durante un orgasmo da masturbazione
- Tipi e grandezza degli aneurismi cerebrali
- Diagnostica per immagini nell’aneurisma cerebrale
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Aneurisma dell’aorta addominale: cause, sintomi, diagnosi e terapie
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Com’è fatto il cuore, a che serve e come funziona?
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Differenza tra caffè al vetro ed in tazza: qual è il più buono?
- Differenza tra caffè lungo, corto e ristretto: qual è il più forte?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Tipi e grandezza degli aneurismi cerebrali
 Per meglio comprendere l’argomento, leggi prima: Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
Per meglio comprendere l’argomento, leggi prima: Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
Comunemente gli aneurismi vengono classificati in base alla loro dimensione e alla loro morfologia. La classificazione riveste un ruolo importante per il neurochirurgo e il neuroradiologo per valutare il trattamento.
-
Aneurisma sacciforme miliare: aneurisma di piccole dimensioni e rotondeggiante, il suo diametro tipico è inferiore ai 2 cm. Si tratta del tipo più comune di aneurisma dovuto ad un difetto nello sviluppo anatomico della parete del vaso.
-
Aneurisma gigante: simile a quello miliare, ma di dimensioni maggiori (diametro superiore a 3 cm) e agisce come una lesione occupante spazio.
-
Aneurisma fusiforme: dilatazione irregolare della parete arteriosa di tutta la circonferenza, solitamente consegue ad aterosclerosi diffusa. Raramente va incontro a rottura.
-
Aneurisma traumatico: aneurisma che solitamente deriva dallo stiramento dell’arteria, ma che può essere causato anche da una lesione diretta. Si forma più comunemente a livello del circolo carotideo.
-
Aneurisma micotico: aneursma conseguente ad un’infezione fungina in cui emboli settici determinano linsorgenza di arterite.
-
Aneurisma di Charcot-Bouchard: aneurisma microscopico dovuto ad un’ipertensione, solitamente localizzato ai gangli della base o del tronco encefalico.
-
Aneurisma dissecante: si forma quando il sangue passa tra le pareti dell’arteria, separando la tonaca intima dello strato muscolare. Comunemente dovuto ad aterosclerosi.
Le dimensioni dell’aneurisma sono tradizionalmente segnalate come
- piccolo se inferiore a 15 mm,
- grande se 15-25 mm,
- gigante se 25-50 mm,
- supergigante se maggiore a 50 mm.
La maggior parte degli aneurismi riscontrati appartengono alla prima categoria, che è stata ulteriormente suddivisa in due sottocategorie: piccolo se inferiore a 5 mm e medio se 5-15 mm.
leggi anche:
- Ragazza muore a 24 anni per un aneurisma cerebrale durante un orgasmo da masturbazione
- Cosa si prova e cosa succede quando si rompe un aneurisma cerebrale?
- Diagnostica per immagini nell’aneurisma cerebrale
- Aneurisma dell’aorta addominale: cause, sintomi, diagnosi e terapie
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Com’è fatto il cuore, a che serve e come funziona?
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
 L’attacco ischemico transitorio (o TIA) è un deficit neurologico temporaneo e reversibile, causato da una riduzione transitoria del flusso di sangue al cervello. Il TIA è molto simile, per cause, sintomi e segni, all’ictus cerebrale ischemico, con la sola differenza che il deficit neurologico non è permanente (come nell’ictus) ma transitorio e reversibile. Se i sintomi durano meno di una o due ore, l’episodio viene chiamato attacco ischemico transitorio (TIA).
L’attacco ischemico transitorio (o TIA) è un deficit neurologico temporaneo e reversibile, causato da una riduzione transitoria del flusso di sangue al cervello. Il TIA è molto simile, per cause, sintomi e segni, all’ictus cerebrale ischemico, con la sola differenza che il deficit neurologico non è permanente (come nell’ictus) ma transitorio e reversibile. Se i sintomi durano meno di una o due ore, l’episodio viene chiamato attacco ischemico transitorio (TIA).
I segni e i sintomi di un ictus e di un TIA possono sovrapporsi e comprendono tipicamente:
- l’incapacità di muoversi o di percepire un lato del corpo,
- problemi alla comprensione o all’esprimere parole
- o la perdita di visione di una parte del campo visivo.
Un attacco ischemico transitorio, pur non causando danni permanenti al cervello, non va mai trascurato; esso, infatti, potrebbe essere il primo indizio di una predisposizione all’ictus, il cui esito può essere letale.
Per approfondire leggi anche:
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra ictus ischemico ed emorragico
- Differenza tra emorragia cerebrale ed ictus
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Com’è fatto il cuore, a che serve e come funziona?
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
- Differenza tra trombosi arteriosa e venosa profonda e superficiale
- Differenza tra trombo e placca aterosclerotica
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
Differenza tra emorragia cerebrale ed ictus
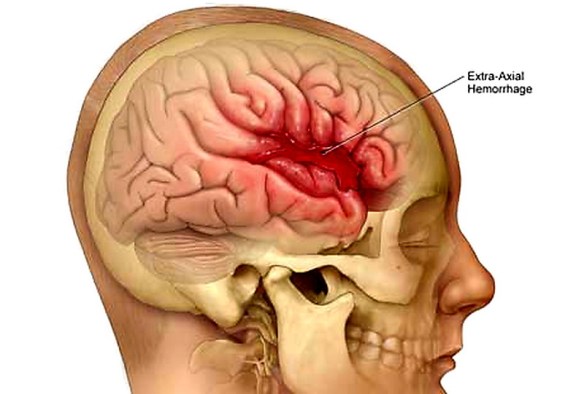 Con “emorragia cerebrale” si indica una fuoriuscita più o meno abbondante di sangue da un vaso arterioso o venoso dell’encefalo.
Con “emorragia cerebrale” si indica una fuoriuscita più o meno abbondante di sangue da un vaso arterioso o venoso dell’encefalo.
Con “ictus cerebrale” (anche chiamato “colpo apoplettico” o semplicemente “ictus”) si intende invece quella situazione in cui una scarsa perfusione sanguigna al cervello (ischemia) provoca la morte delle cellule celebrali (necrosi). La scarsa perfusione può essere determinata da:
- una ostruzione a livello di un vaso cerebrale (tipicamente un trombo o un embolo) e prende il nome di ictus ischemico;
- una emorragia a livello di un vaso cerebrale (tipicamente da rottura di aneurisma, ipertensione arteriosa o traumi) e prende il nome di ictus emorragico.
Si comprende quindi il legame tra i due termini: una emorragia cerebrale è una delle possibili cause che può determinare un ictus cerebrale. L’ictus da emorragia cerebrale determina non solo ischemia e necrosi del tessuto cerebrale da mancata perfusione ematica, ma anche indirettamente un danno alle strutture nervose vicine a causa dell’ematoma (la raccolta di sangue che si forma al di fuori dei vasi sanguigni) che determina compressione delle strutture cerebrali ed aumento della pressione intracranica.
Per approfondire, leggi:
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Differenza tra ictus ischemico ed emorragico
- Infarto, ischemia, necrosi, aterosclerosi, trombo, embolo, ictus, miocardio… Facciamo chiarezza
- Ipertensione endocranica: valori, cause, bradicardia, terapie
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Morto Fabrizio Frizzi: ecco le cause del decesso
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Differenza tra afasia di Broca e di Wernicke
- Differenza tra afasia, disartria ed aprassia
- Area di Broca: funzioni ed afasia di Broca
- Area di Wernicke: funzioni ed afasia di Wernicke
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Com’è fatto il cuore, a che serve e come funziona?
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
- Differenza tra trombosi arteriosa e venosa profonda e superficiale
- Differenza tra trombo e placca aterosclerotica
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra midollo osseo e cellule staminali
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
