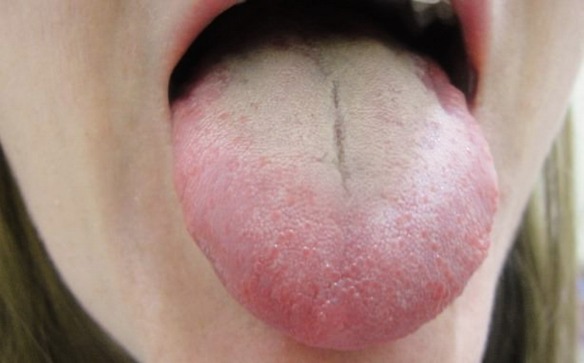
 La lingua (in inglese “tongue”) è un organo in prevalenza muscolare che occupa gran parte della cavità orale.
La lingua (in inglese “tongue”) è un organo in prevalenza muscolare che occupa gran parte della cavità orale.
Funzioni della lingua
La lingua è dotata di papille gustative, ed è, appunto, il principale organo del gusto, cioè ci permette di provare i sapori dei cibi. Essa inoltre svolge la funzione di impastare il cibo con la saliva e di spingerlo sotto i denti affinché venga triturato, e quindi spinto giù per l’esofago. Infine la lingua è importante per la fonazione, ci permette cioè di emettere suoni e parlare.
Anatomia macroscopica
Costituisce la parete anteriore dell’orofaringe. La sua superficie dorsale costituita dalla mucosa linguale è convessa in ogni direzione ed è distinguibile in due parti, diverse sia per aspetto che per origine embriologica, dette corpo e radice della lingua, o porzione orale e porzione faringea. Esse sono divise da un solco a V rovesciata detto solco terminale, il cui apice costituisce una piccola cavità detta fondo cieco. È collegata posteriormente a un piccolo osso chiamato ioide e anteriormente ad un piccolo e sottile filamento detto frenulo o filetto.
Il corpo della lingua costituisce i 2/3 del suo volume, è diviso longitudinalmente dal solco mediano, che origina posteriormente all’apice della lingua e termina anteriormente al solco terminale, presso il foro cieco. A bocca chiusa, la superficie inferiore del corpo della lingua è a contatto con il pavimento della bocca, l’apice con gli incisivi superiori, i margini laterali con le arcate gengivali e la superficie superiore con il palato duro e con il palato molle.
La superficie dorsale è ricoperta dall’induito, una patina biancastra trasparente costituita dal precipitato contro il palato delle esalazioni dello stomaco attraverso l’esofago. Il colore, lo spessore, la consistenza e l’asportabilità dell’induito danno luogo ad indicazioni sullo stato della funzione digestiva. Sulla superficie superiore della lingua, anteriormente all’arco palatoglosso e posteriormente al solco terminale vi è un’area in cui sono presenti 4-6 pliche mucose che costituiscono i residui delle papille foliate, presenti e funzionali in molti animali, ma non nell’uomo.
Le papille gustative si distinguono in:
- papille filiformi, che appaiono sotto forma di una diffusa e minuscola punteggiatura, sono diffuse su tutta la superficie dorsale del corpo della lingua, in particolare presso l’apice;
- papille fungiformi, piccole, in rilievo e tondeggianti, meno numerose delle filiformi e distribuite anch’essa su tutta la superficie;
- papille circumvallate, più rilevate e tondeggianti delle altre, disposte solo lungo il solco terminale.
La mucosa della superficie inferiore è di colore rosso e di consistenza viscida. Due escrescenze mucose, dette pliche fimbriate, originano posteriormente e lateralmente alla base della lingua e si dirigono antero-medialmente definendo una zona triangolare. Medialmente a queste, superficialmente e seguendo il loro decorso, si diramano le due vene linguali profonde. Il frenulo linguale collega invece la superficie inferiore della lingua con il pavimento della bocca. Lateralmente, presso la sua base, sono collocate le due papille sottolinguali da dove sboccano, mediante un orifizio, i dotti delle ghiandole sottomandibolari. Gli orifizi delle ghiandole sottolinguali sono invece numerosi e collocati postero-lateralmente rispetto a quelli delle sottomandibolari. La radice della lingua comprende la parte posteriore della lingua, cioè quella compresa anteriormente tra gli archi palatoglossi e posteriormente tra gli archi palatofaringei. La sua superficie presenta rilievi vagamente tondeggianti che costituiscono la sporgenza di noduli linfatici immersi nella lamina propria della mucosa linguale; l’insieme dei noduli linfatici costituisce la tonsilla linguale. Sull’apice di ciascun nodulo sboccano i dotti di ghiandole tubulo-acinose. Postero-lateralmente alla tonsilla linguale vi sono le due tonsille palatine, lunghe circa 1 cm, alloggiate in spazi tra l’arco palatoglosso e il palatofaringeo, detti fosse palatine. Posteriormente e inferiormente alla tonsilla linguale vi è una plica di cartilagine elastica, l’epiglottide, che presenta due pieghe glossoepiglottiche laterali ed una mediana.
Leggi anche:
Anatomia microscopica
La mucosa della superficie dorsale è più spessa e aderente di quella della superficie ventrale, è inoltre irregolare per la presenza di numerosi rilievi di 1 – 2mm detti papille, suddivisibili in quattro tipi:
- Papille filiformi, sono le più numerose e sono presenti su tutta l’area antistante al V linguale e ai margini della lingua. Sono costituite da un asse connettivale con estremità libera a punta rivestita da un epitelio pavimentoso pluristratificato cheratinizzato, svolgono un’azione meccanica di tipo abrasivo, non presentano recettori gustativi ma sono fornite di numerosi terminali nervosi (meccanocettori)
- Papille fungiformi, meno numerose delle filiformi e distribuite sulla superficie dorsale della lingua e soprattutto all’apice. Presentano un asse connettivale a forma di fungo rivestito di epitelio pluristratificato paracheratinizzato o squamoso in cui sono presenti terminali nervosi gustativi
- Papille circumvallate, sono 12 – 14 distribuite lungo la V linguale, chiaramente visibili a occhio nudo. Presentano un asse connettivale a fungo circondato da un solco di 2mm, entrambi rivestiti da numerosi calici gustativi, sul fondo del vallo sono presenti le ghiandole di Von Ebner (a secrezione sierosa, servono ad esercitare un’azione di pulitura del vallo)
- Papille foliate, presenti in numero di 4 – 6 per lato della lingua dietro il V linguale, si presentano come papille laminari intervallate da fessure e rivestite da epitelio squamoso molle con numerosi calici gustativi.
La radice è rivestita da un epitelio squamoso molle, che in corrispondenza dei rilievi mammellonati (sottostanti accumuli di tessuto linfoide), si invagina a formare le cripte tonsillari della tonsilla linguale. In fondo a queste cripte le ghiandole di Weber, ghiandole salivari a secrezione mucosa ricche di lisozima (glicoproteina ad azione battericida).
Origine embriologica
La Lingua compie le sue prime fasi di sviluppo durante la quarta e quinta settimana. I 2/3 anteriori originano da tre rilievi o tubercoli che si costituiscono dalla proliferazione del mesenchima sottostante il rivestimento entodermico del primo arco branchiale. Tali tubercoli si fondono in un unico corpo; questo fa salienza sulla superficie ventrale della porzione di faringe primitiva che resta inglobata all’interno del primo arco branchiale e che andrà a formare il pavimento della cavità orale definitiva. Il terzo posteriore della lingua, la radice, si sviluppa da un singolo tubercolo, la copula, che deriva principalmente dal mesenchima del terzo arco branchiale e in parte minore anche dal quarto arco. La radice ben presto si salda con la porzione anteriore, lungo la linea di fusione va a formarsi il solco terminale o V linguale; dal cui vertice una gemma epiteliale cordonale si affonda per dare luogo all’abbozzo della tiroide e del dotto tireoglosso. Durante la sesta e settima settimana la lingua aumenta di volume e si spinge in alto nelle primitive fosse nasali, nell’ottava settimana essa rientra nella cavità orale e contemporaneamente i processi palatini si saldano tra loro lungo la linea mediana realizzando la separazione tra cavità orale e nasale. Dagli archi branchiali derivano solo la componente connettivale ed epiteliale, i muscoli linguali derivano dai somiti occipitali i cui mioblasti, migrando nella lingua, portano con loro le fibre dell’ipoglosso da cui sono innervate.
Apparato muscolare della lingua
È costituito dalla muscolatura estrinseca e da quella intrinseca.
- Muscolatura estrinseca:
- Muscolo genioglosso, muscolo laminare di forma triangolare, origina dai processi geni superiori della spina mentale della mandibola; a breve distanza si affossa nel corpo della lingua dove si snoda a ventaglio, mantenendosi in posizione sagittale paramediana. Le sue fibre si distinguono in anteriori (decorrono pressappoco verticalmente e si spingono nella punta della lingua), medie (decorso obliquo e si portano al corpo) e posteriori (decorrono orizzontalmente e raggiungono la radice). La contrazione dei fasci anteriori arretra e piega in basso la punta della lingua, la contrazione dei fasci posteriori spinge la lingua al di fuori della bocca e la contrazione dell’intero muscolo abbassa e appiattisce la lingua.
- Muscolo ioglosso, muscolo laminare di forma quadrilatera che origina dal corpo e dalle grandi corna dell’osso ioidee, spingendosi in avanti e in alto lateralmente al muscolo genioglosso, si porta sotto la superficie inferolaterale del terzo posteriore della lingua dove le sue fibre si intersecano con quelle dello stiloglosso. La sua contrazione tira la lingua in basso e indietro
- Muscolo stiloglosso, muscolo cordoniforme che origina dal processo stiloideo del temporale, decorrendo poi lateralmente al muscolo costrittore superiore della faringe si porta in avanti e in basso sul margine laterale della lingua nel punto di unione tra i 2/3 anteriori e il terzo posteriore della lingua. Qui le sue fibre si intersecano con quelle del muscolo ioglosso e proseguono lungo il margine della lingua fino alla punta. La sua contrazione tira la lingua indietro e in alto
- Muscolo palatoglosso, origina dalla superficie inferiore della aponeurosi palatina, decorre nello spessore del pilastro palatino anteriore e raggiunge la radice della lingua, qui le sue fibre, intersecandosi con i fasci muscolari trasversali intrinseci della lingua, raggiungono la linea mediana e si interdigitano con le controlaterali formando una unità funzionale che agisce da sfintere. Nel corso della deglutizione e delle fonazione la contrazione di questo muscolo chiude la comunicazione tra cavità orale e faringe.
- Muscolatura intrinseca: è costituita da fasci di fibre disposte su tre piani e distinti in fasci longitudinali, trasversali e perpendicolari:
- I fasci longitudinali sono a loro volta distinti in superiori e inferiori, decorrono dalla radice della lingua alla punta e lungo i margini laterali della lingua sono accomunati con le fibre terminali dei mm. stiloglosso e ioglosso
- I fasci trasversali decorrono da un margine all’altro della lingua e in corrispondenza della radice sono strettamente connessi con le fibre del muscolo palatoglosso in modo da formare un dispositivo sfinteriale che chiude l’istmo delle fauci durante la fase di predeglutizione
- Le fibre verticali sono disposte tra la superficie dorsale e quella ventrale.
Tutti i fasci intrinseci originano e terminano nel contesto dell’organo, e in parte sono ancorati allo scheletro fibroso della lingua. Grazie a tale muscolatura la lingua può accorciarsi, ispessirsi e appiattirsi.
Vasi e nervi della lingua
L’apporto ematico arterioso è garantito dall’arteria linguale, mentre il deflusso venoso dalla vena linguale. L’innervazione è fornita da cinque paia di nervi cranici e precisamente dal nervo ipoglosso, dal nervo linguale, dal nervo intermedio di Wrisberg (Ramo del Nervo faciale), dal nervo glossofaringeo e dal nervo vago.
Gusto
Le sensazioni di gusto sono recepite dai calici (o bottoni) gustativi, costituiti da cellule epiteliali modificate chiamate cellule gustative. Le cellule gustative hanno una vita media di circa una decina di giorni, quindi sono soggette a un continuo ricambio. Il loro compito è quello di analizzare la natura delle varie sostanze presenti nel cibo dopo che sono state disciolte nella saliva. Il contatto con differenti sostanze genera impulsi differenti che raggiungono il cervello, dove vengono percepiti e riconosciuti i sapori.
I calici gustativi sono localizzati in 3 dei 4 tipi di papille linguali:
- Papille foliate
- Papille fungiformi
- Papille circumvallate
mentre non sono presenti nelle Papille filiformi, che hanno funzione meccanica, trattengono il cibo, e non hanno calici gustativi.
I calici gustativi rispondono a tutti i tipi di sapori, ma in maniera differente l’uno dall’altro, sicché ad esempio ci saranno calici che reagiscono fortemente al salato, e più debolmente agli altri, ed altri che si comporteranno in maniera differente.
Un tempo si credeva che le papille gustative che si trovano nelle diverse zone fossero differenti le une dalle altre, mentre oggi è noto che ogni sapore è diffuso in tutta la lingua. La credenza che esse siano concentrate in zone particolari deriva da una cattiva traduzione di uno psicologo di Harvard (Edwin G. Boring) di un articolo in tedesco del 1901. La sensibilità ai sapori è diffusa in tutta la lingua e anche in altre parti della bocca, come l’epiglottide e il palato molle.
Le informazioni sono veicolate al nervo faciale (VII paio di nervi cranici) con la corda del timpano. La sensibilità gustativa viene inoltre raccolta dal glossofaringeo e dal vago e viene trasportata al Nucleo del Tratto Solitario e al nucleo Ventro Postero Mediale del Talamo, zona in genere di pertinenza trigeminale.
La lingua si muove per mezzo di due sistemi di muscolatura: quella “estrinseca” e quella “intrinseca”. La prima comprende tutti i muscoli “al di fuori” dell’organo in questione, mentre la seconda viene spesso definita come muscolatura propria (o interna) della lingua. La lingua è ricchissima di capillari e terminazioni nervose ed è per questo molto sensibile. Talvolta può capitare di mordersi la lingua e, data la sua sensibilità, il cosiddetto “morso sulla lingua” è particolarmente doloroso.
Leggi anche:
- Lingua bianca, impastata, spaccata: cause e quando è pericolosa
- Bocca secca ed asciutta da ansia, diabete, malattie del fegato: diagnosi e cure
- Salivazione eccessiva dopo i pasti, in gravidanza, nei bambini: quali rimedi?
- Ghiandole salivari ingrossate: sintomi, cause, come si curano
- Ghiandole salivari: anatomia e funzioni in sintesi
- Tumore delle ghiandole salivari: sintomi, diagnosi e terapie
- Dolore alla mandibola: cause e sintomi
- Articolazione temporo mandibolare (ATM): anatomia e funzioni
- Sindrome temporo mandibolare: sintomi, diagnosi e cure
- Differenza tra mascella e mandibola: sono sinonimi?
- Di cosa è fatta la saliva, quanta ne produciamo, a che serve?
- Labbra blu: da cosa sono causate e come si curano in bimbi ed adulti
- Labbra screpolate e gonfie: cause e rimedi in bambini ed adulti
- Herpes labiale: cause, sintomi, rimedi e trattamento farmacologico
- Labbra gonfie (gonfiore labiale): possibili cause, sintomi e rimedi
- Cattivo sapore in bocca acido o amaro: rimedi e quando è pericoloso
- Denti sensibili: sbiancamento, caldo, freddo, collutorio ed altre cause
- Cibi che macchiano i denti: quali evitare ed i consigli per mantenerli bianchi
- Afte, nevralgia, herpes ed altre cause di dolore alla lingua (glossodinia)
- Dolore alla lingua ed alla bocca: cause, complicanze, dieta e terapia
- Alitosi: il tipo di odore del tuo alito cattivo rivela la patologia che hai
- Alito cattivo: tutti i rimedi migliori per combattere l’alitosi
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
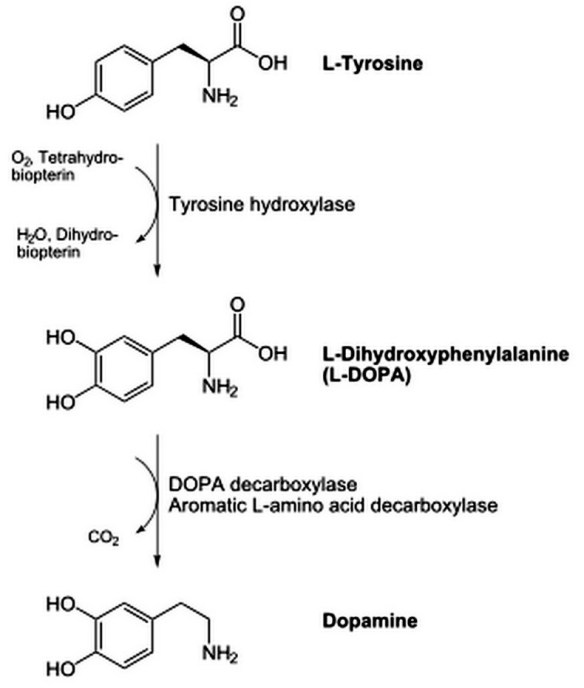
 La dopammina è biosintetizzata soprattutto nel tessuto nervoso e nel midollare del surrene. La biosintesi di questo importante neurotrasmettitore è divisa in varie fasi. In primo luogo avviene l’idrossilazione dell’amminoacido L-tirosina (un amminoacido normalmente presente nella dieta) in L-DOPA attraverso l’enzima tirosina 3-monoossigenasi, rappresentato dall’aggiunta di un secondo ossidrile all’anello benzenico della tirosina. In seguito avviene la decarbossilazione della L-DOPA da aromatici L-ammino acido decarbossilasi (spesso definito come dopa decarbossilasi), rimuovendo il gruppo carbossilico (-COOH) dalla catena laterale della DOPA. In alcuni neuroni, la dopammina viene trasformata in noradrenalina da parte della dopammina β-idrossilasi. Nei neuroni, la dopammina è confezionata dopo la sintesi, in vescicole sinaptiche che vengono poi rilasciate nelle sinapsi in risposta a un potenziale d’azione presinaptico.
La dopammina è biosintetizzata soprattutto nel tessuto nervoso e nel midollare del surrene. La biosintesi di questo importante neurotrasmettitore è divisa in varie fasi. In primo luogo avviene l’idrossilazione dell’amminoacido L-tirosina (un amminoacido normalmente presente nella dieta) in L-DOPA attraverso l’enzima tirosina 3-monoossigenasi, rappresentato dall’aggiunta di un secondo ossidrile all’anello benzenico della tirosina. In seguito avviene la decarbossilazione della L-DOPA da aromatici L-ammino acido decarbossilasi (spesso definito come dopa decarbossilasi), rimuovendo il gruppo carbossilico (-COOH) dalla catena laterale della DOPA. In alcuni neuroni, la dopammina viene trasformata in noradrenalina da parte della dopammina β-idrossilasi. Nei neuroni, la dopammina è confezionata dopo la sintesi, in vescicole sinaptiche che vengono poi rilasciate nelle sinapsi in risposta a un potenziale d’azione presinaptico.
 La lingua (in inglese “tongue”) è un organo in prevalenza muscolare che occupa gran parte della cavità orale.
La lingua (in inglese “tongue”) è un organo in prevalenza muscolare che occupa gran parte della cavità orale. Prima di rispondere alla domanda del titolo, per comprendere meglio quello di cui stiamo parlando, vi consiglio di leggere questo mio articolo:
Prima di rispondere alla domanda del titolo, per comprendere meglio quello di cui stiamo parlando, vi consiglio di leggere questo mio articolo:  Come abbiamo visto in questo precedente articolo che vi consiglio di leggere:
Come abbiamo visto in questo precedente articolo che vi consiglio di leggere: