 E’ nato tramite parto cesareo in Texas il primo bimbo concepito negli Usa con fecondazione assistita su una donna sottoposta a trapianto di utero. Non è il primo nel mondo, nato in questo modo: il primo bebè al mondo figlio di una madre con utero trapiantato era venuto alla luce a Göteborg, in Svezia nel settembre 2014. Ora si aggiunge alla lista degli 8 interventi di questo tipo già riusciti nel mondo, anche quello americano, confermato da fonti ufficiali del Baylor University Medical Center di Dallas. Proprio in questa struttura la madre del piccolo si è sottoposta al trapianto di utero: la donna era nata infatti senza l’organo. L’American Society for Reproductive Medicine parla di “un’altra pietra miliare nella storia della medicina riproduttiva”.
E’ nato tramite parto cesareo in Texas il primo bimbo concepito negli Usa con fecondazione assistita su una donna sottoposta a trapianto di utero. Non è il primo nel mondo, nato in questo modo: il primo bebè al mondo figlio di una madre con utero trapiantato era venuto alla luce a Göteborg, in Svezia nel settembre 2014. Ora si aggiunge alla lista degli 8 interventi di questo tipo già riusciti nel mondo, anche quello americano, confermato da fonti ufficiali del Baylor University Medical Center di Dallas. Proprio in questa struttura la madre del piccolo si è sottoposta al trapianto di utero: la donna era nata infatti senza l’organo. L’American Society for Reproductive Medicine parla di “un’altra pietra miliare nella storia della medicina riproduttiva”.
“Facciamo trapianti di continuo, tutti i giorni – ha dichiarato il dott. Giuliano Testa, a capo della sperimentazione in corso al Baylor Center – Ma questa non è la stessa cosa: ciò che questo tipo di trapianto significa per queste donne è difficile da descrivere a parole“.
Leggi anche:
- Il “Riflesso di Moro”: un tenero abbraccio dal neonato alla madre
- Riflesso di Moro: VIDEO
- Vostro figlio soffre di autismo? I primi segnali per capirlo e come comportarsi con lui
- Sindrome di Asperger in bambini ed adulti: primi sintomi, terapie
- Persone famose insospettabili con la Sindrome di Asperger
- Sindrome di Down: cause, sintomi in gravidanza e nei neonati
- Le malattie genetiche più diffuse al mondo
- Depressione post parto: come riconoscere i primi sintomi e superarla
- Qual è il mese migliore per partorire per te e per il bambino?
- Perché un neonato piange sempre? 8 sistemi per calmarlo
- Anestesia epidurale e parto: vantaggi, procedura e rischi
- Taping NeuroMuscolare in un bimbo nato prematuro di 32 settimane
- Parto cesareo: dopo quanto si possono avere rapporti sessuali?
- 17 Novembre: Giornata internazionale del neonato prematuro
- Le 12 cose che ogni genitore fa di nascosto dai propri figli
- Le cose che non devi MAI dire ad una donna incinta, soprattutto se sei una donna
- Le cose che non devi MAI dire ad una donna che ha appena partorito, soprattutto se sei una donna
- Perché mi capita di piangere senza motivo? Come affrontare il problema?
- Dopo il parto: come recuperare l’intimità di coppia?
- Dopo il parto: quando ricominciare a prendere la pillola anticoncezionale?
- Parto naturale: dopo quanto si possono avere rapporti sessuali?
- Spina bifida e difetti di chiusura del tubo neurale nel feto: trasmissione, prevenzione, diagnosi e cura
- Sacco amniotico e liquido amniotico: cosa sono ed a che servono durante la gravidanza?
- Differenza tra emiparesi ed emiplegia
- Differenza tra emiplegia destra e sinistra
- Differenze tra sclerosi laterale amiotrofica (SLA) e sclerosi multipla
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Diplegia: definizione, cause e sintomi
- Differenza emiparesi, diparesi, tetraparesi, monoparesi, triparesi
- Sindrome di Turner: cariotipo, cause, sintomi e segni caratteristici
- Sindrome di Klinefelter: cariotipo, cause, sintomi e cura
- Malattia di Huntington: cos’è, ereditarietà, come si trasmette, età di insorgenza
- Anemia falciforme: cosa significa, cause, sintomi e cure
- Differenze tra la distrofia muscolare di Duchenne e di Becker
- Fibrosi cistica polmonare: cos’è, sintomi in neonati e bambini, cure
- Sindrome dell’idiota sapiente: cause, caratteristiche e sintomi
- Sindrome del tramonto o del crepuscolo: cause, sintomi e cura
- Ritardo mentale nei bambini lieve, moderato, grave: si guarisce?
- Che cos’è l’intelligenza umana: definizione, significato e psicologia
- Quoziente d’intelligenza: valori, significato, test ed ereditarietà
- Problem solving: cos’è, caratteristiche, tecniche, fasi ed esempi
- Sindrome di Tourette: cause, sintomi, diagnosi e trattamento
- Sindrome di Tourette: si può guarire definitivamente? Come si guarisce?
- Talassemia: cos’è, sintomi, cure, differenti tipi ed alimentazione
- Celiachia: cos’è il glutine, in quali alimenti è contenuto ed in quali no?
- Sindrome di Noonan: cause, sintomi nel neonato, aspettative di vita
- Sindrome di Bloom: cause, sintomi, diagnosi e terapia
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Si definisce “parto pretermine” o “prematuro” un parto il cui travaglio ha luogo tra la 22ª e la 37ª settimana completa di gestazione: in questo caso il neonato è detto “pretermine” o prematuro” e le sue possibilità di sopravvivenza si riducono tanto più precoce è stato il parto. Oltre ad un ridotta possibilità di sopravvivenza, il bimbo prematuro ha più elevato rischio di sviluppare una serie di patologie e condizioni, tanto più superiore quanto più è stata precoce la data del parto.
Si definisce “parto pretermine” o “prematuro” un parto il cui travaglio ha luogo tra la 22ª e la 37ª settimana completa di gestazione: in questo caso il neonato è detto “pretermine” o prematuro” e le sue possibilità di sopravvivenza si riducono tanto più precoce è stato il parto. Oltre ad un ridotta possibilità di sopravvivenza, il bimbo prematuro ha più elevato rischio di sviluppare una serie di patologie e condizioni, tanto più superiore quanto più è stata precoce la data del parto. La possibilità di sopravvivenza del neonato pretermine (parto precedente alla 37ª settimana), dipende fortemente dalla data del parto: più precoce sarà il giorno della sua nascita e minori saranno le sue possibilità di sopravvivenza (e maggiore il rischio di complicanze neurologiche), che raggiungono praticamente lo 0% in caso di nascita alla 20ª settimana di gestazione. Tuttavia la salute del neonato, non dipende solamente dalla data del parto, ma anche da innumerevoli altri fattori, tra cui il peso alla nascita, l’Indice di Apgar ed eventuali problemi accorsi durante il parto.
La possibilità di sopravvivenza del neonato pretermine (parto precedente alla 37ª settimana), dipende fortemente dalla data del parto: più precoce sarà il giorno della sua nascita e minori saranno le sue possibilità di sopravvivenza (e maggiore il rischio di complicanze neurologiche), che raggiungono praticamente lo 0% in caso di nascita alla 20ª settimana di gestazione. Tuttavia la salute del neonato, non dipende solamente dalla data del parto, ma anche da innumerevoli altri fattori, tra cui il peso alla nascita, l’Indice di Apgar ed eventuali problemi accorsi durante il parto. La maggioranza delle gravidanze ha una durata di circa 40 settimane e se il neonato nasce entro tale limite (che si estende fino alle 42 settimane) viene detto “neonato a termine“; tuttavia circa il 10% dei parti avviene prima di tale durata. Non tutti i parti che avvengono prima della 40ª settimana sono prematuri: un neonato nato tra la 37ª e la 42ª settimana è considerato a termine.
La maggioranza delle gravidanze ha una durata di circa 40 settimane e se il neonato nasce entro tale limite (che si estende fino alle 42 settimane) viene detto “neonato a termine“; tuttavia circa il 10% dei parti avviene prima di tale durata. Non tutti i parti che avvengono prima della 40ª settimana sono prematuri: un neonato nato tra la 37ª e la 42ª settimana è considerato a termine.
 Una ricerca scientifica
Una ricerca scientifica  I capelli della donna incinta possono prevedere se la madre soffrirà di depressione post-partum misurandone la quantità del principale ormone dello stress (il cortisolo): lo dimostra uno studio spagnolo condotto da María Isabel Peralta Ramírez
I capelli della donna incinta possono prevedere se la madre soffrirà di depressione post-partum misurandone la quantità del principale ormone dello stress (il cortisolo): lo dimostra uno studio spagnolo condotto da María Isabel Peralta Ramírez 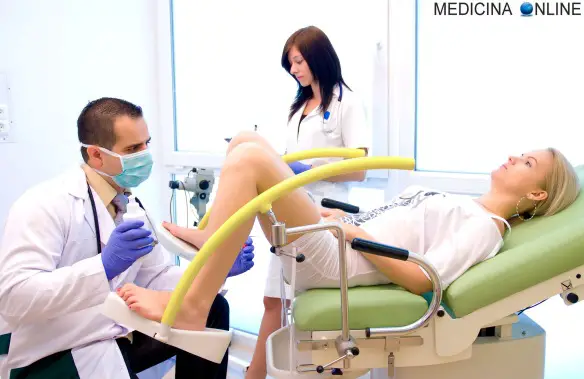 La visita ginecologica consiste nella valutazione dell’apparato genitale femminile sia dei genitali esterni che di quelli interni, con lo scopo di valutare lo stato di normalità dell’apparato genitale femminile ed escludere la presenza di patologie.
La visita ginecologica consiste nella valutazione dell’apparato genitale femminile sia dei genitali esterni che di quelli interni, con lo scopo di valutare lo stato di normalità dell’apparato genitale femminile ed escludere la presenza di patologie.