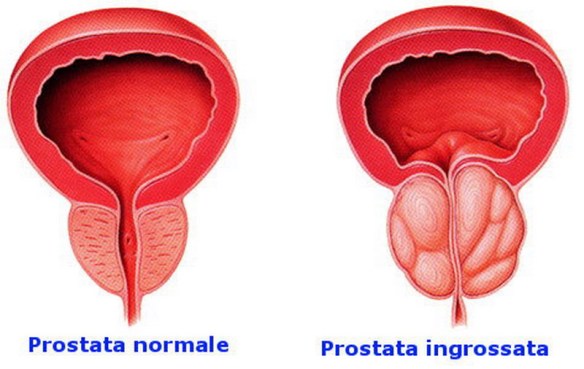
 L’ipertrofia prostatica benigna o – più correttamente – l’iperplasia prostatica benigna (da cui l’acronimo “IPB”), in inglese “benign prostatic hyperplasia” (da cui l’acronimo “BPH”), conosciuta anche come adenoma prostatico, è una malattia a carico della ghiandola prostatica. La patologia è caratterizzata da un aumento di volume della prostata, dovuto all’incremento del numero di cellule (da cui la denominazione “iperplasia”), che si estrinseca principalmente nella zona “di transizione” della prostata, ovvero in una parte centrale attorno all’uretra prostatica. E’ una crescita di tipo benigno, cioè comporta compressione sui tessuti circostanti senza infiltrarli. E’ un fenomeno legato all’invecchiamento ma che in alcuni soggetti è maggiore che in altri, e col passare degli anni può causare una compressione e distorsione dell’uretra prostatica ostruendo la fuoriuscita dell’urina. Sono escluse componenti ambientali nell’eziologia della malattia, mentre si è ipotizzato il ruolo di fattori ereditari per l’aumentato rischio di incidenza in parenti di soggetti colpiti dalla patologia.
L’ipertrofia prostatica benigna o – più correttamente – l’iperplasia prostatica benigna (da cui l’acronimo “IPB”), in inglese “benign prostatic hyperplasia” (da cui l’acronimo “BPH”), conosciuta anche come adenoma prostatico, è una malattia a carico della ghiandola prostatica. La patologia è caratterizzata da un aumento di volume della prostata, dovuto all’incremento del numero di cellule (da cui la denominazione “iperplasia”), che si estrinseca principalmente nella zona “di transizione” della prostata, ovvero in una parte centrale attorno all’uretra prostatica. E’ una crescita di tipo benigno, cioè comporta compressione sui tessuti circostanti senza infiltrarli. E’ un fenomeno legato all’invecchiamento ma che in alcuni soggetti è maggiore che in altri, e col passare degli anni può causare una compressione e distorsione dell’uretra prostatica ostruendo la fuoriuscita dell’urina. Sono escluse componenti ambientali nell’eziologia della malattia, mentre si è ipotizzato il ruolo di fattori ereditari per l’aumentato rischio di incidenza in parenti di soggetti colpiti dalla patologia.
Leggi anche: Differenza tra ipertrofia ed iperplasia con esempi
Epidemiologia
L’IPB colpisce il 5-10% degli uomini di 40 anni di età, e fino all’80% degli uomini tra 70 e 80 anni. Tuttavia il numero dei soggetti in cui la IPB diventa sintomatica, cioè costituisce effettivamente un disturbo, è circa la metà.
Leggi anche: Visita andrologica completa di pene e testicoli [VIDEO]
Iperplasia prostatica benigna e cancro alla prostata
L’IPB ed il carcinoma prostatico (cancro della prostata) non sono correlati, sebbene le due condizioni possano coesistere e spesso il secondo venga diagnosticato incidentalmente durante indagini per la molto più comune IPB. IPB e carcinoma si impiantano su zone diverse della prostata, essendo il carcinoma di pertinenza prevalentemente della zona periferica.
Leggi anche: Tumore maligno della prostata (carcinoma prostatico): cause, sintomi e terapie
Cause e fattori di rischio
Il diidrotestosterone (DHT) e gli estrogeni hanno un ruolo nell’insorgenza della BPH. Questo significa che occorre la presenza degli androgeni per l’instaurarsi della BPH, ma non sono necessariamente la causa diretta della patologia. Questo è dimostrato dal fatto che gli eunuchi non sviluppano la patologia quando raggiungono l’età adulta. Inoltre, la somministrazione di testosterone esogeno non è associata all’aumento significativo dei sintomi della BPH. Il DHT, un metabolita del testosterone è un mediatore critico della crescita della prostata. Il DHT viene sintetizzato nella prostata dal testosterone in circolo. Una volta sintetizzato, il DHT giunge alle cellule epiteliali e segnala la trascrizione del fattore della crescita al mitogene dei due tipi di cellula. L’importanza del DHT nel causare noduli iperplasici nella prostata è supportata dalle osservazioni cliniche in cui un inibitore della 5α-reduttasi viene somministrato al paziente in queste condizioni. La terapia con gli inibitori della 5α-reduttasi riduce notevolmente il contenuto di DHT nella prostata e conseguentemente il volume della prostata ed i sintomi dell’ipertrofia prostatica benigna.
Esiste una notevole evidenza sul fatto che gli estrogeni giocano un ruolo nell’eziologia della BPH. Questo è basato sul fatto che la BPH si verifica in uomini con elevati livelli di estrogeni e relativamente ridotti livelli di testosterone libero (questa sostanza ha quindi, se non convertita in altri ormoni, un’azione benefica e salutare nei confronti della prostata) e quando i tessuti prostatici diventano più sensibili agli estrogeni e meno rispondenti al DHT. Cellule prese dalla prostata di uomini affetti da BPH hanno mostrato una più elevata risposta agli alti livelli di estradiolo nel caso di bassi livelli di androgeni.
Sintomi e segni
I sintomi non sono correlati con le dimensioni della ghiandola: infatti una prostata di piccole dimensioni può in alcuni casi provocare sintomi ostruttivi molto più gravi di una prostata dalle dimensioni maggiori; questo perché la sintomatologia deriva dalla somma di due componenti: quella statica, determinata dalla massa della ghiandola, e quella dinamica, dovuta al tono della muscolatura liscia del collo vescicale, della prostata e della sua capsula. Riconosciamo due tipi di sintomi: quelli urinari di tipo ostruttivo, e quelli di tipo irritativo. Fra gli ostruttivi si ricordano la difficoltà ad iniziare la minzione, l’intermittenza di emissione del flusso, l’incompleto svuotamento della vescica, il flusso urinario debole e lo sforzo nella minzione.
Fra i sintomi irritativi si annoverano la frequenza nell’urinare, che è detta pollachiuria, la nicturia, cioè un aumentato bisogno durante la notte, l’urgenza (la necessità di svuotare la vescica non può essere rimandata) e il bruciore ad urinare. Questi sintomi, ostruttivi ed irritativi, vengono valutati usando il questionario dell’ International Prostate Symptom Score (IPSS), formulato per appurare la severità della patologia.
La IPB può essere una patologia progressiva, specialmente se non curata. L’incompleto svuotamento della vescica può portare all’accumulo di batteri nel residuo vescicale aumentando i rischi di prostatiti e pielonefriti. L’accumulo di urina può, peraltro, portare anche alla formazione di calcoli dovuti alla cristallizzazione di sali nel residuo post-minzionale. La ritenzione urinaria, acuta o cronica, è un’altra forma di progressione della patologia. La ritenzione urinaria acuta è l’incapacità a vuotare completamente la vescica, mentre quella cronica vede il progressivo aumentare del residuo e della distensione della muscolatura della vescica. Chi soffre di ritenzione urinaria cronica, può andare incontro ad una patologia di compromissione renale detta uropatia ostruttiva. L’ipertrofia prostatica benigna non è in grado di provocare deficit erettivo, eventuali influenza sulle capacità erettiva può essere provocato dal dolore che tale patologia ha negli stati più avanzati (causa psicologica).
Leggi anche: Mi alzo spesso di notte per urinare: quali sono le cause e le cure?
Diagnosi
L’esplorazione rettale, (palpazione della prostata attraverso il retto), può rivelare un marcato ingrossamento della ghiandola; è un esame molto soggettivo che dipende dall’abilità dell’urologo. Maggiore precisione al fine della valutazione del volume prostatico è dato dall’ecografia sia sovrapubica che transrettale. L’ecografia inoltre evidenzia il residuo postminzionale, cioè se rimane urina stagnante in vescica dopo aver urinato, che è sintomo importante che la IPB si sta aggravando. Altro segno da valutare è lo spessore delle pareti vescicali, che se incrementa è un altro segno di ostruzione al deflusso urinario. L’ecografia inoltre consente di diagnosticare complicanze frequenti di una IPB trascurata, come diverticoli vescicali, calcoli, o sedimento nel lume dell’organo emuntore.
La uroflussimetria è forse l’esame più utile in IPB, perché evidenzia se tale patologia causa un’ostruzione oppure no. Distingue perciò la IPB significativa da quella non significativa sulla dinamica minzionale. Alcuni parametri come Qmax (velocità di flusso massima) sono usati anche per verificare la risposta alle terapie nel tempo.
Il PSA è spesso eseguito nei pazienti IPB per screenare se coesiste una componente maligna della patologia. E’ un esame del sangue che se innalzato indica una qualche sofferenza della ghiandola prostatica, includendo patologie benigne come infiammazione, IPB o traumatismo, ma anche il carcinoma prostatico. Un suo innalzamento richiede un attento monitoraggio ed eventualmente esami più approfonditi. Strumenti usati nella diagnosi, sono:
- anamnesi (raccolta dei dati del paziente);
- esame obiettivo (visita vera e propria con, ad esempio palpazione dell’addome ed ispezione dei genitali);
- ecografia renale;
- ecografia transrettale della prostata;
- PSA;
- esplorazione digitale rettale della prostata;
- esame del sangue (emocromo);
- VES;
- esame delle urine;
- esame per valutare la funzionalità renale;
- clearance della creatinina;
- azotemia;
- cistoscopia;
- cistografia;
- biopsia della prostata;
- biopsia renale;
- radiografia, TAC e/o risonanza magnetica;
- test genetici;
- uro-TAC;
- scintigrafia;
- uroflussometria;
- urinocultura.
Non tutti i test sono sempre necessari per raggiungere la diagnosi.
Leggi anche: Ecografia prostatica transrettale: come si svolge, è dolorosa, a che serve?
Trattamento
Il trattamento di una iperplasia prostatica benigna può essere medica e/o chirurgica.
Terapia medica
Diversi farmaci e molecole possono essere usati per il trattamento della iperplasia della prostata. Gli alfa bloccanti (α1-recettori adrenergici antagonisti) procurano un sostanziale miglioramento dei sintomi della BPH. Molecole come doxazosin, terazosin, alfuzosin e tamsulosin vengono impiegate con successo. Vecchie molecole come phenoxybenzamine e prazosin non sono raccomandate per il trattamento della BPH. Gli alfa bloccanti rilassano la muscolatura della prostata e del collo vescicale ed aumentano la portata del flusso urinario, ma possono causare eiaculazione retrograda.
Gli inibitori della 5α-reduttasi, (finasteride e dutasteride) sono un altro trattamento praticato. Quando vengono usati in abbinamento agli alfa bloccanti, si è notata una drastica riduzione del volume della prostata in persone con ghiandole molto ipertrofiche.
Vi è anche una notevole evidenza dell’efficacia di fitoterapici, quali l’estratto del frutto della serenoa repens e del saw palmetto nell’alleviare in maniera moderata i sintomi della patologia. Altre erbe medicinali che hanno alla base sistematiche ricerche sono il beta-sitosterolo tratto dalla hypoxis rooperi (pianta grassa africana) e la pygeum (estratta dal Prunus africana), mentre vi è una minore conoscenza sull’efficacia della Cucurbita pepo semi di zucca e dell’Urtica dioica (Wilt et al., 2000).
Integratori alimentari per il benessere della prostata
Qui di seguito trovate una lista di integratori alimentari acquistabili senza ricetta, potenzialmente in grado di diminuire infiammazioni e bruciori e migliorare la salute della prostata:
- Equilibra Top Prostata: http://amzn.to/2j0qNfJ
- Serenoa Repens: https://amzn.to/3ZbkIjP
- Saw Palmetto: http://amzn.to/2AxY7FT
- Arginina: http://amzn.to/2yc70Pv
- Citrullina: https://amzn.to/3PyiZlm
- Ortica a foglie: http://amzn.to/2iYLcBu
La valutazione del PSA può essere effettuata anche a casa, usando un test pratico ed affidabile come quello consigliato dal nostro Staff medico: https://amzn.to/44JmBFz
Terapia chirurgica
Solo in caso di fallimento del trattamento medico e fitoterapico, può rendersi necessario un trattamento chirurgico. Qualsiasi intervento chirurgico per IPB pone a rischio, in entità differente, la meccanica eiaculatoria del paziente. A contrario, la rigidità nell’erezione e la capacità di arrivare all’orgasmo non vengono influenzati da questa chirurgia correttamente eseguita.
Adenomectomia open surgery. Significa rimuovere l’adenoma mediante il tradizionale taglio chirurgico, nella variante trans vescicale (ATV) o infravescicale (Millin). Interventi usati da oltre 50 anni, hanno ancora un’efficacia insuperata anche se con una morbilità perioperatoria che alcuni mettono in discussione, nella realtà attuale di chirurgia mini-invasiva. Interventi tuttora definiti “gold standard” in caso di prostate veramente voluminose.
Resezione transuretrale dell’adenoma prostatico (TURP). Questo prevede la resezione di parte della prostata attraverso l’uretra. Consigliabile per prostate fino a un certo volume, presenta il vantaggio della mini-invasività, ovvero evitare tagli e un recupero postoperatorio più rapido. Esistono anche alcune nuove tecniche per ridurre il volume della prostata ipertrofica, alcune delle quali non sono ancora abbastanza sperimentate per stabilire i loro effetti definitivi. Esse prevedono vari metodi per distruggere parte del tessuto ghiandolare senza danneggiare quello che rimarrà in sito. Fra queste si ricordano: la vaporizzazione transuretrale della prostata (TVP), la laser TURP, la visual laser ablation (VLAP), la Transurethral Microwave Thermo Therapy (TUMT), la Transurethral needle ablation of the prostate (TUNA) e la sua evoluzione tecnologica Prostiva, micro iniezioni di etanolo in situ ed altre ancora allo studio o in via di sperimentazione.
Nuove tecniche che comportano l’impiego del laser in urologia, sono state sperimentate negli ultimi 10 anni. Si è iniziato con la VLAP, tecnica che usa uno YAG laser a contatto con il tessuto prostatico. Una tecnologia simile, è chiamata Photoselective Vaporization of the Prostate (PVP) ed usa un laser a luce verde (KTP) ed è emersa recentemente. Questa procedura utilizza un laser ad alta potenza di 80 Watt KTP con una fibra laser di 550 micron inserita nella prostata. Questa fibra ha una riflessione interna di 70 gradi. Essa è usata per vaporizzare il tessuto della capsula prostatica. Il KTP laser ha una penetrazione di 2.0mm (quattro volte più profonda del laser ad Olmio).
Un’altra procedura chiamata Holmium Laser Ablation of the Prostate (HoLAP), è stata adottata pressoché in tutto il mondo. Analogamente al KTP, il laser per l’HoLAP è un dispositivo con una sonda di 550 micron con una potenza di 100 Watt ed un angolo di riflessione di 70 gradi. La sua profondità di passata è di 2,140nm, che cade nella zona invisibile dell’infrarosso e non può essere visto ad occhio nudo. La profondità di penetrazione del laser ad Olmio è inferiore a 0,5 mm evitando così le necrosi tissutali spesso causate dal laser a profonda penetrazione della tecnica KTP. Entrambi i metodi, KTP e Olmio, ablano circa uno o due grammi di tessuto al minuto.
Leggi anche:
- PSA totale e free alto: capire i risultati dell’esame e rischio di tumore alla prostata
- Esplorazione rettale digitale della prostata [VIDEO]
- Esplorazione rettale digitale della prostata: fa male? A che serve?
- Prostata: ogni quanto tempo fare il controllo del PSA?
- Uroflussometria: indicazioni, preparazione, come si esegue
- Prostatite batterica ed abatterica: cause e cure dell’infiammazione della prostata
- Prostata: anatomia, dimensioni, posizione e funzioni in sintesi
- Peperoncino, sesso, testosterone e prostata: qual è il legame?
- Erezione debole o assente da cause psicologiche: cura e rimedi
- Anorgasmia: quando manca l’orgasmo, cause e rimedi
- Micropene: quanto misura, complicazioni, c’è una cura?
- Eiaculazione retrograda: quando lo sperma non esce o è troppo poco
- Fino a che età un uomo può avere figli?
- Testicoli piccoli: quali sono le cause e le dimensioni normali?
- Testicolo gonfio e dolorante: cause, diagnosi e terapie
- Due eiaculazioni consecutive sono possibili? Come funziona una eiaculazione?
- Come aumentare il testosterone per migliorare muscoli e rapporti sessuali
- Cos’è il perineo maschile e femminile, dove si trova ed a cosa serve? Perché è così importante per la donna, specie in gravidanza?
- Testicoli e scroto: dimensioni, anatomia e funzioni in sintesi
- Punto G maschile: trovare e stimolare il punto L per provare orgasmi più intensi ed aumentare la forza dell’eiaculazione
- Vescica: dove si trova, anatomia, funzioni e patologie frequenti in sintesi
- Finasteride per ipertrofia prostatica ed alopecia androgenetica
- Finasteride e disfunzione erettile: la Sindrome post finasteride
- Propecia (Finasteride): collaterali e foglietto illustrativo
- Urodinamica: cos’è, a che serve e come funziona
- Minzione: come funziona l’emissione di urina e come si controlla
- Uretra maschile e femminile: anatomia, funzioni e patologie in sintesi
- Uretere: dove si trova, anatomia, funzioni e patologie in sintesi
- Quanto deve durare un rapporto sessuale prima che si parli di eiaculazione precoce?
- Masturbazione compulsiva e dipendenza dalla pornografia online causano impotenza anche nei giovani: colpa dell’effetto Coolidge
- Cosa accade e cosa si prova quando si frattura il pene?
- Priapismo: quando l’erezione dura più di quattro ore
- Presenza di sangue nello sperma: cause e terapie dell’ematospermia
- Cancro del testicolo: prevenzione, diagnosi, stadiazione, cure
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, segui la nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

 Il termine atrofia (atrophy in inglese) in medicina si indica una riduzione della massa dei tessuti od organi causata dalla diminuzione del numero di cellule che li compongono o delle loro dimensioni. Atrofia è quindi il contrario di ipertrofia (aumento di volume del tessuto o organo da aumento delle dimensioni delle cellule che lo compongono) e di iperplasia (aumento del tessuto o organo da aumento del numero di cellule).
Il termine atrofia (atrophy in inglese) in medicina si indica una riduzione della massa dei tessuti od organi causata dalla diminuzione del numero di cellule che li compongono o delle loro dimensioni. Atrofia è quindi il contrario di ipertrofia (aumento di volume del tessuto o organo da aumento delle dimensioni delle cellule che lo compongono) e di iperplasia (aumento del tessuto o organo da aumento del numero di cellule). Con “iperplasia” (hyperplasia in inglese) si intende l’aumento del NUMERO delle cellule che compongono un tessuto o un organo, che può portare all’aumento del volume totale del tessuto o dell’organo interessato da iperplasia. Questo processo non altera le dimensioni delle cellule all’interno del tessuto o dell’organo considerato ma determina un aumento del numero di cellule (al contrario dell’
Con “iperplasia” (hyperplasia in inglese) si intende l’aumento del NUMERO delle cellule che compongono un tessuto o un organo, che può portare all’aumento del volume totale del tessuto o dell’organo interessato da iperplasia. Questo processo non altera le dimensioni delle cellule all’interno del tessuto o dell’organo considerato ma determina un aumento del numero di cellule (al contrario dell’ Con il termine “ipertrofia” (hypertrophy in inglese) si intende l’aumento del VOLUME delle cellule che compongono un tessuto o un organo, che può portare all’aumento del volume totale del tessuto o dell’organo interessato da ipertrofia. Questo processo non altera il numero di cellule all’interno del tessuto o dell’organo considerato ma aumenta le dimensioni cellulari.
Con il termine “ipertrofia” (hypertrophy in inglese) si intende l’aumento del VOLUME delle cellule che compongono un tessuto o un organo, che può portare all’aumento del volume totale del tessuto o dell’organo interessato da ipertrofia. Questo processo non altera il numero di cellule all’interno del tessuto o dell’organo considerato ma aumenta le dimensioni cellulari.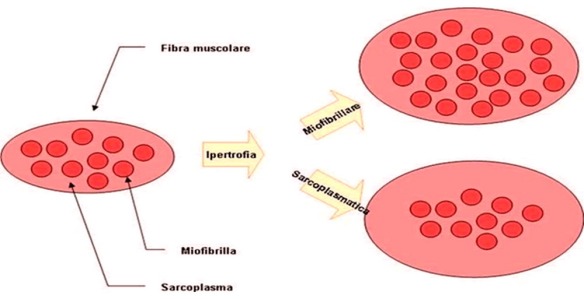 Con “ipertrofia muscolare” (muscle hypertrophy in inglese) ci si riferisce all’aumento di volume di un muscolo determinato dall’aumento di volume degli elementi che lo compongono (fibre, miofibrille, tessuto connettivo, sarcomeri, proteine contrattili ecc.). Per approfondire leggi:
Con “ipertrofia muscolare” (muscle hypertrophy in inglese) ci si riferisce all’aumento di volume di un muscolo determinato dall’aumento di volume degli elementi che lo compongono (fibre, miofibrille, tessuto connettivo, sarcomeri, proteine contrattili ecc.). Per approfondire leggi:  In campo medico, con il termine “ipertrofia” si intende l’aumento del volume delle cellule che compongono un tessuto o un organo. Questa modificazione non altera il numero di cellule all’interno del tessuto o dell’organo considerato, ma ne aumenta le dimensioni.
In campo medico, con il termine “ipertrofia” si intende l’aumento del volume delle cellule che compongono un tessuto o un organo. Questa modificazione non altera il numero di cellule all’interno del tessuto o dell’organo considerato, ma ne aumenta le dimensioni.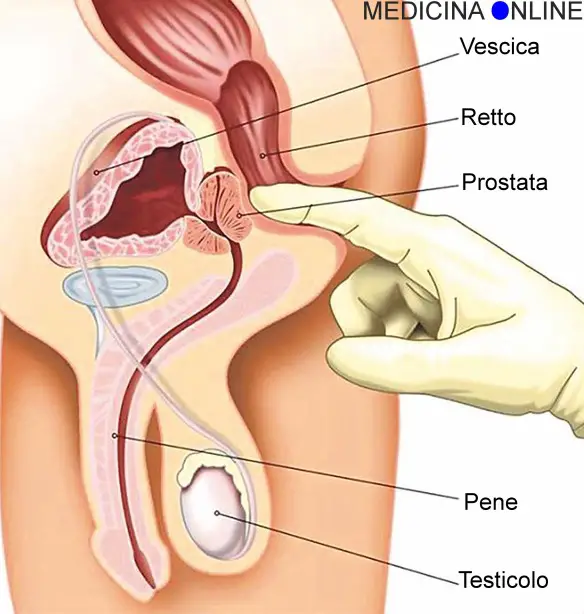 C’è un’idea abbastanza diffusa (perché istintiva): più controllo la mia salute, più sarò al sicuro da malattie. Quest’idea, semplice e banale, si è diffusa dovunque, soprattutto negli strati della popolazione più attenti alla propria salute ed ovviamente, dove c’è una richiesta, si crea subito un’offerta. I servizi di controllo delle malattie sono aumentati, ambulatori e centri privati, esami del sangue e di altro tipo che controllano tutti gli organi, test che si possono fare anche a casa. Sembra così evidente che mettere in discussione una cosa del genere crea imbarazzo.
C’è un’idea abbastanza diffusa (perché istintiva): più controllo la mia salute, più sarò al sicuro da malattie. Quest’idea, semplice e banale, si è diffusa dovunque, soprattutto negli strati della popolazione più attenti alla propria salute ed ovviamente, dove c’è una richiesta, si crea subito un’offerta. I servizi di controllo delle malattie sono aumentati, ambulatori e centri privati, esami del sangue e di altro tipo che controllano tutti gli organi, test che si possono fare anche a casa. Sembra così evidente che mettere in discussione una cosa del genere crea imbarazzo.