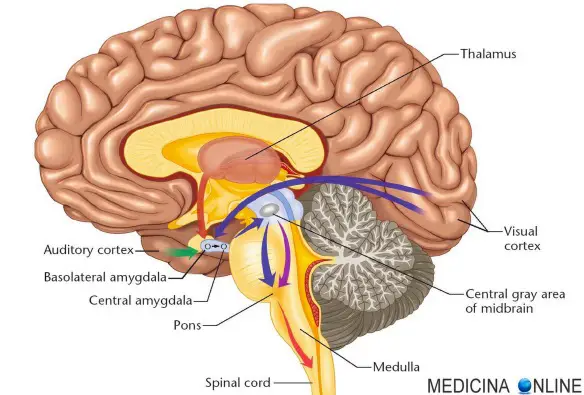
 Lo “svenimento”, che in medicina viene più correttamente chiamato “sincope”, è una condizione caratterizzata dalla improvvisa perdita transitoria della coscienza associata all’incapacità di mantenere la posizione eretta, fatti potenzialmente pericolosi se si sta guidando una vettura, si sta svolgendo un lavoro pericoloso o se nella caduta si sbatte la testa (o il femore, se il soggetto è anziano e/o con osteoporosi) con elevato rischio di trauma cerebrale e fratture ossee. Generalmente, in tempi variabili di circa poche decine di secondi, lo svenimento cessa e la persona torna vigile spontaneamente, in caso contrario si parla di coma. Non tutte le perdite di coscienza transitorie sono però sincopi: in alcune forme di epilessia, ad esempio, si perde coscienza ma non si tratta di sincope, perché non si ha diminuzione del flusso ematico cerebrale né perdita del tono posturale. Alcune perdite di coscienza con perdita di tono posturale possono essere inoltre determinate da ipoglicemia, ma in questo caso non si tratta di sincope perché la causa della perdita di coscienza dipende dall’abbassamento della concentrazione degli zuccheri nel sangue, e non dalla diminuzione del flusso cerebrale.
Lo “svenimento”, che in medicina viene più correttamente chiamato “sincope”, è una condizione caratterizzata dalla improvvisa perdita transitoria della coscienza associata all’incapacità di mantenere la posizione eretta, fatti potenzialmente pericolosi se si sta guidando una vettura, si sta svolgendo un lavoro pericoloso o se nella caduta si sbatte la testa (o il femore, se il soggetto è anziano e/o con osteoporosi) con elevato rischio di trauma cerebrale e fratture ossee. Generalmente, in tempi variabili di circa poche decine di secondi, lo svenimento cessa e la persona torna vigile spontaneamente, in caso contrario si parla di coma. Non tutte le perdite di coscienza transitorie sono però sincopi: in alcune forme di epilessia, ad esempio, si perde coscienza ma non si tratta di sincope, perché non si ha diminuzione del flusso ematico cerebrale né perdita del tono posturale. Alcune perdite di coscienza con perdita di tono posturale possono essere inoltre determinate da ipoglicemia, ma in questo caso non si tratta di sincope perché la causa della perdita di coscienza dipende dall’abbassamento della concentrazione degli zuccheri nel sangue, e non dalla diminuzione del flusso cerebrale.
Cause di uno svenimento
La perdita di conoscenza della sincope è la conseguenza di interruzione totale o parziale temporanea del flusso di sangue al cervello, che si risolve spontaneamente in tempi molto rapidi. Per questo motivo, ad esempio, un calo glicemico repentino che pure può dar luogo a perdita di coscienza e caduta, non è classificabile come sincope in quanto la perfusione cerebrale (afflusso di sangue al cervello) rimane nella norma. Per approfondire, leggi: Differenza tra calo di zuccheri e calo di pressione: sono la stessa cosa?
Una delle tipiche cause di svenimento è l’ipotensione arteriosa, cioè quella condizione in cui la pressione del sangue arterioso diminuisce oltre un certo limite, tale per cui il sangue non riesce ad essere spinto in modo adeguato ai tessuti cerebrali, che sono estremamente “avidi” ed “esigenti” in fatto di fabbisogno ematico (il cervello ha necessità di ricevere almeno 50 millilitri di sangue al minuto per ogni 100 grammi del suo tessuto, altrimenti si rischia lo svenimento).
Ricorda: Si parla di ipotensione se la pressione arteriosa sistolica (pressione massima) è minore di 100 mmHg o se la pressione arteriosa diastolica (minima) è minore 60 mmHg. Per approfondire leggi: Ipotensione arteriosa: cause, rischi e cura della pressione bassa
Cause di ipertensione e sincope
Le cause di ipotensione che possono portare a svenimento sono molte. Una causa tipica è l’ipotensione ortostatica che si verifica nel passaggio rapido in posizione eretta partendo da sdraiato, fatto questo che diminuisce la pressione arteriosa sistolica di anche 20 mmHg: tale improvvisa diminuzione di spinta ematica, priva il cervello del sangue necessario e può determinare svenimento, specie in soggetti già ipotesi e/o in anziani. Per approfondire leggi anche:
- Ipotensione ortostatica: quando diventa pericolosa
- Ipotensione ortostatica: sintomi, cause, diagnosi e cura
Esistono poi le ipotensioni arteriose neuromediate, un gruppo alquanto eterogeneo di condizioni la cui caratteristica comune è una temporanea iperattività del sistema nervoso autonomo o simpatico che, indipendentemente dalla nostra volontà, regola la pressione arteriosa mediante vasodilatazione e frequenza dei battiti cardiaci. Per effetto di questa iperattività il fisiologico controllo del circolo arterioso viene alterata e si determina bradicardia (rallentamento della frequenza cardiaca) o vasodilatazione (allargamento del diametro dei vasi sanguigni ) o entrambe le cose. La conseguenza di bradicardia e vasodilatazione è una improvvisa diminuzione della pressione arteriosa che porta a minor afflusso di sangue al cervello e svenimento.
Esistono varie tipologie di svenimento da ipotensione neuromediata, le più comuni sono:
Vasovagali. Sono varie sindromi che hanno in comune la mediazione del nervo vago e che conducono al temporaneo svenimento. I trigger ossia i grilletti che attivano questa condizione sono svariati ed eterogenei tra loro ed ad esempio: rimanere in piedi per tempi lunghi, emozioni intense…
Seno carotidee. Sono dovute ad una ipersensibilità del seno carotideo, che è una dilatazione nel tratto iniziale della arteria carotide interna in prossimità della regione in cui ha origine, cioè alla biforcazione con la carotide. Gesti comuni come radersi, allacciarsi il colletto della camicia o farsi il nodo alla cravatta possono attivare il riflesso seno-carotideo che determina una asistolia cardiaca transitoria (mancanza di sistole ovvero della contrazione del cuore) ed anche ipotensione. La conseguenza è ipoperfusione cerebrale e sincope.
Situazionali. Sono causate da un insieme di situazioni diverse tra loro ma che hanno in comune l’involontaria esecuzione di movimenti che portano a compiere quella che in medicina viene chiamata manovra di Valsalva: ovvero una espirazione forzata con la glottide chiusa. Tutto ciò produce un aumento della pressione intra-toracica che contrasta il ritorno del sangue venoso al cuore. Ne consegue una riduzione della gittata sistolica e quindi della pressione arteriosa sistemica. I ricettori che sono posizionati nel seno carotideo rivelano il calo pressorio e per compensare lo squilibrio eccitano il sistema simpatico che induce aumento della frequenza cardiaca e vasocostrizione. Azioni che tendono a risollevare la pressione. La sincope in questa sequenza rapida di eventi può instaurarsi o per effetto del calo della pressione causato dalla diminuzione della gittata sistolica o per la successiva iperattivazione del sistema simpatico. Le situazioni che più comunemente attivano questo tipo di sincope sono: colpi di tosse, starnuti, sforzi durante la defecazione, minzione, deglutizione, esercizi fisici come il sollevamento di pesi, il post- prandiale, etc.
Terapia per l’ipotensione arteriosa
Essendo molte le cause dell’ipertensione arteriosa (in questo articolo ne abbiamo citate solo alcune), le terapie possibili sono diverse e sono legate alle cause a monte che hanno determinato l’ipotensione. C’è da dire che, se si eccettuano i casi di ipotensione secondaria a gravi patologie che richiedono il ricovero ospedaliero, in genere è sufficiente una buona idratazione per ripristinare una massa ematica adeguata. Nelle ipotensioni legate a farmaci antipertensivi, è spesso sufficiente modificare la dose del farmaco per evitare l’ipotensione. Negli altri casi l’ipotensione può essere risolta andando a causare la patologia a monte che la causa. La Diidroergotamina che causa aumento del tono venoso è il farmaco di prima scelta nella forma con prevalenza del tono simpatico e nella forma dinamicolabile dell’alterazione della regolazione circolatoria.
Consigli generali per minimizzare il rischio di ipotensione
- maggiore apporto di sodio (ad es. al mattino panino con burro salato) e di liquidi; controindicazione: insufficienza cardiaca;
- esercizi per la circolazione (attività sportiva);
- massaggi, idroterapia (Kneipp);
- la posizione a letto con busto più alto di 20o diminuisce la diuresi notturna e la reazione ortostatica al mattino;
- alzarsi lentamente dalla posizione sdraiata;
- calze elastiche.
Leggi anche:
- Cosa fare se ho la pressione bassa? Consigli e rimedi
- Svenire durante la defecazione, minzione o deglutizione: è possibile?
- Differenza tra svenimento e sincope
- Differenza tra svenimento e collasso
- Se ho la pressione bassa, può essere utile lo zucchero? Cosa fare?
- Perché d’estate la pressione arteriosa è più bassa che nei mesi freddi
- Quanto varia la pressione arteriosa durante l’estate?
- Perché col freddo la pressione arteriosa è più alta che col caldo?
- Qual è la differenza tra arteria e vena?
- Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
- Differenza tra trombosi arteriosa e venosa profonda e superficiale
- Glomerulo renale: schema, funzione e flusso ematico renale
- Filtrazione glomerulare, riassorbimento e secrezione
- Epilessia infantile ed in adulti: cause, sintomi, diagnosi, cosa fare
- Epilessia: come riconoscere un attacco e soccorrere un ammalato
- Differenza tra epilessia e sincope
- Autoregolazione ed importanza del flusso sanguigno cerebrale
- Differenza tra aterosclerosi e arteriosclerosi
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Differenza tra arterie, vene, capillari, arteriole e venule
- Differenza tra arteriola afferente ed efferente: struttura e funzioni
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Fattori di rischio cardiovascolare modificabili e non modificabili
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

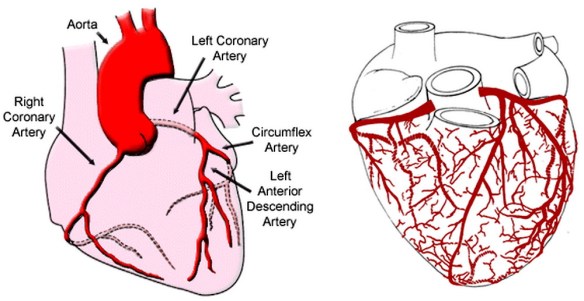 Infarto
Infarto
 Ferita
Ferita
 Quello che stiamo per raccontarvi è uno di quei fatti che in un certo senso ci riguarda da vicino perché tutti, prima o poi, abbiamo a che fare con un dentista. E non è affatto raro doversi sottoporre a un’estrazione dentale. D’altro canto è anche uno di quei casi davvero particolari che – per fortuna – non accadono di frequente. Tuttavia, la vicenda è, ahimè, reale: un uomo ha eseguito un intervento dentale e dopo breve tempo è morto presumibilmente a causa del sanguinamento eccessivo.
Quello che stiamo per raccontarvi è uno di quei fatti che in un certo senso ci riguarda da vicino perché tutti, prima o poi, abbiamo a che fare con un dentista. E non è affatto raro doversi sottoporre a un’estrazione dentale. D’altro canto è anche uno di quei casi davvero particolari che – per fortuna – non accadono di frequente. Tuttavia, la vicenda è, ahimè, reale: un uomo ha eseguito un intervento dentale e dopo breve tempo è morto presumibilmente a causa del sanguinamento eccessivo.