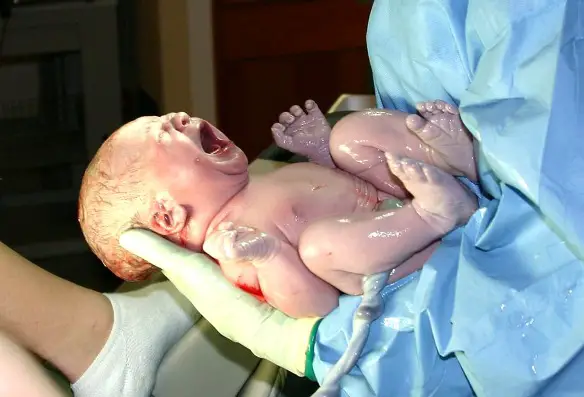
 La sindrome da distress respiratorio del neonato (NRDS, acronimo da “neonatal respiratory distress syndrome”) è una sindrome respiratoria caratterizzata dalla Continua a leggere
La sindrome da distress respiratorio del neonato (NRDS, acronimo da “neonatal respiratory distress syndrome”) è una sindrome respiratoria caratterizzata dalla Continua a leggere
Archivi tag: alveoli
Sindrome da distress respiratorio del neonato: sintomi, segni, gravità
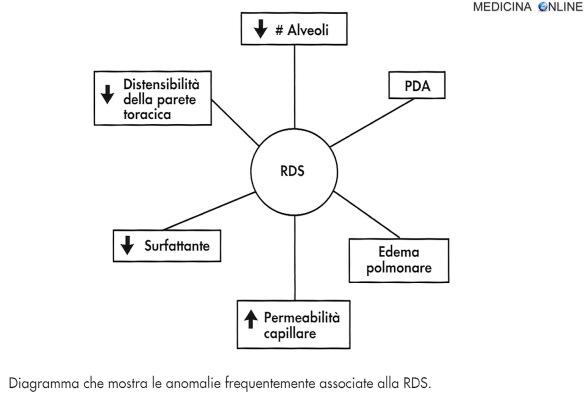 La sindrome da distress respiratorio del neonato (NRDS, acronimo da “neonatal respiratory distress syndrome”) è una sindrome respiratoria caratterizzata dalla Continua a leggere
La sindrome da distress respiratorio del neonato (NRDS, acronimo da “neonatal respiratory distress syndrome”) è una sindrome respiratoria caratterizzata dalla Continua a leggere
Sindrome da distress respiratorio del neonato: cause, fattori di rischio, fisiopatologia

La sindrome da distress respiratorio del neonato (NRDS, acronimo da “neonatal respiratory distress syndrome”) è una sindrome respiratoria caratterizzata dalla Continua a leggere
Enfisema polmonare: cause, sintomi, diagnosi, esami, trattamento
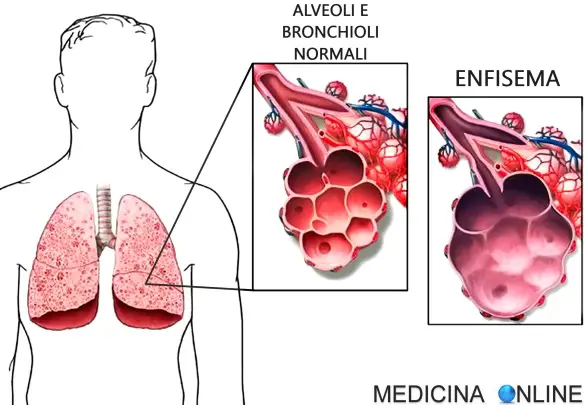 L’enfisema polmonare (termine originato dal greco empbysan, che significa “gonfiare”), costituisce una patologia polmonare ostruttiva caratterizzata dalla Continua a leggere
L’enfisema polmonare (termine originato dal greco empbysan, che significa “gonfiare”), costituisce una patologia polmonare ostruttiva caratterizzata dalla Continua a leggere
Proteinosi alveolare polmonare: cause, sintomi, diagnosi, terapia, prognosi
 La proteinosi polmonare alveolare (PAP) è una rara malattia a eziologia sconosciuta (le sue cause non sono quindi note), caratterizzata dal punto di vista anatomo-patologico dalla Continua a leggere
La proteinosi polmonare alveolare (PAP) è una rara malattia a eziologia sconosciuta (le sue cause non sono quindi note), caratterizzata dal punto di vista anatomo-patologico dalla Continua a leggere
Fibrosi polmonare idiopatica: sintomi, progressione e cure
 Il termine “fibrosi polmonare” comprende una serie di malattie in cui avviene una produzione eccessiva di tessuto cicatriziale che si insinua tra gli alveoli che può indurre una fibrosi. Questa può esser provocata ad esempio dall’inalazione di polveri, gas tossici o vapori, ma anche da infezioni, radiazioni o dall’assunzione di determinati farmaci. Tuttavia, ancora oggi causa di una fibrosi polmonare su due è resta sconosciuta (idiopatica): per questo viene denominata fibrosi polmonare idiopatica (abbreviato IPF, dall’inglese idiopathic pulmonary fibrosis). E’ una malattia particolarmente subdola: può essere ignorata per anni. I sintomi si manifestano solo quando ormai i polmoni sono già molto lesionati: si tratta per lo più di tosse secca e dispnea da sforzo.
Il termine “fibrosi polmonare” comprende una serie di malattie in cui avviene una produzione eccessiva di tessuto cicatriziale che si insinua tra gli alveoli che può indurre una fibrosi. Questa può esser provocata ad esempio dall’inalazione di polveri, gas tossici o vapori, ma anche da infezioni, radiazioni o dall’assunzione di determinati farmaci. Tuttavia, ancora oggi causa di una fibrosi polmonare su due è resta sconosciuta (idiopatica): per questo viene denominata fibrosi polmonare idiopatica (abbreviato IPF, dall’inglese idiopathic pulmonary fibrosis). E’ una malattia particolarmente subdola: può essere ignorata per anni. I sintomi si manifestano solo quando ormai i polmoni sono già molto lesionati: si tratta per lo più di tosse secca e dispnea da sforzo.
Qual è la causa di questa malattia?
La IPF è fondamentalmente una malattia cronica rara, non contagiosa: studi recenti evidenziano una frequenza da 6 a 20 casi ogni 100’000 individui. Generalmente la malattia viene diagnosticata più spesso negli uomini che abbiano superato i 50 anni d’età. L’IPF si manifesta più frequentemente in alcuni gruppi familiari, quindi probabilmente i fattori genetici giocano un ruolo importante. La scienza ritiene comunque che nei pazienti affetti da IPF la rigenerazione del tessuto nei polmoni sia pregiudicata. I processi di riparazione sono compromessi e possono condurre alla cicatrizzazione del tessuto. Si tratta di un processo molto complesso che la ricerca non è ancora in grado di spiegare.
Come viene diagnosticata la IPF?
La IPF per lo più viene ignorata a lungo. I sintomi più frequenti sono tosse secca e dispnea, inizialmente sotto sforzo, in seguito anche allo stato di riposo. Nel momento in cui tali disturbi si manifestano, la malattia è già a uno stadio avanzato. La diagnosi deve essere confermata di regola in collaborazione tra pneumologi, patologi e radiologi: il test di funzionalità polmonare valuta l’efficienza dell’apparato respiratorio. Gli esami clinici e la TAC (tomografia assiale computerizzata) ad alta risoluzione confermano o meno la diagnosi. Gli pneumologi riconoscono l’immagine clinico-radiologica della fibrosi polmonare: la tipica «struttura a nido d’ape» nel tessuto. A seconda dei casi si richiede anche una broncoscopia, un esame endoscopico dei polmoni al fine di prelevare piccoli frammenti di tessuto. Se sono state escluse le altre cause note di fibrosi polmonare, si è in presenza di una IPF.
Come progredisce la IPF?
Il processo fibrotico con ispessimento dell’interstizio, provoca progressivo irrigidimento del polmone e perdita di elasticità. A causa di questo irrigidimento, respirare diventa più faticoso. Con il passare del tempo il tessuto cicatrizzato, privo di funzione, sostituisce il tessuto polmonare sano. Il volume dei polmoni diminuisce e il normale passaggio dell’ossigeno nel sangue diventa sempre più difficile. Le persone colpite soffrono di una dispnea che si aggrava progressivamente e di tosse secca. La IPF può progredire molto rapidamente: la durata media di sopravvivenza dopo la diagnosi è di varia dai 3 ai 5 anni, tuttavia si è a conoscenza di decorsi anche più lunghi.
Quali sono le terapie disponibili?
Le lesioni del tessuto polmonare sono irreversibili. I farmaci o altre misure terapeutiche impiegate attualmente possono rallentare solo in parte il processo di cicatrizzazione. I ricercatori ripongono molte speranze nei farmaci antifibrotici di nuova generazione, che evidentemente possono rallentare o arrestare il processo solo parzialmente. D’altro canto non si conoscono altri risultati dopo tanti anni di ricerca. Riguardo al trattamento si cerca di alleviare i disturbi, le complicazioni possibili ed evitare l’insorgere di malattie connesse. La terapia respiratoria e di movimento, nell’ambito di una riabilitazione polmonare, gli esercizi di rilassamento e la riduzione dello stress possono migliorare la qualità della vita dei pazienti. Nel corso della malattia, sovente è necessario l’apporto straordinario di ossigeno. Eventualmente, nei casi gravi, è necessario ricorrere al trapianto polmonare.
A che punto è la ricerca?
La ricerca è costantemente impegnata a decifrare i processi. Stiamo individuando sempre più tessere del complesso mosaico di questa malattia. Nel frattempo sono stati scoperti segnali e messaggeri chimici che conducono alla cicatrizzazione del polmone. In quest’ottica si cercano nuovi spunti per altre terapie. Sono inoltre in corso una moltitudine di studi che si spera portino a nuove conoscenze e possibilità terapeutiche. È auspicabile una terapia mono farmacologica o combinata che migliori la prospettiva di guarigione di questa malattia per ora ancora fatale.
Leggi anche:
- Si muore di fibrosi polmonare? Qual è l’aspettativa di vita?
- Malattie interstiziali polmonari: cause ed interstiziopatia polmonare da farmaci
- Malattie interstiziali polmonari: anatomia patologica e fisiopatologia
- Malattie interstiziali polmonari: sintomi, segni, diagnosi, esami
- Malattie interstiziali polmonari: terapia, prognosi, mortalità, speranza di vita
- Apparato respiratorio: anatomia in sintesi, struttura e funzioni
- Differenza tra laringe, faringe e trachea
- Spirometria diretta ed indiretta: come si esegue ed a cosa serve
- Pneumotorace spontaneo primario, secondario ed iperteso: cause, sintomi, terapie
- Sangue dal naso (epistassi) in bambini e adulti: cause, rimedi naturali, cosa fare e cosa NON fare
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Apnea ostruttiva del sonno: cause, rischi, trattamenti e prevenzione
- Perché si russa e quali sono i rimedi per smettere di russare? I pericoli dell’apnea ostruttiva del sonno
- Differenze tra respiro normale e patologico
- Respiro patologico: le alterazioni del ritmo respiratorio normale
- Respiro di Biot ed apnee: caratteristiche e cause patologiche e non patologiche
- Respiro di Cheyne-Stokes: caratteristiche e cause patologiche e non patologiche
- Respiro di Kussmaul: caratteristiche e cause
- Respiro di Falstaff: caratteristiche e cause
- Parametri della spirometria: capacità, volumi, rapporti e flussi
- Broncoscopia polmonare con biopsia: a cosa serve, fa male, è pericolosa?
- Asma bronchiale in bambini e adulti: cause, sintomi e cura
- Gabbia toracica: dove si trova, a che serve e da cosa è composta
- Differenza tra costola incrinata e rotta
- Frattura costale multipla, volet costale e pneumotorace
- Cos’è una costa? Differenza tra costole e coste
- Costola rotta (frattura costale): sintomi, diagnosi e terapia
- Costola incrinata: sintomi, terapia e tempi di recupero
- Differenza tra costole e vertebre
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
Polmoni: anatomia e funzioni in sintesi
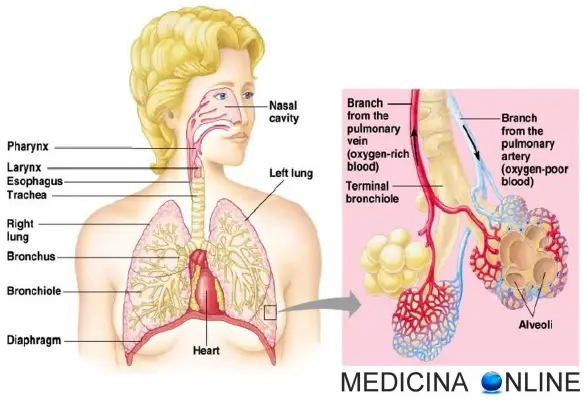
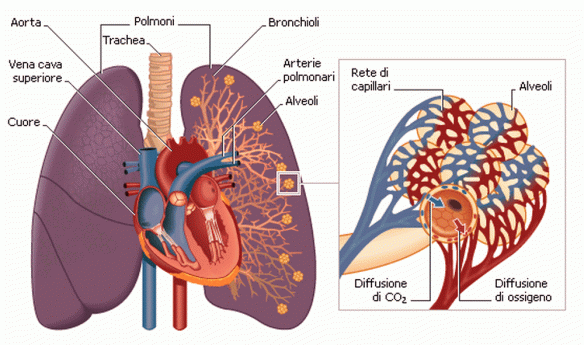 I polmoni destro e sinistro si trovano nella cavità toracica ai lati del mediastino. Ciascuno di essi è avvolto da una membrana sierosa a doppia parete, la pleura, che costituisce i sacchi pleurici, completamente chiusi. Nel sottile spazio tra i due foglietti pleurici di ciascun sacco vi è una pressione negativa che permette al polmone di espandersi nell’inspirazione e ricevere l’aria atmosferica. Il polmone destro è più voluminoso del sinistro La superficie esterna dei polmoni è percorsa da profonde scissure interlobari, che dividono il polmone destro in tre lobi e quello sinistro in due. L’ambiente del polmone è molto umido e quindi facilmente attaccabile da batteri. Molte malattie respiratorie sono proprio dovute ad un’infezione virale o batterica.
I polmoni destro e sinistro si trovano nella cavità toracica ai lati del mediastino. Ciascuno di essi è avvolto da una membrana sierosa a doppia parete, la pleura, che costituisce i sacchi pleurici, completamente chiusi. Nel sottile spazio tra i due foglietti pleurici di ciascun sacco vi è una pressione negativa che permette al polmone di espandersi nell’inspirazione e ricevere l’aria atmosferica. Il polmone destro è più voluminoso del sinistro La superficie esterna dei polmoni è percorsa da profonde scissure interlobari, che dividono il polmone destro in tre lobi e quello sinistro in due. L’ambiente del polmone è molto umido e quindi facilmente attaccabile da batteri. Molte malattie respiratorie sono proprio dovute ad un’infezione virale o batterica.
Leggi anche: Apparato respiratorio: anatomia in sintesi, struttura e funzioni
Funzioni dei polmoni
La principale (ma non esclusiva) funzione dei polmoni è quella di trasportare l’ossigeno atmosferico ai fluidi corporei come sangue o emolinfa, e di espellere anidride carbonica da essi all’atmosfera. Questo scambio di gas è compiuto in un mosaico di cellule specializzate che formano delle piccole sacche d’aria chiamate alveoli. Il 70% della respirazione è guidata dal diaframma il quale si trova in fondo al torace. La contrazione del diaframma espande verticalmente la cavità dove il polmone è semichiuso. Il rilassamento del muscolo ha l’effetto opposto. L’aria entra attraverso le cavità nasali o orali; essa passa attraverso la laringe e successivamente per la trachea, arrivando ai bronchi. I bronchi dividono i polmoni in parti sempre più piccole, chiamati bronchioli. I polmoni terminano con le sacche alveolari. Gli alveoli sono piccole sacche a contatto con il sangue capillare. Qui l’ossigeno viene diffuso nel sangue, trasportato dall’emoglobina fino al cuore attraverso le vene polmonari. Il sangue senza ossigeno dal cuore parte arrivando attraverso l’arteria polmonare fino ai polmoni per avviare il processo di ossigenazione.
Leggi anche: A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
Funzioni non respiratorie dei polmoni
Oltre alle funzioni di respirazione come lo scambio di gas e la regolazione dell’idrogeno, i polmoni:
- insieme al rene e ai tamponi ematici, sono i principali regolatori dell’equilibrio acido-base;
- secernono sostanze quali l’ACE, fattore necessario per la conversione dell’angiotensina I (blando vaso costrittore) in angiotensina II, potentissimo vaso costrittore;
- influenzano la concentrazione di sostanze attive e di farmaci nel sangue arterioso;
- filtrano i piccoli grumi di sangue che si formano nelle vene;
- fungono da protezione fisica per il cuore.
Leggi anche: Differenza tra inspirazione e espirazione: l’atto respiratorio
Organizzazione strutturale
All’ingresso nei polmoni, i bronchi principali si ramificano dando origine all’albero bronchiale. Il bronco principale destro dà origine a tre bronchi lobari, che si portano ai tre lobi del P. destro, il sinistro ne forma invece due. Il parenchima polmonare è formato dall’insieme dei lobuli polmonari. Ogni lobulo ha forma poliedrica e riceve un bronco lobulare accompagnato da un ramo dell’arteria polmonare. Il bronco lobulare emette una serie di ulteriori ramificazioni, i bronchi intralobulari che, ramificandosi ulteriormente, danno origine a 10-15 rami più piccoli, i bronchioli terminali. Ciascun bronchiolo terminale si biforca in due bronchioli respiratori la cui parete presenta, a intervalli, estroflessioni sacciformi che vengono circondate da una rete di capillari originati dai rami dell’arteria polmonare. Sono gli alveoli polmonari, sede degli scambi gassosi e strettamente contigui gli uni agli altri. L’unità elementare del parenchima polmonare è rappresentata dall’acino polmonare, definito come l’insieme delle ramificazioni, provviste di alveoli polmonari, che originano da un bronchiolo terminale. In ogni acino sono presenti da 500 a 2.000 alveoli polmonari.
Leggi anche:
- Bronchi polmonari: anatomia, posizione e funzioni in sintesi
- Bronchioli e ramificazioni dell’albero bronchiale: anatomia e funzioni
- Differenza tra BPCO ed asma: terapia e sintomi comuni e diversi
- Differenza tra apparato e sistema con esempi
- Differenza tra laringe, faringe e trachea
- Spirometria diretta ed indiretta: come si esegue ed a cosa serve
- Pneumotorace spontaneo primario, secondario ed iperteso: cause, sintomi, terapie
- Sangue dal naso (epistassi) in bambini e adulti: cause, rimedi naturali, cosa fare e cosa NON fare
- Differenza tra dispnea, apnea e tachipnea
- Differenza apnea statica, dinamica e profonda
- Enfisema polmonare: sintomi, tipi, cause, diagnosi e terapia
- Lobectomia polmonare: tecnica chirurgica, conseguenze, complicanze
- Differenza tra lobectomia, pneumonectomia, segmentectomia e resezione atipica
- Lobectomia: significato e cause dell’asportazione chirurgica del lobo
- Trachea: anatomia e funzioni in sintesi
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Apnea ostruttiva del sonno: cause, rischi, trattamenti e prevenzione
- Perché si russa e quali sono i rimedi per smettere di russare? I pericoli dell’apnea ostruttiva del sonno
- Bronchioli terminali: anatomia, posizione e funzioni in sintesi
- Polmoni: differenza tra funzioni respiratorie e non respiratorie
- Surfattante, compliance polmonare, alveoli, composizione e funzioni
- Differenza tra vie aeree superiori ed inferiori
- Differenza tra pneumociti di tipo I e di tipo II
- Diramazioni delle vie aeree inferiori: spiegazione e schema
- Bronchiolite in neonati e bambini: sintomi, cause, è pericolosa?
- Bronchiolite nei bimbi: mortalità, pericoli, complicazioni e durata
- Bronchiolite nei bambini: quando chiamare il medico?
- Bronchiolite nei bambini: qual è la migliore terapia?
- Drenaggio toracico (toracostomia): a che serve, quando si rimuove
- Valvola di Heimlich: com’è fatta, a che serve e come funziona
- Versamento pleurico, scompenso cardiaco, neoplastico, conseguenze
- Chilotorace: cause, sintomi e trattamento
- Empiema pleurico, subdurale, della colecisti: cause e cure
- Differenza tra empiema ed ascesso
- Emotorace (sangue nella cavità pleurica): sintomi, cause e cura
- Idrotorace: cause, patologie, sintomi, diagnosi e cure
- Embolia polmonare: massiva, diagnosi, da tumore, terapia
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Polmonite interstiziale, atipica, senza febbre: sintomi e cure in bimbi ed adulti
- Polmonite in bimbi ed adulti: quando chiamare subito il medico
- Polmonite in bimbi ed adulti: quando diventa davvero pericolosa
- Tipologie di respirazione nello yoga
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
- Stomaco: anatomia e funzioni in sintesi
- Differenza tra ventilazione polmonare e alveolare: spazio morto anatomico e fisiologico
- Differenze tra respiro normale e patologico
- Respiro patologico: le alterazioni del ritmo respiratorio normale
- Respiro di Biot ed apnee: caratteristiche e cause patologiche e non patologiche
- Respiro di Cheyne-Stokes: caratteristiche e cause patologiche e non patologiche
- Respiro di Kussmaul: caratteristiche e cause
- Respiro di Falstaff: caratteristiche e cause
- Parametri della spirometria: capacità, volumi, rapporti e flussi
- Broncoscopia polmonare con biopsia: a cosa serve, fa male, è pericolosa?
- Asma bronchiale in bambini e adulti: cause, sintomi e cura
- Gabbia toracica: dove si trova, a che serve e da cosa è composta
- Differenza tra costola incrinata e rotta
- Frattura costale multipla, volet costale e pneumotorace
- Cos’è una costa? Differenza tra costole e coste
- Costola rotta (frattura costale): sintomi, diagnosi e terapia
- Costola incrinata: sintomi, terapia e tempi di recupero
- Differenza tra costole e vertebre
- Alveoli polmonari: cosa sono e che funzioni svolgono?
- Tumore al polmone in chi non fuma: da cosa viene causato?
- Broncopneumopatia cronica ostruttiva (BPCO): sintomi, diagnosi e cura
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Edema polmonare acuto, cardiogeno, cause, sintomi e terapie
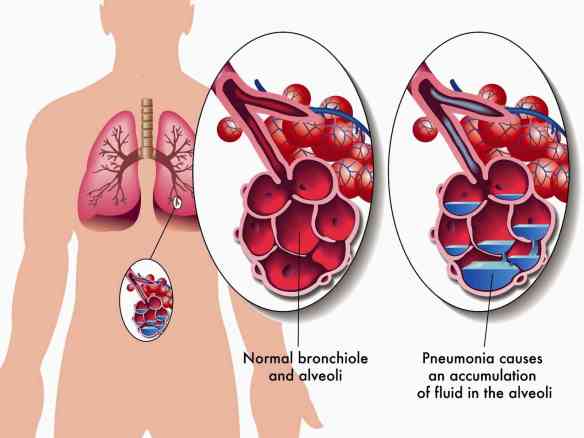 L’edema polmonare è una condizione caratterizzata da un aumento dei liquidi nello spazio extravascolare (interstizio e alveoli) a livello del parenchima dei polmoni. L’edema polmonare acuto può essere secondario ad un aumento della pressione idrostatica nei capillari polmonari (insufficienza cardiaca o scompenso cardiaco acuto in lingua inglese acute heart failure, AHF), stenosi mitralica o ad un’alterazione delle membrane alveolocapillari (inalazione di sostanze irritanti, processi infettivi). Accumulandosi all’interno degli alveoli, le strutture in cui avvengono gli scambi di ossigeno tra l’aria e il sangue, i fluidi causano problemi respiratori.
L’edema polmonare è una condizione caratterizzata da un aumento dei liquidi nello spazio extravascolare (interstizio e alveoli) a livello del parenchima dei polmoni. L’edema polmonare acuto può essere secondario ad un aumento della pressione idrostatica nei capillari polmonari (insufficienza cardiaca o scompenso cardiaco acuto in lingua inglese acute heart failure, AHF), stenosi mitralica o ad un’alterazione delle membrane alveolocapillari (inalazione di sostanze irritanti, processi infettivi). Accumulandosi all’interno degli alveoli, le strutture in cui avvengono gli scambi di ossigeno tra l’aria e il sangue, i fluidi causano problemi respiratori.
I rischi dell’edema polmonare
L’accumulo di fluidi nei polmoni alla base dell’edema polmonare richiede un intervento immediato per evitare gravi complicazioni. Se non trattato può infatti portare all’aumento della pressione nell’arteria polmonare e, in alcuni casi, a una sofferenza del ventricolo destro del cuore. L’aumento di pressione si ripercuote sull’atrio destro e, di conseguenza, su diverse parti del corpo, portando a gonfiori addominali e a livello delle gambe, accumulo di liquidi intorno ai polmoni e congestione e gonfiori del fegato.
Leggi anche:
- Apparato respiratorio: anatomia in sintesi, struttura e funzioni
- Spirometria diretta ed indiretta: come si esegue ed a cosa serve
- Pneumotorace spontaneo primario, secondario ed iperteso: cause, sintomi, terapie
Quali sono le cause dell’edema polmonare?
Nella maggior parte dei casi l’edema polmonare è causato da problemi cardiaci, ad esempio malattie coronariche, cardiomiopatie, problemi alle valvole cardiache e ipertensione. I liquidi possono però accumularsi anche a causa di infezioni ai polmoni, malattie renali, inalazione di fumi chimici, farmaci, uno scampato annegamento e sindrome da stress respiratorio acuto. Le cause esatte dell’edema polmonare da alta quota – una forma che In genere colpisce al di sopra dei 2.400 metri di altitudine o chi pratica sport in quota senza prima essersi acclimatato – non sono note, ma sembra che si tratti di un problema associato all’aumento della pressione causato dalla costrizione dei capillari polmonari.
Edema polmonare da squilibrio delle forze di Starling
L’edema polmonare può essere conseguente ad uno squilibrio delle forze di Starling che trattengono i liquidi plasmatici all’interno del letto capillare o ad un’alterazione delle membrane alveolocapillari:
- Aumento della pressione capillare polmonare (insufficienza cardiaca, stenosi mitralica, edema da iperafflusso);
- Diminuzione della pressione oncotica del plasma (iponchia);
- Diminuzione della pressione interstiziale polmonare (rapida espansione di polmone collassato a causa di pneumotorace);
- Eccessiva diminuzione della pressione endopleurica (aumento del volume di fine espirazione in corso di asma).
Edema polmonare acuto da insufficienza cardiaca
L’edema polmonare acuto cardiogeno (secondario ad una grave insufficienza cardiaca ad esempio da infarto del miocardio o da severe bradiaritmia) è dovuto alla disfunzione di pompa ventricolare conseguente a lesioni acute o croniche a livello delle strutture cardiache. Il deficit di pompa si traduce in un accumulo di liquidi a monte del ventricolo insufficiente, con aumento della pressione idrostatica nei distretti venosi che drenano i tessuti; in tal caso, l’aumento della pressione di deflusso venoso si ripercuote a livello dei capillari polmonari: in questa sede, l’incremento della pressione vascolare porta ad uno stravaso dei liquidi a livello dell’interstizio polmonare. Questa situazione viene definita “edema interstiziale”. A questo punto, un ulteriore innalzamento della pressione capillare può portare alla rottura della giunzioni occludenti degli alveoli polmonari con inondazione degli stessi. Questa situazione è definita “edema alveolare”.
Leggi anche:
- Aritmia cardiaca: cause e fattori di rischio, sintomi, diagnosi e cura
- Bradicardia: sintomi, conseguenze, rimedi, notturna e grave
- Bradiaritmia: tipi, cause, sintomi, prevenzione e trattamenti
- Astori, l’autopsia: “Morto per bradiaritmia, cuore rallentato fino a fermarsi”
- Edema polmonare acuto, cardiogeno, cause, sintomi e terapie
Quali sono i sintomi dell’edema polmonare?
L’edema polmonare improvviso si manifesta con respiro molto corto e difficoltà respiratorie che si aggravano sdraiandosi, un senso di soffocamento, rantoli o sibili, ansia e preoccupazione, sudorazione eccessiva, tosse (a volte con sangue), cute pallida, palpitazioni e, in alcuni casi, dolore al petto. L’edema polmonare cronico è invece caratterizzato da mancanza di respiro e difficoltà respiratorie mentre si pratica attività fisica, sibili, risvegli notturni per la mancanza di fiato, perdita dell’appetito, gambe e caviglie gonfie, stanchezza e, in caso di insufficienza cardiaca, un rapido aumento di peso. I sintomi dell’edema da alta quota sono mal di testa, insonnia, ritenzione idrica, tosse e fiato corto.
Come prevenire l’edema polmonare?
Spesso l’edema polmonare non è prevenibile, ma uno stile di vita mirato alla prevenzione delle malattie cardiovascolari aiuta anche a ridurne la probabilità. Per questo è importante tenere sotto controllo lo stress, la pressione sanguigna e i livelli di colesterolo, praticare un’attività fisica regolare, mantenere un peso salutare, seguire un’alimentazione ricca di frutta fresca, verdure e latticini a basso contenuto di grassi, limitare il consumo di sale e di alcol e non fumare.
Diagnosi
La diagnosi di edema polmonare richiede una visita medica e una radiografia al torace.
È possibile che vengano valutati i livelli di ossigeno e di anidride carbonica nel sangue e la concentrazione di peptide natriuretico di tipo B, che può indicare la presenza di problemi cardiaci.
Altri possibili esami sono:
- ecografia cardiaca con colordoppler;
- test per la funzionalità renale;
- esami del sangue;
- esami per escludere la possibilità di infarto;
- elettrocardiogramma;
- ecocardiogramma transesofageo;
- cateterismo dell’arteria polmonare;
- cateterismo cardiaco.
Trattamenti
Il trattamento immediato dell’edema polmonare prevede la somministrazione di ossigeno. In alcuni casi può essere necessaria la ventilazione assistita.
A seconda della situazione è possibile che vengano somministrati:
- farmaci per la riduzione del precarico;
- morfina per ridurre l’ansia e l’affanno respiratorio;
- farmaci per la riduzione del postcarico;
- antipertensivi.
Leggi anche:
- Morte cardiaca improvvisa: cause, sintomi premonitori e cure
- Sindrome del QT lungo: valorie, cause, cura, farmaci, sportivi
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Apnea ostruttiva del sonno: cause, rischi, trattamenti e prevenzione
- Perché si russa e quali sono i rimedi per smettere di russare? I pericoli dell’apnea ostruttiva del sonno
- Differenza tra ventilazione polmonare e alveolare: spazio morto anatomico e fisiologico
- Differenza tra edema infiammatorio, non infiammatorio, essudato, trasudato, idropisìa e idrope
- Edema infiammatorio e vasi sanguigni nell’infiammazione
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Differenze tra respiro normale e patologico
- Trachea: anatomia e funzioni in sintesi
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Differenza tra inspirazione e espirazione: l’atto respiratorio
- Respiro patologico: le alterazioni del ritmo respiratorio normale
- Respiro di Biot ed apnee: caratteristiche e cause patologiche e non patologiche
- Respiro di Cheyne-Stokes: caratteristiche e cause patologiche e non patologiche
- Respiro di Kussmaul: caratteristiche e cause
- Respiro di Falstaff: caratteristiche e cause
- Parametri della spirometria: capacità, volumi, rapporti e flussi
- Broncoscopia polmonare con biopsia: a cosa serve, fa male, è pericolosa?
- Asma bronchiale in bambini e adulti: cause, sintomi e cura
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
