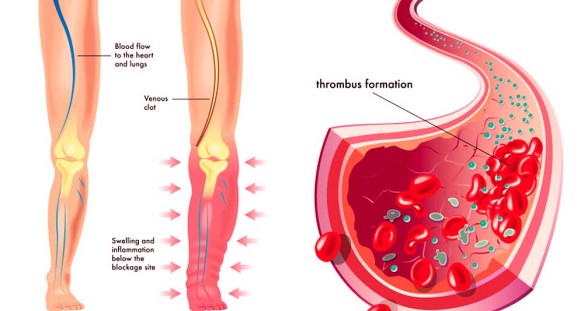
Una trombosi può causare ipossia
Ipossia
Con il termine “ipossia” si intende una condizione patologica determinata da una carenza di ossigeno. La carenza di ossigeno può essere: Continua a leggere


Una trombosi può causare ipossia
Con il termine “ipossia” si intende una condizione patologica determinata da una carenza di ossigeno. La carenza di ossigeno può essere: Continua a leggere
 Con “cianosi” in medicina si intende la colorazione blu/bluastra di pelle e mucose provocata da un’insufficiente ossigenazione del sangue, a sua volta determinata da Continua a leggere
Con “cianosi” in medicina si intende la colorazione blu/bluastra di pelle e mucose provocata da un’insufficiente ossigenazione del sangue, a sua volta determinata da Continua a leggere
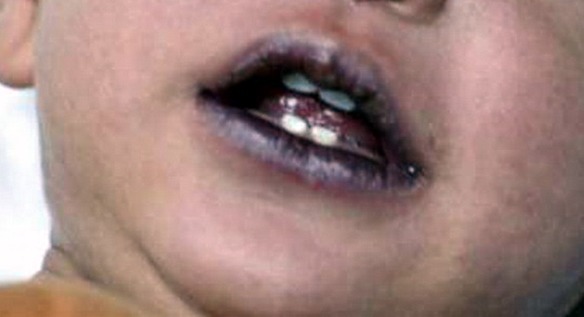 Con “cianosi” in medicina si intende la colorazione blu/bluastra di pelle e mucose: un paziente si dice quindi “cianotico” quando la sua pelle e/o le sue mucose sono di questo colore. La cianosi è provocata da un’insufficiente ossigenazione del sangue, a sua volta determinata da Continua a leggere
Con “cianosi” in medicina si intende la colorazione blu/bluastra di pelle e mucose: un paziente si dice quindi “cianotico” quando la sua pelle e/o le sue mucose sono di questo colore. La cianosi è provocata da un’insufficiente ossigenazione del sangue, a sua volta determinata da Continua a leggere
 Un “trauma” nel nostro organismo si verifica quando una forza esterna di vario tipo ed intensità colpisce il corpo in un dato punto, ad esempio un trauma cerebrale può essere determinato da qualsiasi forza che agisca a livello del cranio, mentre una frattura dell’osso femore si determina quando una forza esterna agisca a livello appunto del femore. La forza traumatica può verificarsi in caso di incidenti banali (ad esempio inciampare e sbattere una parte del corpo) fino ad incidenti stradali o sportivi (come conseguenza di urti o di un’improvvisa accelerazione o decelerazione) ed atti violenti. Un trauma può essere “chiuso” o “aperto”: Continua a leggere
Un “trauma” nel nostro organismo si verifica quando una forza esterna di vario tipo ed intensità colpisce il corpo in un dato punto, ad esempio un trauma cerebrale può essere determinato da qualsiasi forza che agisca a livello del cranio, mentre una frattura dell’osso femore si determina quando una forza esterna agisca a livello appunto del femore. La forza traumatica può verificarsi in caso di incidenti banali (ad esempio inciampare e sbattere una parte del corpo) fino ad incidenti stradali o sportivi (come conseguenza di urti o di un’improvvisa accelerazione o decelerazione) ed atti violenti. Un trauma può essere “chiuso” o “aperto”: Continua a leggere
Some content on this page was disabled on 10/10/2023 as a result of a DMCA takedown notice from Nucleus Medical Media, Inc.. You can learn more about the DMCA here:
 In genere il formicolio alla gamba – ed in particolare al piede – è un disturbo non preoccupante dovuto dal fatto che i nervi rimangono schiacciati a Continua a leggere
In genere il formicolio alla gamba – ed in particolare al piede – è un disturbo non preoccupante dovuto dal fatto che i nervi rimangono schiacciati a Continua a leggere
 Composizione di Arvenum
Composizione di Arvenum
Ogni compressa contiene: principio attivo: Frazione flavonoica purificata micronizzata 500 mg – costituita da diosmina 450 mg, flavonoidi espressi in esperidina 50 mg – eccipienti: carbossimetilamido sodico; cellulosa microcristallina; gelatina; glicerina; ipromellosa; sodio laurilsolfato; ossido di ferro giallo E 172; ossido di ferro rosso E 172; titanio diossido; macrogol 6000; magnesio stearato; talco.
Forma farmaceutica e contenuto
Via di somministrazione: orale.
Indicazioni: perché si usa Arvenum? A cosa serve?
Arvenum è un vasoprotettore e viene usato nelle sintomi attribuibili ad insufficienza venosa e stati di fragilità capillare.
Leggi anche: Alternative economiche a Daflon 500 mg e ad Arvenum 500 mg
Controindicazioni: quando non dev’essere usato Arvenum?
Interazioni: quali farmaci o alimenti possono modificare l’effetto di Arvenum?
Non sono stati effettuati studi di interazione. Informare il medico o il farmacista se si è recentemente assunto qualsiasi altro medicinale, anche quelli senza prescrizione medica.
Arvenum si può assumere in gravidanza?
Chiedere consiglio al medico o al farmacista prima di prendere qualsiasi medicinale. La sicurezza del farmaco in gravidanza non è stata determinata, pertanto è opportuno non somministrare il prodotto durante la gravidanza.
Arvenum durante l’allattamento
In assenza di dati sull’escrezione nel latte, il trattamento deve essere evitato durante l’allattamento.
Effetti sulla capacità di guidare veicoli e di utilizzare macchinari
Non sono stati condotti studi per valutare l’effetto della frazione flavonoica sulla capacità di guidare veicoli o di usare macchinari.
Posologia
2 compresse rivestite con film al giorno (1 a mezzogiorno e 1 alla sera) al momento dei pasti, anche nell’insufficienza venosa del plesso emorroidario.
Sovradosaggio: cosa fare se avete preso una dose eccessiva di Arvenum?
In caso di assunzione accidentale di una dose eccessiva di Arvenum avvertire immediatamente il medico o rivolgersi al più vicino ospedale.
Effetti Indesiderati
Come tutti i medicinali, Arvenum può causare effetti indesiderati sebbene non tutte le persone li manifestino. La frequenza delle possibili reazioni avverse elencate di seguito è descritta usando la seguente convenzione:
Patologie del sistema nervoso
Patologie gastrointestinali
Patologie della cute e del tessuto sottocutaneo
Patologie del sistema emolinfopoietico
Il rispetto delle istruzioni contenute nel foglio illustrativo riduce il rischio di effetti indesiderati.
Scadenza e conservazione
Scadenza: vedere la data di scadenza indicata sulla confezione. Attenzione: non utilizzare il medicinale dopo la data di scadenza indicata sulla confezione. La data di scadenza indicata si riferisce al prodotto in confezionamento integro, correttamente conservato. I medicinali non devono essere gettati nell’acqua di scarico e nei rifiuti domestici.
Leggi anche:
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
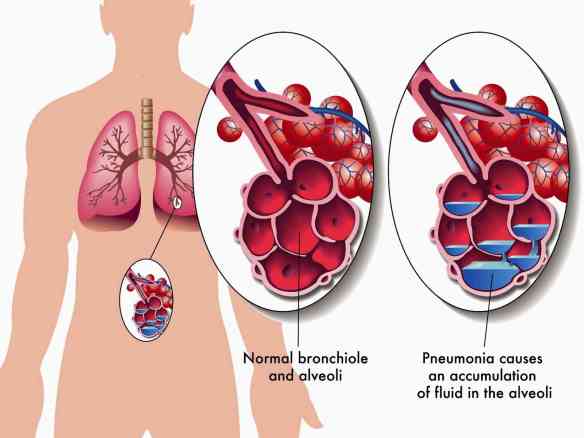 L’edema polmonare è una condizione caratterizzata da un aumento dei liquidi nello spazio extravascolare (interstizio e alveoli) a livello del parenchima dei polmoni. L’edema polmonare acuto può essere secondario ad un aumento della pressione idrostatica nei capillari polmonari (insufficienza cardiaca o scompenso cardiaco acuto in lingua inglese acute heart failure, AHF), stenosi mitralica o ad un’alterazione delle membrane alveolocapillari (inalazione di sostanze irritanti, processi infettivi). Accumulandosi all’interno degli alveoli, le strutture in cui avvengono gli scambi di ossigeno tra l’aria e il sangue, i fluidi causano problemi respiratori.
L’edema polmonare è una condizione caratterizzata da un aumento dei liquidi nello spazio extravascolare (interstizio e alveoli) a livello del parenchima dei polmoni. L’edema polmonare acuto può essere secondario ad un aumento della pressione idrostatica nei capillari polmonari (insufficienza cardiaca o scompenso cardiaco acuto in lingua inglese acute heart failure, AHF), stenosi mitralica o ad un’alterazione delle membrane alveolocapillari (inalazione di sostanze irritanti, processi infettivi). Accumulandosi all’interno degli alveoli, le strutture in cui avvengono gli scambi di ossigeno tra l’aria e il sangue, i fluidi causano problemi respiratori.
L’accumulo di fluidi nei polmoni alla base dell’edema polmonare richiede un intervento immediato per evitare gravi complicazioni. Se non trattato può infatti portare all’aumento della pressione nell’arteria polmonare e, in alcuni casi, a una sofferenza del ventricolo destro del cuore. L’aumento di pressione si ripercuote sull’atrio destro e, di conseguenza, su diverse parti del corpo, portando a gonfiori addominali e a livello delle gambe, accumulo di liquidi intorno ai polmoni e congestione e gonfiori del fegato.
Leggi anche:
Nella maggior parte dei casi l’edema polmonare è causato da problemi cardiaci, ad esempio malattie coronariche, cardiomiopatie, problemi alle valvole cardiache e ipertensione. I liquidi possono però accumularsi anche a causa di infezioni ai polmoni, malattie renali, inalazione di fumi chimici, farmaci, uno scampato annegamento e sindrome da stress respiratorio acuto. Le cause esatte dell’edema polmonare da alta quota – una forma che In genere colpisce al di sopra dei 2.400 metri di altitudine o chi pratica sport in quota senza prima essersi acclimatato – non sono note, ma sembra che si tratti di un problema associato all’aumento della pressione causato dalla costrizione dei capillari polmonari.
L’edema polmonare può essere conseguente ad uno squilibrio delle forze di Starling che trattengono i liquidi plasmatici all’interno del letto capillare o ad un’alterazione delle membrane alveolocapillari:
L’edema polmonare acuto cardiogeno (secondario ad una grave insufficienza cardiaca ad esempio da infarto del miocardio o da severe bradiaritmia) è dovuto alla disfunzione di pompa ventricolare conseguente a lesioni acute o croniche a livello delle strutture cardiache. Il deficit di pompa si traduce in un accumulo di liquidi a monte del ventricolo insufficiente, con aumento della pressione idrostatica nei distretti venosi che drenano i tessuti; in tal caso, l’aumento della pressione di deflusso venoso si ripercuote a livello dei capillari polmonari: in questa sede, l’incremento della pressione vascolare porta ad uno stravaso dei liquidi a livello dell’interstizio polmonare. Questa situazione viene definita “edema interstiziale”. A questo punto, un ulteriore innalzamento della pressione capillare può portare alla rottura della giunzioni occludenti degli alveoli polmonari con inondazione degli stessi. Questa situazione è definita “edema alveolare”.
Leggi anche:
L’edema polmonare improvviso si manifesta con respiro molto corto e difficoltà respiratorie che si aggravano sdraiandosi, un senso di soffocamento, rantoli o sibili, ansia e preoccupazione, sudorazione eccessiva, tosse (a volte con sangue), cute pallida, palpitazioni e, in alcuni casi, dolore al petto. L’edema polmonare cronico è invece caratterizzato da mancanza di respiro e difficoltà respiratorie mentre si pratica attività fisica, sibili, risvegli notturni per la mancanza di fiato, perdita dell’appetito, gambe e caviglie gonfie, stanchezza e, in caso di insufficienza cardiaca, un rapido aumento di peso. I sintomi dell’edema da alta quota sono mal di testa, insonnia, ritenzione idrica, tosse e fiato corto.
Spesso l’edema polmonare non è prevenibile, ma uno stile di vita mirato alla prevenzione delle malattie cardiovascolari aiuta anche a ridurne la probabilità. Per questo è importante tenere sotto controllo lo stress, la pressione sanguigna e i livelli di colesterolo, praticare un’attività fisica regolare, mantenere un peso salutare, seguire un’alimentazione ricca di frutta fresca, verdure e latticini a basso contenuto di grassi, limitare il consumo di sale e di alcol e non fumare.
La diagnosi di edema polmonare richiede una visita medica e una radiografia al torace.
È possibile che vengano valutati i livelli di ossigeno e di anidride carbonica nel sangue e la concentrazione di peptide natriuretico di tipo B, che può indicare la presenza di problemi cardiaci.
Altri possibili esami sono:
Il trattamento immediato dell’edema polmonare prevede la somministrazione di ossigeno. In alcuni casi può essere necessaria la ventilazione assistita.
A seconda della situazione è possibile che vengano somministrati:
Leggi anche:
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
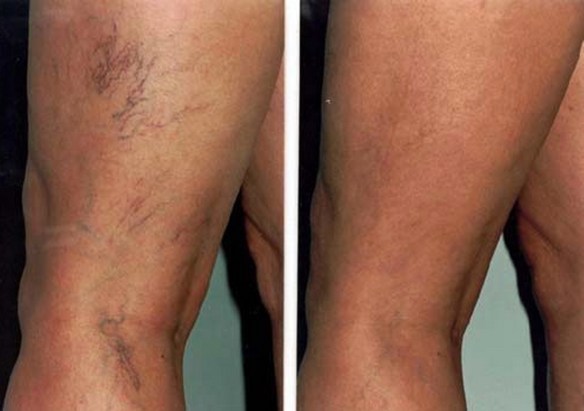 Grazie alla tecnica chiamata Luce Pulsata Medicale (simile ad un laser da cui però differisce per alcune caratteristiche tecniche) il medico può ridurre un inestetismo molto odiato: i capillari visibili. Per la verità con tale tecnica si possono trattare veramente moltissimi tipi di inestetismi (macchie cutanee, tatuaggi, peli…) ma oggi ci concentreremo sulle patologie causate dalla dilatazione dei piccoli vasi sanguigni. Iniziamo con un piccolo ripasso delle basi.
Grazie alla tecnica chiamata Luce Pulsata Medicale (simile ad un laser da cui però differisce per alcune caratteristiche tecniche) il medico può ridurre un inestetismo molto odiato: i capillari visibili. Per la verità con tale tecnica si possono trattare veramente moltissimi tipi di inestetismi (macchie cutanee, tatuaggi, peli…) ma oggi ci concentreremo sulle patologie causate dalla dilatazione dei piccoli vasi sanguigni. Iniziamo con un piccolo ripasso delle basi.
Cosa sono le telengectasie?
Le teleangectasie sono dilatazioni innocue di piccoli vasi ematici (venule, capillari ed arteriole), visibili oltre l’epidermide. Le teleangectasie si presentano come superficiali arborescenze sinuose, dal colorito rosso-bluastro, spesso conseguenza di turbe cutanee di natura infiammatoria degenerativa: non a caso, le teleangectasie rappresentano un disturbo frequente nelle dermatosi. Le teleangectasie sono così classificate:
Capillari “rossi” e “blu”: quali sono le differenze?
Clinicamente esistono due principali tipi di teleangectasie:
Couperose, acne rosacea e angiomi
La couperose è un inestetismo cutaneo che si manifesta prevalentemente nelle donne. Consiste in un arrossamento intenso e cronico localizzato prevalentemente sulle guance e ai lati del naso, ma che talvolta interessa anche la fronte e il mento. Tende ad accentuarsi dopo l’esposizione al caldo o al freddo. E’ dovuta ad una dilatazione dei capillari, che può dipendere da fragilità dei vasi (costituzionale o acquisita), ma anche essere influenzata da fattori ormonali o allergici o legata a stati emozionali. Se si presenta di frequente può portare nel tempo alla comparsa di teleangectasie, cioè alla formazione di una sottile rete di capillari di colore rosso-violaceo, visibile attraverso l’epidermide.
In concomitanza con la couperose può manifestarsi una particolare forma di dermatosi, l’acne rosacea, una malattia infiammatoria della pelle caratterizzata da aspetto acneico e cheratite.
La couperose colpisce frequentemente le donne in menopausa, ma può essere dovuta anche a disturbi dell’apparato gastrointestinale, alterazioni tiroidee o turbe ormonali.
Gli angiomi sono invece lesioni vascolari provocate da una dilatazione dei capillari sanguigni superficiali, si presentano come macchie non in rilievo, che possono assumere varie forme e dimensioni; anche il loro colore può variare dal rosa pallido al rosso acceso (angiomi rubino). Di solito gli angiomi sono di natura ereditaria (quindi presenti fin dalla nascita), ma possono essere anche acquisiti e si localizzano quasi sempre sul viso. Raramente gli angiomi rubino sono associati a sindromi vascolari, si tratta il più delle volte di inestetismi isolati, ma con un impatto sociale e relazionale rilevante.
Couperose e angiomi sono due tipici inestetismi cutanei che possono essere trattati con successo con l’apparecchiatura a luce pulsata. In questo trattamento la luce pulsata funziona in quanto il raggio IPL (con un filtro adeguato al tipo di trattamento) viene assorbito molto selettivamente dall’emoglobina e dai pigmenti di colore rosso che accomunano queste lesioni vascolari e ciò, come vedremo in seguito, è un grande vantaggio.
Prepararsi al trattamento con Luce Pulsata Medicale
È necessario non esporsi al sole ed ai raggi UV nei dieci giorni che precedono il trattamento, non assumere farmaci fotosensibilizzanti (fluorchinolonici, tetracicline, etc) nei sette giorni precedenti né aspirina nelle 36 ore precedenti al trattamento.
Come si svolgono le sedute con Luce Pulsata Medicale?
Dopo la visita generale, il trattamento vero e proprio, chiamato “Fotocoagulazione dei capillari“, inizia ed il paziente viene fatto sedere o stendere sul lettino in una posizione adeguata per poter avere un agevole accesso alla zona da trattare. I nei della zona da trattare vengono coperti da una speciale matita dermografica bianca che li proteggerà durante il trattamento. Il paziente indossa un particolare occhiale che proteggerà i suoi occhi dalla forte luce sprigionata dal manipolo durante il trattamento. Subito dopo si applica un apposito gel conduttore sulla zona interessata. Tramite un apposito manipolo si passa poi all’invio degli impulsi di luce, che ad intervalli regolari colpiscono i “bersagli”, agendo in profondità. Durante il trattamento si può avvertire un piccolo dolore in genere riferito come modesto, ma che dipende anche dalla sede della depilazione e dalla soglia del dolore personale. Al termine del trattamento si rimuove il gel dalla parte trattata e si applica una crema lenitiva.
Raffreddamento della zona trattata
Durante il trattamento la pelle si surriscalda, per questo motivo la superficie del manipolo del mio macchinario è opportunamente raffreddata al fine di dissipare il calore provocato dal raggio laser e quindi di eliminare ogni danno all’epidermide ed allo stesso tempo ridurre ulteriormente un eventuale dolore o fastidio al paziente. Ciò consente di utilizzare il massimo della potenza, così da distruggere completamente i peli senza nuocere ai tessuti circostanti e senza troppo fastidio per il paziente. I macchinari meno recenti usano un sistema di raffreddamento ad aria, quelli più moderni hanno un più efficiente sistema di raffreddamento ad acqua: con tale metodica il dolore percepito durante il trattamento è estremamente più basso. Lo strumento che uso nel mio studio ha un potente raffreddamento ad acqua.
Dopo il trattamento
Il paziente avvertirà rossore ed un lieve fastidio nella zona trattata: ciò scomparirà nell’arco di un tempo variabile tra un’ora e 24 ore. Il paziente dovrà evitare di esporre la zona trattata al sole e di usare cosmetici esfolianti aggressivi sulla cute trattata, questo per almeno tre/quattro giorni dal trattamento.
I filtri solari sono indispensabili prima di esporre la zona trattata ai raggi solari per evitare iperpigmentazioni.
Come funziona tecnicamente la Luce Pulsata Medicale?
La Luce Pulsata Medicale funziona come un flash che grazie alla sua intensità riattiva meccanismi biocellulari. La luce pulsata ad alta intensità (dall’inglese Intense Pulsed Light “IPL”) funziona sfruttando l’energia luminosa per colpire cellule di un determinato colore (cromofori) presenti nella pelle. Il trattamento per la rimozione dei capillari si basa in particolare sull’assorbimento selettivo da parte dell’emoglobina contenuta nei globuli rossi. L’energia assorbita, si trasforma in calore che viene trasferito alle pareti dei vasi creando un danno termico mirato al quale segue la coagulazione del capillare che viene poi riassorbito dall’organismo scomparendo senza lasciare tracce e senza determinare nessun danno all’organismo.
Laser e Luce Pulsata Medicale
La Luce Pulsata Medicale differisce dai laser ti tipo classico perché offre la possibilità di calibrare l’intensità degli impulsi luminosi e regolarli su molte lunghezze d’onda (o colori), per colpire cromofori specifici, ampliando così la gamma delle possibili applicazioni. L’emissione di luce non è continua ma a brevissimi impulsi, per impedire il surriscaldamento e i possibili danni ai tessuti,ulteriormente protetti dal sistema di raffreddamento della cute che è integrato nel manipolo dell’apparecchiatura IPL. Queste prerogative rendono il trattamento efficace, sicuro e indolore, adatto per trattare aree molto ampie con rapidità.
Sono il candidato adatto al trattamento?
Il candidato adatto a questo trattamento ha capillari visibili sulle gambe, sulle braccia, sul viso o su altre parti del corpo, soffre di couperose. Il candidato migliore ha pelle chiara, non è abbronzato, né ha lentiggini nella zona da trattare. La presenza di nei non è un problema perché possono essere agevolmente coperti con una particolare matita bianca.
Controindicazioni assolute al trattamento con Luce Pulsata Medicale
Pazienti affetti da cardiopatie gravi, donne in gravidanza/allattamento, febbre alta, patologia neoplastica in atto, infezioni della cute nella zona da trattare. Tutte le controindicazioni verranno escluse durante la visita medica generale che si effettua precedentemente al primo trattamento.
La Luce Pulsata Medicale è realmente efficace nel rimuovere i capillari?
La riduzione dei capillari è già visibile al termine della prima seduta. L’inestetismo diventerà sempre meno evidente durante il ciclo di trattamenti, fino a scomparire del tutto nella maggioranza dei casi.
Luce Pulsata Medicale fatta dal medico o dall’estetista? Quali sono le differenze?
La luce pulsata fatta dal medico e fatta dall’estetista non sono la stessa cosa, anche se il nome usato per descrivere questa tecnica è lo stesso, le differenze tecniche sono molto importanti e determinano la buona riuscita della metodica e una buona sicurezza del paziente.
Il decreto del 12-5-2011 firmato dal ministro della Salute dott. F. Fazio, pubblicato sulla Gazzetta Ufficiale n°163 del 15-7-2011, stabilisce che il personale non medico impiegato nel settore estetico (estetista), NON è autorizzato ad utilizzare dispositivi ad impulsi luminosi (Luce Pulsata) qualora la fluenza (per capirci: la “potenza”) dei suddetti dispositivi risulti superiore a 26 joule/cm2 con sistema di raffreddamento cutaneo integrato o di 13 joule/cm2 se sprovvisto di raffreddamento.
La legge stabilisce quindi da molti anni che solo i medici possono utilizzare dispositivi a Luce Pulsata ad elevata potenza e pertanto ad elevate prestazioni, per le procedure di depilazione definitiva.
Le estetiste che usino strumenti con potenza superiore a 26 joule/cm2 hanno in mano – senza averne le competenze – uno strumento capace di determinare danni permanenti alla vostra salute ed alla vostra bellezza. Ancora più importante: compiono un reato grave (esercizio abusivo della professione medica).
Le estetiste che usano strumenti con potenza inferiore a 26 joule/cm2 hanno in mano uno strumento che è si legale, ma è anche estremamente meno potente rispetto a quello che possono per legge usare solo i medici. In definitiva il medico è autorizzato ad usare uno strumento molto più efficiente rispetto a quello che per legge possono usare le estetiste, con differenze – nel risultato finale – estremamente evidenti. Inoltre la presenza del medico è necessaria per verificare l’esistenza di patologie che possono controindicare il trattamento.
Quante sedute sono necessarie per rimuovere i capillari e quanto dura il trattamento?
Il primo trattamento è preceduto da una visita medica completa con attenta valutazione della situazione di partenza, quindi la prima seduta dura circa un’ora. Le sedute successive durano circa 30 minuti. Sono necessarie mediamente dalle 6 alle 10 sedute da ripetersi ogni 15 giorni. Ovviamente tempo della seduta e durata del ciclo di trattamento dipendono molto dal tipo di inestetismo, dalla gravità, dall’estensione e dalla variabilità individuale.
Consigli per evitare il ripresentarsi del problema
Leggi anche:
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!