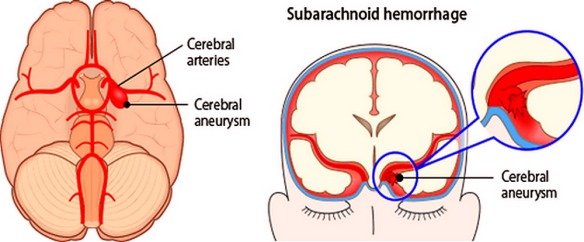
 L’emorragia subaracnoidea (anche abbreviata ESA e chiamata subarachnoid hemorrhage in inglese) è un’emorragia – ovvero una fuoriuscita più o meno copiosa di sangue da un vaso leso – che si produce all’interno dello spazio subaracnoideo (lo spazio tra le meningi in cui scorrono le arterie cerebrali). Tra le cause più frequenti all’origine di questo tipo di emorragia ci sono aneurismi intracranici, malformazioni artero-venose (MAV), angiomi cavernosi, neoplasie, traumatismi.
L’emorragia subaracnoidea (anche abbreviata ESA e chiamata subarachnoid hemorrhage in inglese) è un’emorragia – ovvero una fuoriuscita più o meno copiosa di sangue da un vaso leso – che si produce all’interno dello spazio subaracnoideo (lo spazio tra le meningi in cui scorrono le arterie cerebrali). Tra le cause più frequenti all’origine di questo tipo di emorragia ci sono aneurismi intracranici, malformazioni artero-venose (MAV), angiomi cavernosi, neoplasie, traumatismi.
Nel caso abbiate legittimi sospetti che voi o un vostro caro siate stati colpiti da TIA o ictus cerebrale, leggete immediatamente questo articolo per sapere cosa fare: Ictus, emorragia cerebrale e TIA: cosa fare e cosa assolutamente NON fare
Quali sono le cause dell’emorragia subaracnoidea?
Tra le cause più frequenti all’origine di questo tipo di emorragia ci sono gli aneurismi intracranici (responsabili dell’80% di questo tipo di emorragia); il 5% dei casi è invece dovuto a malformazioni artero-venose (MAV), nel restante 15% dei casi trovano spazio altre cause, come i traumi cerebrali e le neoplasie cerebrali.
Per approfondire leggi anche:
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
Quali sono i sintomi dell’emorragia subaracnoidea?
In caso di emorragia subaracnoidea il quadro clinico può essere di gravità variabile, a seconda dell’entità del sanguinamento. Nei casi meno gravi può essere caratterizzato dal solo mal di testa che insorge improvvisamente e in modo violento (descritto come un mal di testa “diverso” mai avuto prima, spesso ad insorgenza nucale), mentre nei casi più severi può comportare intolleranza alla luce (fotofobia), nausea e/o vomito, comparsa di importanti deficit neurologici, fino a portare al coma. Infine in alcuni casi l’emorragia subaracnoidea può determinare morte improvvisa. Il 50% di tutte le emorragie sub aracnoidee andrà incontro a morte o gravi/medi deficit neurologici permanenti.
Prevenzione
Ad oggi, purtroppo, non sono noti procedure o comportamenti in grado di prevenire lo sviluppo dell’emorragia subaracnoidea se non il controllo della pressione in noti aneurismi non rotti.
leggi anche: Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
Diagnosi
È di fondamentale importanza avere il sospetto dell’emorragia subaracnoidea. La diagnosi di emorragia subaracnoidea viene effettuata mediante TAC encefalo (tomografia assiale computerizzata) che mostra il sangue a livello degli spazi subaracnoidei. Nei centri specializzati, una volta evidenziata l’emorragia subaracnoidea, si effetua una AngioTAC encefalo che prevede il mezzo di contrasto e permette una visualizzazione della causa del sanguinamento nella maggior parte dei casi.
Se anche l’AngioTAC è negativa viene eseguita l’angiografia cerebrale. Attraverso l’arteria femorale si raggiungono le carotidi dove viene iniettato il mezzo di contrasto che permette il riscontro di eventuali malformazioni.
In caso di TAC negativa, ma con una sintomatologia clinica fortemente sospetta e convincente, si può effettuare una puntura lombare per evidenziare la presenza di sangue nel liquido cerebro-spinale.
Leggi anche: Differenza tra emorragia cerebrale e subaracnoidea
Trattamenti
Il trattamento endovascolare non è un’alternativa a quello microchirurgico, ma una scelta di intervento vera e propria. Alcuni aneurismi infatti hanno un’indicazione alla chirurgia, altri al trattamento endovascolare. Sarà il team a valutare in base a ciascun caso il trattamento d’elezione. Il trattamento microchirurgico consiste nell’escludere la sacca aneurismatica mediante il posizionamento di una o più “clip” (piccole mollette) a livello del colletto della malformazione. Viene eseguito con l’ausilio delle più moderne tecnologie:
- Microscopio operatorio
- Fluoroangiografia intraoperatoria
- Monitoraggio Neurofisiologico intraoperatorio
- Endoscopia 3D
- Microdoppler intraoperatorio
I rischi sono contenuti ricordando che i vasi cerebrali sono appoggiati sulla superficiedell’encefalo e non dentro, quindi l’intervento microchirurgico agisce sulla superficie senza superare il tessuto cerebrale. Fondamentale è l’uso dei monitoraggi intraoperatori per la valutazione motoria e sensitiva del paziente durante il corso del trattamento.
Il trattamento endovascolare è una normale procedura, angiografia cerebrale, che consiste nel raggiungere i vasi cerebrali attraverso l’arteria femorale e nel riempire la sacca aneurismatica con piccoli filamenti in titanio, o posizionando stent (piccoli cilindri di materiali malleabili) che escludono l’aneurisma dall’area cerebrale.
I rischi sono correlati alla possibilità di avere eventi ischemici transitori o permanenti(più alti nello stent che nelle spirali) e nella possibile rottura dell’aneruisma intraprocedurale.
I risultati del trattamento endovascolare possono non essere definitivi e necessitano di follow up seriati negli anni.
Leggi anche:
- Emorragia cerebrale da caduta e trauma cranico: sintomi, diagnosi e cure
- Emorragia cerebrale: non operabile, coma, morte, si può guarire?
- Emorragia cerebrale: operazione e tempi di riassorbimento
- Coma da emorragia cerebrale: quanto può durare?
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra ictus ischemico ed emorragico
- Differenza tra emorragia cerebrale ed ictus
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Anosognosia e Sindrome neglect: significato, test e trattamento
- Sindrome neglect (negligenza spaziale unilaterale): cura e riabilitazione
- Non riconoscere i volti dei propri cari: la prosopagnosia, cause, test e cure
- Riflesso di Babinski positivo: sintomi, diagnosi, come evocarlo
- Segno di Babinski positivo nel neonato e nel bambino: che significa?
- Segno di Babinski positivo: quali patologie può indicare?
- Segno di Babinski bilaterale: cos’è e che patologia indica?
- Segno di Babinski nella sclerosi multipla e nella SLA
- Segno di Babinski ed alluce muto: cosa significa?
- Segno di Hoffman positivo in SLA e sclerosi multipla
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Differenza tra emiparesi ed emiplegia
- Differenza tra emiplegia destra e sinistra
- Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
- Paraplegia: erezione, disfunzione erettile ed eiaculazione
- Tetraplegia: significato, cause, cure e riabilitazione
- Differenza tra paraplegico e tetraplegico
- Diplegia: definizione, cause e sintomi
- Differenza tra emiplegia, emiparesi, diplegia, paraplegia, tetraplegia
- Differenza emiparesi, diparesi, tetraparesi, monoparesi, triparesi
- Differenza tra paraplegia e diplegia
- Classificazione generale delle paresi e delle plegie
- Differenza tra paralisi e paresi
- Com’è fatto il cuore, a che serve e come funziona?
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

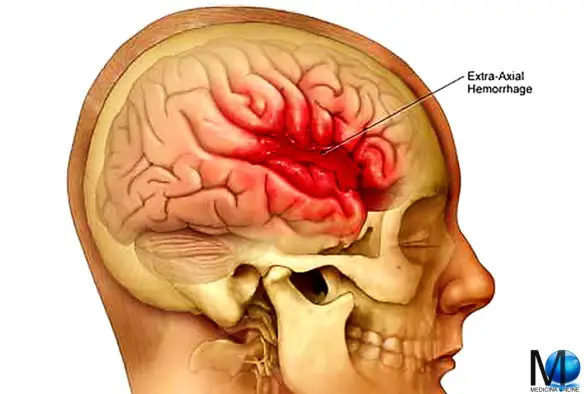 L’emorragia cerebrale (in inglese conosciuta come intracranial hemorrhage, intracranial bleed o ICH), corrisponde ad una fuoriuscita più o meno abbondante di sangue da un vaso arterioso o venoso, spesso sclerotico, dell’encefalo. Solitamente risulta associata a ipertensione ed aneurisma. L’emorragia cerebrale è caratterizzata dalla comparsa acuta di deficit neurologici dovuti alla rottura di un vaso arterioso cerebrale e al conseguente stravaso di sangue all’interno del cervello stesso.
L’emorragia cerebrale (in inglese conosciuta come intracranial hemorrhage, intracranial bleed o ICH), corrisponde ad una fuoriuscita più o meno abbondante di sangue da un vaso arterioso o venoso, spesso sclerotico, dell’encefalo. Solitamente risulta associata a ipertensione ed aneurisma. L’emorragia cerebrale è caratterizzata dalla comparsa acuta di deficit neurologici dovuti alla rottura di un vaso arterioso cerebrale e al conseguente stravaso di sangue all’interno del cervello stesso. Un neurotrasmettitore è una sostanza che trasmette le informazioni tra le varie cellule che compongono il nostro sistema nervoso, cioè i neuroni, attraverso la trasmissione sinaptica. All’interno del neurone, i neurotrasmettitori sono contenuti in vescicole dette vescicole sinaptiche che sono addensate alle estremità distali dell’assone nei punti in cui esso contrae rapporto sinaptico con altri neuroni.
Un neurotrasmettitore è una sostanza che trasmette le informazioni tra le varie cellule che compongono il nostro sistema nervoso, cioè i neuroni, attraverso la trasmissione sinaptica. All’interno del neurone, i neurotrasmettitori sono contenuti in vescicole dette vescicole sinaptiche che sono addensate alle estremità distali dell’assone nei punti in cui esso contrae rapporto sinaptico con altri neuroni.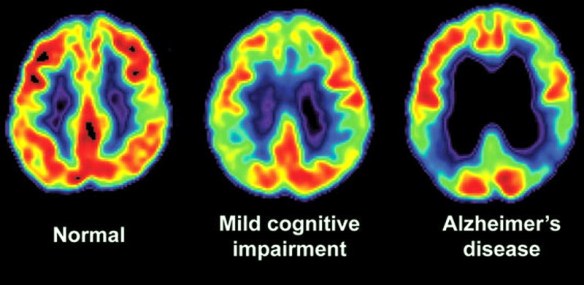 Diversi test di screening neuropsicologico vengono utilizzati per la diagnostica nei casi di Alzheimer. I test valutano diverse funzioni e competenze cognitive, come il saper copiare disegni simili a quelli mostrati nella foto, ricordare parole, leggere e sottrarre numeri in serie. Test neuropsicologici come il Mini Mental State Examination (MMSE), sono ampiamente utilizzati per valutare i disturbi cognitivi che vengono considerati per la formulazione della diagnosi. Una batteria di test più completa è necessaria per garantire la massima affidabilità dei risultati, in particolare nelle prime fasi della malattia. L’esame neurologico nelle prime fasi della malattia solitamente presenta risultati normali, fatta eccezione per evidenti deficit cognitivi che non differiscono però da quello derivanti da altre malattie di tipo demenziale.
Diversi test di screening neuropsicologico vengono utilizzati per la diagnostica nei casi di Alzheimer. I test valutano diverse funzioni e competenze cognitive, come il saper copiare disegni simili a quelli mostrati nella foto, ricordare parole, leggere e sottrarre numeri in serie. Test neuropsicologici come il Mini Mental State Examination (MMSE), sono ampiamente utilizzati per valutare i disturbi cognitivi che vengono considerati per la formulazione della diagnosi. Una batteria di test più completa è necessaria per garantire la massima affidabilità dei risultati, in particolare nelle prime fasi della malattia. L’esame neurologico nelle prime fasi della malattia solitamente presenta risultati normali, fatta eccezione per evidenti deficit cognitivi che non differiscono però da quello derivanti da altre malattie di tipo demenziale. Nel paziente con malattia di Alzheimer, oltre al trattamento farmacologico, esistono interventi comportamentali, di supporto psicosociale e di training cognitivo che possono aiutare il soggetto. Tali misure sono solitamente integrate in maniera complementare con il trattamento farmacologico, e hanno dimostrato una loro efficacia positiva nella gestione clinica complessiva del paziente.
Nel paziente con malattia di Alzheimer, oltre al trattamento farmacologico, esistono interventi comportamentali, di supporto psicosociale e di training cognitivo che possono aiutare il soggetto. Tali misure sono solitamente integrate in maniera complementare con il trattamento farmacologico, e hanno dimostrato una loro efficacia positiva nella gestione clinica complessiva del paziente. Anche se al momento non esiste una cura efficace, sono state proposte diverse strategie terapeutiche per tentare di influenzare clinicamente il decorso della malattia di Alzheimer; tali strategie puntano a modulare farmacologicamente alcuni dei meccanismi patologici che ne stanno alla base.
Anche se al momento non esiste una cura efficace, sono state proposte diverse strategie terapeutiche per tentare di influenzare clinicamente il decorso della malattia di Alzheimer; tali strategie puntano a modulare farmacologicamente alcuni dei meccanismi patologici che ne stanno alla base.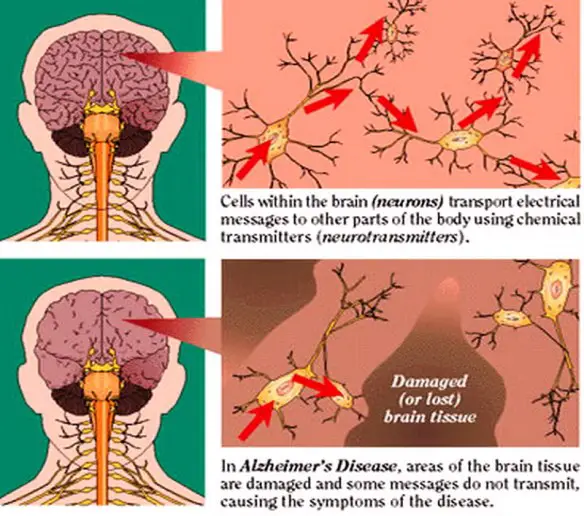 La causa per la maggior parte dei casi di Alzheimer è ancora in gran parte sconosciuta, ad eccezione che per casi dall’1% al 5% in cui sono state individuate le differenze genetiche esistenti.
La causa per la maggior parte dei casi di Alzheimer è ancora in gran parte sconosciuta, ad eccezione che per casi dall’1% al 5% in cui sono state individuate le differenze genetiche esistenti. Il decorso della malattia di Alzheimer è diviso in quattro fasi, contraddistinte da sintomi diversi:
Il decorso della malattia di Alzheimer è diviso in quattro fasi, contraddistinte da sintomi diversi: