 I preservativi sono da secoli uno strumento fondamentale nella prevenzione delle malattie sessualmente trasmissibili (MST) e come metodo di contraccezione. Nonostante la loro lunga storia, l’utilizzo corretto e le conoscenze su di essi sono ancora argomenti di grande rilevanza. Questo articolo vi guiderà attraverso la storia dei preservativi, esplorando i loro numerosi vantaggi e fornendo istruzioni dettagliate su come Continua a leggere
I preservativi sono da secoli uno strumento fondamentale nella prevenzione delle malattie sessualmente trasmissibili (MST) e come metodo di contraccezione. Nonostante la loro lunga storia, l’utilizzo corretto e le conoscenze su di essi sono ancora argomenti di grande rilevanza. Questo articolo vi guiderà attraverso la storia dei preservativi, esplorando i loro numerosi vantaggi e fornendo istruzioni dettagliate su come Continua a leggere
Archivi tag: coito
Micropene: i trattamenti per un pene troppo piccolo
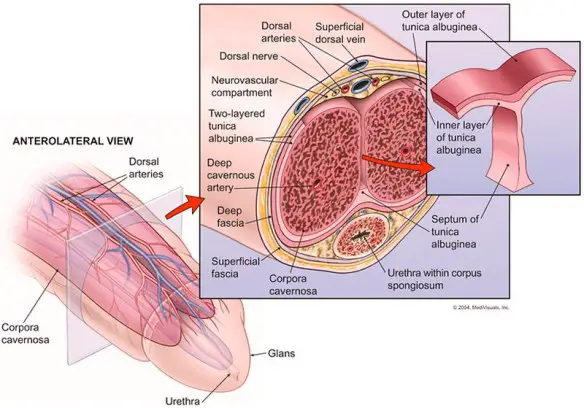 Prima di iniziare la lettura, per meglio comprendere l’argomento, leggi anche: Micropene: quanto misura, complicazioni, c’è una cura?
Prima di iniziare la lettura, per meglio comprendere l’argomento, leggi anche: Micropene: quanto misura, complicazioni, c’è una cura?
La condizione di micropene può essere risolta facendo ricorso sia a una terapia ormonale (quindi farmacologica) sia a una terapia chirurgica.
TRATTAMENTO ORMONALE
Il trattamento ormonale consiste principalmente nella somministrazione di testosterone esogeno.
Per ottenere dei buoni risultati, tale cura dovrebbe iniziare durante la prima infanzia – quindi è fondamentale la diagnosi precoce – e interrompersi alla fanciullezza – per evitare spiacevole effetti collaterali come virilizzazione e maturazione ossea precoci.
Sui tempi e le modalità di somministrazione del testosterone esogeno, è bene sapere che:
- L’assunzione dell’ormone non è mai continuativa. Infatti, massimo ogni 3 mesi è prevista un’interruzione temporanea della terapia.
- Le vie di assunzione possibili sono quella intramuscolo e quella topica.
Se all’origine del micropene c’è una condizione di ipogonadismo (per esempio come nel caso di un portatore di sindrome di Klinefelter), la cura ormonale a base di testosterone esogeno deve riprendere durante l’adolescenza; molto spesso, in questi frangenti, le somministrazioni durano per tutta la vita.
Per quanto concerne la sua efficacia, il trattamento ormonale può avere particolare successo in alcuni pazienti e meno in altri, quindi varia da persona a persona. In ogni caso, raramente fa sì che il pene raggiunga una lunghezza considerata normale.
Leggi anche:
Deficienza di 5-alfa reduttasi
In presenza di una deficienza di 5-alfa reduttasi (quindi quando c’è una mutazione genetica a carico del gene SRD5A2), i medici possono prescrivere una terapia a base di diidrotestosterone esogeno. I risultati ottenibili da un siffatto trattamento sono più che soddisfacenti.
A tal proposito, è importante sottolineare che il ricorso al diidrotestosterone avviene in tutti quei casi in cui c’è una risposta ridotta alla cura con testosterone esogeno.
Leggi anche:
- Il pene può essere allungato o no?
- Smegma: i rischi dell’accumulo di sporco sul pene
- Testicoli e scroto: dimensioni, anatomia e funzioni in sintesi
- L’autopalpazione del testicolo ti salva dal cancro testicolare
- Torsione del testicolo: sintomi, cure, conseguenze, neonati. E’ doloroso?
- Impianto di protesi testicolare: quando, come e perché si effettua
- Cancro del testicolo: prevenzione, diagnosi, stadiazione, cure
TRATTAMENTO CHIRURGICO
Il trattamento chirurgico del micropene consiste in un intervento particolare e molto delicato, chiamato falloplastica di allungamento.
Durante una falloplastica di allungamento, il chirurgo preleva da un avambraccio del paziente una porzione di tessuto cutaneo, che applica attorno al piccolo pene, creando una sorta di involucro cilindrico.
Quindi, su questo involucro cilindrico, opera nel seguente modo:
- Lo fa raggiungere da una rete di vasi sanguigni e lo innerva. La costruzione di un sistema vascolare serve per la capacità d’erezione, mentre l’innervazione per la sensibilità durante i rapporti sessuali.
- Vi inserisce una protesi gonfiabile (N.B: in genere, sono protesi ripiene di liquido), dotata di un canale interno per l’espulsione dell’urina e dello sperma. In altre parole, nella protesi c’è un’uretra sintetica.
Se c’è il consenso del paziente, il chirurgo può anche migliorare l’aspetto estetico dell’involucro cilindrico, ricostruendovi, al suo apice, il glande (glanduloplastica).
La falloplastica di allungamento è un’operazione alquanto invasiva, pertanto non è esente da rischi e complicazioni.
Leggi anche:
- Com’è fatta e come funziona una protesi peniena idraulica
- Testicolo ritenuto (criptorchidismo): terapia e complicazioni
- Ipospadia nel bambino e nell’adulto: sintomi, diagnosi e cure
- Ipospadia nel bambino e nell’adulto: terapia chirurgica e post-operatorio
TRATTAMENTI CHIRURGICI DEL PASSATO
In passato, soprattutto su influenza dello psicologo e sessuologo John William Money (1921-2006), si diffuse la teoria secondo cui i portatori del micropene fossero delle “donne mancate” e che, per questo, era necessario ricorrere a una terapia particolare, nota come riassegnazione del sesso.
Brevemente, la riassegnazione del sesso consisteva in: un intervento chirurgico per la modificazione dell’apparato genitale (in un maschio, si provvedeva alla sostituzione del pene con una vagina), cure ormonali e terapia psicologica finalizzata all’accettazione della nuova condizione sessuale.
A partire dal 1975, dopo l’emblematico caso di un certo Bruce Reimer, gli studi e le teorie sulla riassegnazione del sesso, portate avanti da Money, destarono sdegno e furono oggetto di aspre critiche in più parti del mondo. Fu così, quindi, che diversi medici e rappresentanti della carta stampata si incaricarono di screditare l’operato di Money, affermando come la riassegnazione del sesso fosse un trattamento del tutto illogico.
A questo punto, riteniamo opportuno precisare che i soggetti con micropene nascono con un corredo cromosomico XY, come gli uomini con un pene di dimensioni normali.
Leggi anche:
- Testicoli piccoli: quali sono le cause e le dimensioni normali?
- Testicolo gonfio e dolorante: cause, diagnosi e terapie
- Fimosi serrata, non serrata, congenita ed acquisita: cause, conseguenze e cure;
- Cosa accade e cosa si prova quando si frattura il pene?;
- Priapismo: quando l’erezione dura più di quattro ore;
- Perché l’uomo può avere figli per tutta la vita e la donna no?
- Fino a che età un uomo può avere figli?
- Come capire se una donna ha avuto davvero un orgasmo? Ecco i segnali del piacere femminile
- Non ho mai raggiunto l’orgasmo: è un problema? Quali soluzioni?
- Il sesso è davvero importante in una coppia?
- Amore senza sesso o sesso senza amore?
- Come distinguere un vero orgasmo femminile da uno “finto”
- L’orgasmo femminile è tutta questione di ritmo
- Lui ha il pene piccolo? I 6 trucchi per raggiungere lo stesso l’orgasmo
- Le 6 cose che gli uomini con il pene piccolo vogliono che la donna sappia
- Micropene: intervista a due uomini che hanno il pene piccolo
- Le donne rivelano le 16 piccole cose che rendono un uomo irresistibile
- Orgasmo femminile: dieci consigli per raggiungerlo più facilmente
- Differenza tra orgasmo maschile e femminile
- L’orgasmo e le altre fasi del ciclo di risposta sessuale
- Orgasmo maschile e femminile: nuovo studio sulle differenze fisiologiche
- Qual è la lunghezza media del pene?
- Come raggiungere un orgasmo femminile lungo ed intenso
- Orgasmo femminile: una donna su 5 non lo ha mai provato in vita sua
- Dare un nome al proprio pene ed altre cose che fanno gli uomini di nascosto
- Come avere un orgasmo vaginale
- Orgasmo femminile: le posizioni migliori per raggiungerlo
- Sintomi di eccitazione sessuale femminile e maschile
- Cos’è il liquido emesso da una donna durante l’orgasmo?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Se un profilattico sporco di sperma penetra in vagina si rimane incinta?
 Può un profilattico sporco di sperma, penetrando in vagina o anche solo massaggiando la zona esterna degli organi genitali femminili, determinare l’avvio di una gravidanza? Certamente si, ovviamente solo se lo sperma è presente nella superficie esterna (quella a contatto con la vagina) mentre non c’è rischio se lo sperma rimane confinato nella superficie interna (quella a contatto con il pene), a patto che il preservativo sia perfettamente integro.
Può un profilattico sporco di sperma, penetrando in vagina o anche solo massaggiando la zona esterna degli organi genitali femminili, determinare l’avvio di una gravidanza? Certamente si, ovviamente solo se lo sperma è presente nella superficie esterna (quella a contatto con la vagina) mentre non c’è rischio se lo sperma rimane confinato nella superficie interna (quella a contatto con il pene), a patto che il preservativo sia perfettamente integro.
Se il profilattico è sporco esternamente di liquido seminale, il rischio di gravidanza esiste anche se lo sperma è stato emesso ore prima, poiché grazie al plasma seminale in cui sono immersi, gli spermatozoi riescono a sopravvivere a lungo nell’ambiente dopo l’eiaculazione.
Per questo motivo – per evitare gravidanze indesiderate – dopo una eiaculazione, è bene sempre estrarre il pene dalla vagina, sfilarsi il profilattico e gettarlo via: è importantissimo usare un profilattico nuovo ad ogni nuova eiaculazione.
E le dita e le mani sporche, possono far rimanere incinta? A tal proposito leggi: Dita sporche di sperma toccano la vagina: c’è rischio di gravidanza?
Leggi anche:
- Se un pene sporco di sperma penetra in vagina si rimane incinta?
- Per quanto vivono gli spermatozoi dopo un’eiaculazione in vagina e nell’ambiente?
- Differenza tra fare l’amore col preservativo e senza
- Come capire se a lui o a lei è piaciuto fare l’amore?
- E’ possibile rimanere incinta con il coito interrotto?
- Restare incinta vergine senza penetrazione è possibile?
- Il liquido pre-eiaculatorio può indurre gravidanza e trasmettere l’HIV?
- Capire se sono incinta: i primi sintomi di gravidanza
- Si può rimanere incinta durante il ciclo?
- E’ possibile rimanere incinta a fine ciclo e subito dopo le mestruazioni?
- E’ possibile rimanere incinta poco prima delle mestruazioni?
- E’ possibile rimanere incinta con la pillola anche senza dimenticarla?
- Se sei incinta e prendi la pillola, viene il ciclo?
- Che possibilità ho di rimanere incinta?
- Rottura dell’imene (deflorazione): come avviene, è dolorosa?
- Imene: anulare, imperforato, tipologie, resistenza e funzioni
- Rottura dell’imene (deflorazione): si perde sangue e quanto?
- Come si fa a capire se l’imene si è davvero rotto o no?
- Rottura dell’imene (deflorazione): fa sempre male?
- Imene: dove si trova e come riconoscerlo
- A che serve l’imene?
- Imenoplastica: la ricostruzione chirurgica dell’imene lacerato
- Tornare vergine senza chirurgia, grazie all’imene finto
- Si muore di AIDS? Qual è l’aspettativa di vita?
- Come indossare un profilattico in modo semplice e sicuro
- In quale giorno e settimana del ciclo è più probabile rimanere incinta?
- E’ possibile essere vergini anche dopo essere state penetrate?
- E’ possibile non essere più vergini anche senza essere state penetrate?
- Perché ho un ritardo del ciclo? Quanti giorni devono passare prima di preoccuparmi? A chi chiedere aiuto e come mi devo comportare?
- HIV: sintomi iniziali in donne e uomini
- HIV: dopo quanto si manifestano i sintomi? I 4 stadi dell’infezione
- Smegma femminile, vulviti e cattivi odori vaginali: cura e prevenzione
- La ragazza con due vagine che ha dovuto perdere la verginità due volte
- Eiaculazione retrograda: quando lo sperma non esce o è troppo poco
- Il punto G femminile: come trovarlo e stimolarlo e quali sono le posizioni sessuali che più lo eccitano
- Quali sono le differenze tra orgasmo vaginale e clitorideo?
- Quanto deve durare un rapporto sessuale prima che si parli di eiaculazione precoce?
- Fino a che età una donna può avere figli?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
A che serve l’imene?

La funzione dell’imene è ancora oggi, non esattamente chiarita; probabilmente è legata alla necessità, per l’uomo preistorico, di essere certi che la prole sia davvero propria e non di un altro uomo.
Dire a cosa serve l’imene ci costringe a parlare dell’evoluzione sessuale della nostra specie. Le strategie sessuali che oggi utilizziamo sono il frutto delle pressioni della selezione naturale anche se le nostre condizioni attuali sono molto differenti da quelle in Continua a leggere
E’ possibile rimanere incinta con il coito interrotto?
 Un tempo si pensava che fosse un metodo anticoncezionale, ma fortunatamente al giorno d’oggi sono davvero in pochi quelli che credono che il coito interrotto possa essere un sistema efficace. Quello che a volte viene chiamato anche “salto della quaglia” (un termine usato anche in politica a volte e che deriva da un gioco abbastanza conosciuto a Roma) non è per niente un contraccettivo sicuro. Andiamo a capire perché.
Un tempo si pensava che fosse un metodo anticoncezionale, ma fortunatamente al giorno d’oggi sono davvero in pochi quelli che credono che il coito interrotto possa essere un sistema efficace. Quello che a volte viene chiamato anche “salto della quaglia” (un termine usato anche in politica a volte e che deriva da un gioco abbastanza conosciuto a Roma) non è per niente un contraccettivo sicuro. Andiamo a capire perché.
Coito interrotto significato – In cosa consisterebbe questo metodo? Semplicemente nell’estrazione del pene dalla vagina prima che vi sia l’eiaculazione, quindi in teoria si eviterebbe che lo sperma possa fecondare la donna e di conseguenza non si arriverebbe alla gravidanza. Basti considerare però che in base all’indice di Pearl (ovvero la tecnica più comune usata in statistica clinica per la misura dell’efficacia di ogni metodo contraccettivo) il coito interrotto ha un’efficacia bassissima, con un rischio calcolato attorno al 30%.
Coito interrotto rischi – Come si può leggere su Wikipedia: la fuoriuscita pre-eiaculatoria di liquido seminale durante il rapporto sessuale è possibile sia a seguito di precedenti eiaculazioni, sia precedentemente alla prima eiaculazione in modo quindi totalmente involontario per il soggetto maschile. Infatti, il liquido lubrificante pre-eiaculatorio costantemente emesso in modo automatico durante la penetrazione e prodotto dalle ghiandole di Cowper, è risultato contenere spermatozoi nel 41% dei soggetti e nel 37% di questi una ragionevole proporzione dello sperma era dotato di motilità e quindi in grado di fecondare. L’emissione spermatica è costituita da tre flussi, emessi con tre getti durante l’eiaculazione: nel primo si ha una prevalente componente prostatica lubrificante; nel secondo e nel terzo è preponderante la componente seminale, in una situazione solitamente individuabile dai suoi prodromi sintomatici, come calore e piacere diffuso e crescente; la terza parte svolge un’azione di pulizia all’interno dei tubuli, eliminando residui di liquido seminale eventualmente presenti. L’emissione patologica di sperma in assenza di orgasmo è detta invece spermatorrea. Bene, aggiungiamoci che la capacità di autocontrollarsi degli uomini è decisamente scarsa e si può facilmente intuire perché questo metodo è completamente da scartare per evitare gravidanze indesiderate. Quindi si, si può rimanere incinta con il coito interrotto, eccome.
Quali sono dunque i contraccettivi più indicati? Citando sempre l’indice di Pearl sono senza dubbio la pillola anticoncezionale ed il preservativo. Attenzione, non siamo mai allo 0% di rischio, ma rispetto al 30% dei coito interrotto (o coitus interruptus come viene chiamato in latino) parliamo di un rischio che oscilla fra lo 0,1 e l’1%. Quindi si può rimanere incinta col preservativo? Si, ma parliamo di una ipotesi davvero molto remota. I profilattici sono la miglior forma di protezione contro le malattie sessualmente trasmissibili, inoltre sono un anticoncezionale sicuro, sono facilmente reperibili (in quanto per poterli acquistare in farmacia o anche nei supermercati non c’è bisogno di nessuna ricetta medica), a differenza della pillola anticoncezionale possono essere usati sul momento (e in casi di rapporti occasionali sono di gran lunga l’opzione migliore da scegliere), inoltre non ha effetti collaterali. La pillola contraccettiva è un metodo altrettanto sicuro ma agisce grazie alla combinazione di piccole quantità di un estrogeno (generalmente etinilestradiolo) e di un progestinico. L’assunzione quotidiana di questi due ormoni inibisce gli eventi ormonali che inducono l’ovulazione, influenzando però l’organismo della donna ed anche l’umore in generale. Sta a ognuno capire quale sia la soluzione più adatta alle proprie esigenze, che possono cambiare attraversando diverse fasi della vita.
Leggi anche:
- Si può rimanere incinta durante il ciclo?
- Se un profilattico sporco di sperma penetra in vagina si rimane incinta?
- Se pene o dita sporche di sperma penetrano in vagina si rimane incinta?
- E’ possibile rimanere incinta a fine ciclo e subito dopo le mestruazioni?
- E’ possibile rimanere incinta poco prima delle mestruazioni?
- E’ possibile rimanere incinta con la pillola anche senza dimenticarla?
- Se sei incinta e prendi la pillola, viene il ciclo?
- Dita sporche di sperma toccano la vagina: c’è rischio di gravidanza?
- Il liquido pre-eiaculatorio può indurre gravidanza e trasmettere l’HIV?
- Restare incinta vergine senza penetrazione è possibile?
- Ho dimenticato di prendere la pillola contraccettiva, cosa faccio? Rischio di rimanere incinta?
- Sesso e AIDS: l’HIV si trasmette anche tramite il rapporto orale
- HIV: sintomi iniziali in donne e uomini
- HIV: dopo quanto si manifestano i sintomi? I 4 stadi dell’infezione
- Profilattico: come si usa e come scegliere quello più adatto alle tue esigenze
- In quale giorno e settimana del ciclo è più probabile rimanere incinta?.
- Perché ho un ritardo del ciclo? Quanti giorni devono passare prima di preoccuparmi? Come mi devo comportare?
- E’ possibile essere vergini anche dopo essere state penetrate?
- E’ possibile non essere più vergini anche senza essere state penetrate?
- Capire se sono incinta: i primi sintomi di gravidanza
- Come e quando fare il test di gravidanza
- Cerco la gravidanza: quanto tempo è necessario per rimanere incinta?
- Che possibilità ho di rimanere incinta?
- Fino a che età un uomo può avere figli?
- Perché l’uomo può avere figli per tutta la vita e la donna no?
- Fino a che età una donna può avere figli?
- Come indossare un profilattico in modo semplice e sicuro
- La ragazza con due vagine che ha dovuto perdere la verginità due volte
- Eiaculazione retrograda: quando lo sperma non esce o è troppo poco
- Smegma femminile, vulviti e cattivi odori vaginali: cura e prevenzione
- Differenza tra infertilità e sterilità
- Differenza tra sterilità primaria e secondaria
- Non riesco a rimanere incinta: colpa dell’utero
- Non riesco a rimanere incinta: e se la colpa fosse dell’uomo?
- Differenza tra infertilità e impotenza
- Non riesco a rimanere incinta: colpa di una infezione ginecologica
- Non riesco a rimanere incinta: colpa delle ovaie che non funzionano bene
- Per quanto vivono gli spermatozoi dopo un’eiaculazione in vagina e nell’ambiente?
- Come fa uno spermatozoo a fecondare un ovulo femminile?
- A che velocità viaggiano sperma e spermatozoi? Quanto è lungo il loro viaggio?
- Com’è fatto uno spermatozoo e quanto è piccolo rispetto al gamete femminile?
- Differenza tra HIV e AIDS: sono uguali?
- Differenza tra virus HIV1 e HIV2
- Profilattico: i consigli per evitare che si deteriori e come comportarsi quando si rompe durante il rapporto
- Profilattico: come si usa e come scegliere quello più adatto alle tue esigenze
- Differenza tra ovaio microcistico, policistico e cisti ovariche
- Differenza tra ovaio policistico, micropolicistico e microfollicolare
- Differenza tra ovaio policistico e multifollicolare
- Ovaio: anatomia, funzioni e patologie in sintesi
- Vagina: anatomia, funzioni e patologie in sintesi
- Differenza tra vagina e vulva
- Utero: anatomia, funzioni, patologie e sintomi in sintesi
- Apparato genitale femminile: anatomia, funzioni e patologie in sintesi
- La vagina è uguale in tutte le donne?
- Quanto è profonda una vagina?
- Come capire se una donna ha avuto davvero un orgasmo? Ecco i segnali del piacere femminile
- Non ho mai raggiunto l’orgasmo: è un problema? Quali soluzioni?
- Il sesso è davvero importante in una coppia?
- Amore senza sesso o sesso senza amore?
- Come distinguere un vero orgasmo femminile da uno “finto”
- L’orgasmo femminile è tutta questione di ritmo
- Lui ha il pene piccolo? I 6 trucchi per raggiungere lo stesso l’orgasmo
- Le 6 cose che gli uomini con il pene piccolo vogliono che la donna sappia
- Micropene: intervista a due uomini che hanno il pene piccolo
- Le donne rivelano le 16 piccole cose che rendono un uomo irresistibile
- Orgasmo femminile: dieci consigli per raggiungerlo più facilmente
- Differenza tra orgasmo maschile e femminile
- L’orgasmo e le altre fasi del ciclo di risposta sessuale
- Orgasmo maschile e femminile: nuovo studio sulle differenze fisiologiche
- Qual è la lunghezza media del pene?
- Come raggiungere un orgasmo femminile lungo ed intenso
- Orgasmo femminile: una donna su 5 non lo ha mai provato in vita sua
- Dare un nome al proprio pene ed altre cose che fanno gli uomini di nascosto
- Come avere un orgasmo vaginale
- Orgasmo femminile: le posizioni migliori per raggiungerlo
- Sintomi di eccitazione sessuale femminile e maschile
- Cos’è il liquido emesso da una donna durante l’orgasmo?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Micropene: quanto misura, complicazioni, c’è una cura?
 Prima di iniziare la lettura, per meglio comprendere l’argomento, vi consiglio di leggere questo articolo: Com’è fatto il pene al suo interno?
Prima di iniziare la lettura, per meglio comprendere l’argomento, vi consiglio di leggere questo articolo: Com’è fatto il pene al suo interno?
La micropenia è una condizione anatomica in cui un uomo ha un pene inferiore a 2,5 volte la deviazione standard rispetto alle dimensioni medie di un pene umano normale (non eretto 8 centimetri di lunghezza; eretto tra 12 e 16 cm). Il pene di misure così inferiori alla media della popolazione, prende il nome di micropene. Secondo alcune ricerche statistiche, la condizione di micropene riguarderebbe un nuovo nato ogni 200-500. A determinare le esigue misure del micropene è in genere una carenza di testosterone nei primi anni di vita fino all’adolescenza. Tuttavia, esistono anche casi idiopatici – cioè privi di cause spiegabili – e altri dovuti a fattori ambientali.
La micropenia può venire diagnosticata fin dalla nascita. Alla nascita, la lunghezza media del pene disteso è di circa 4 cm. Il 92% dei neonati ha un pene di dimensioni comprese tra 2,4 e 5,5 cm. La lunghezza media del pene al principio della pubertà è di 7 cm, mentre in età adulta la taglia media di un pene in erezione è di circa 13,5 cm (alcuni studi indicano in Italia una lunghezza media di circa 15 cm). In età adulta in Italia in genere viene classificato come micropene un pene che misuri meno di 7 cm. Questo dato può variare in base alle dimensioni medie del pene in erezione di quel dato Paese, quindi un pene classificato come micropene in Congo, potrebbe aver dimensioni normali in Cina.
A parte le dimensioni ridotte, il micropene non soffre di alcun altro problema fisiologico (in particolare per quanto riguarda il prepuzio ed il canale dell’uretra), quindi – se non presenti altre patologie – il micropene può emettere sperma durante l’orgasmo. Il paziente può però soffrire di problemi psicologici, a parte alcuni casi in cui, se le dimensioni sono particolarmente ridotte, si possono avere problemi nell’urinare e nella penetrazione durante l’atto sessuale. La presenza del micropene può avere, in età adulta, almeno quattro conseguenze:
- può rendere difficoltosa la minzione,
- può pregiudicare la vita sessuale,
- può compromettere la fertilità,
- può indurre uno stato di poca autostima/sicurezza in se stessi e di depressione.
Grazie a determinati esami diagnostici, il medico può risalire alle cause del micropene e pianificare modi e tempi della terapia. Di solito, le cure ormonali hanno un’importanza fondamentale in età giovanile, in quanto in molti casi riescono a incrementare le dimensioni del pene, ma non in età adulta. Per le persone adulte, esiste la possibilità di intervenire chirurgicamente, con un’operazione chiamata falloplastica di allungamento.
Cos’è il micropene?
Il micropene è un pene di dimensioni nettamente inferiori agli standard di normalità. In genere, negli individui con micropene tutte le altre strutture annesse al pene (scroto, uretra, perineo ecc) sono normali, cioè non presentano alcuna anomalia.
Dimensioni di un micropene
Per poter parlare di micropene, l’organo sessuale maschile deve avere delle dimensioni ben specifiche:
- In un uomo adulto, il pene in erezione deve essere più corto di 7 centimetri (2,8 pollici).
- Al principio della pubertà, il pene in erezione deve essere più corto di 4 centimetri (1,5 pollici).
- In un neonato, il pene in erezione deve essere più corto di 1,5 centimetri (0,75 pollici).
Si ricorda ai lettori che – durante un’erezione – la lunghezza media del pene di un uomo adulto sano è di circa 13,5 centimetri (15 cm in Italia secondo alcuni studi).
Cause
Nella maggior parte dei casi, la presenza del micropene è dovuta a una produzione insufficiente di testosterone, il principale ormone sessuale maschile (o androgeno). Più raramente, è il frutto di cause sconosciute (micropene idiopatico) o di un’interferenza ambientale.
Micropene idiopatico
In medicina, il termine idiopatico, associato a una condizione patologica, indica che quest’ultima è insorta senza ragioni evidenti e dimostrabili.
Micropene da carenza di testosterone
Il micropene dovuto a una carenza di testosterone nel sangue è generalmente connesso ad alcune specifiche condizioni patologiche.
Tra queste condizioni patologiche, rientrano:
- Disgenesia testicolare. È il termine medico che indica la presenza di una o più anomalie testicolari. Una possibile disgenesia testicolare è il criptorchidismo, cioè la mancata discesa nello scroto di uno o entrambi i testicoli.
- Difetti congeniti nella sintesi del testosterone o del diidrotestosterone. Un recente studio giapponese, pubblicato sulla rivista scientifica Journal of Clinical Endocrinology & Metabolism (Rivista sul Metabolismo e l’Endocrinologia Clinica), ha dimostrato che un numero consistente di uomini con micropene presenta delle mutazioni sul gene SRD5A2.
Il gene SRD5A2 sintetizza un enzima particolare, noto come 5 alfa reduttasi, che in circostanze normali agisce sul testosterone e lo converte in diidrotestosterone. Il diidrotestosterone è l’ormone androgeno più potente dell’organismo, con un’attività che è 4-5 volte superiore a quella del testosterone. - Sindrome da insensibilità agli androgeni, nota anche come sindrome di Morris. È una condizione molto rara, che insorge a causa di una mutazione genetica ai danni del cromosoma sessuale X. Gli uomini che ne sono portatori presentano un normale corredo di cromosomi sessuali (cioè XY), ma non sviluppano i caratteri sessuali tipici del maschio. Ciò deriva dal fatto che le loro cellule non rispondono alla stimolazione degli androgeni, come invece avviene in un uomo sano (da qui il termine di insensibilità agli androgeni).
Dal punto di vista anatomico, gli uomini con sindrome di Morris presentano diversi tratti somatici tipici delle donne. - Ipogonadismo maschile congenito. L’ipogonadismo maschile consiste in una diminuita funzionalità dei testicoli, il che comporta un’inadeguata produzione di androgeni e/o un deficit nella produzione di spermatozoi.
Alcune cause di ipogonadismo maschile congenito sono: la sindrome di Klinefelter, la sindrome di Prader-Willi e la sindrome di Noonan. - Deficienza di gonadotropine, dovuta a una stimolazione inadeguata dell’ipofisi anteriore. Le gonadotropine sono ormoni in grado di regolare l’attività delle gonadi, cioè gli organi riproduttivi che producono i gameti(nell’uomo, sono i testicoli; nelle donne, sono le ovaie).
Le più importanti sono il già citato ormone luteinizzante (LH) e l’ormone follicolo stimolante (FSH). La loro secrezione spetta all’ipofisi anteriore (o adenoipofisi). - Ipopituitarismo congenito (o insufficienza ipofisaria congenita). Consiste nella ridotta produzione di uno o più degli otto ormoni ipofisari. È una situazione diversa dalla precedente: nel caso in questione, non vi è una stimolazione alterata, ma un vero e proprio difetto a livello dell’ipofisi (ipoplasia ipofisaria, conseguente a una o più mutazioni genetiche).
Si ricorda ai lettori che un altro ormone ipofisario stimolante la crescita del pene è l’ormone della crescita, noto anche come GH o somatotropina. Pertanto, un suo calo determina non solo un ridotto accrescimento scheletrico, ma anche il mancato sviluppo del principale organo genitale maschile.
Sintomi e complicazioni
La ridotta dimensione del pene – che rappresenta il segno caratteristico della condizione di micropene – può avere ripercussioni, talvolta anche gravi, a vari livelli. Per prima cosa un micropene può rendere difficoltosa la minzione, inoltre può risultare anche assai problematico durante i rapporti sessuali. Infine, può influire fortemente sulla sfera psicologica, inducendo nel portatore di micropene un senso di sfiducia in sé stesso e, in alcuni, uno stato di depressione, di isolamento sociale o di ideazioni suicidarie.
Fertilità alterata
Abbastanza di frequente, la presenza del micropene coincide con una condizione di infertilità, dovuta a una scarsa produzione di spermatozoi. L’infertilità deriva molto spesso dalle anomalie anatomiche e/o funzionali che interessano l’apparato riproduttivo (alterazioni dei testicoli, comunicazione ormonale inappropriata ecc).
Diagnosi
La diagnosi di micropene si basa su un semplice esame obiettivo, durante il quale si misura la lunghezza del pene del soggetto. L’individuazione dell’anomalia può avvenire già subito dopo la nascita, in quanto la lunghezza dell’organo genitale maschile in questione è già evidentemente ridotta in questa prima fase della vita.
Altri esami
In genere, dopo aver constatato la presenza del micropene, i medici prescrivono alcuni specifici esami diagnostici, per stabilire se il portatore dell’anomalia soffre di un qualche disturbo ormonale o di una delle patologie associate (disgenesia testicolare, ipopituitarismo congenito, difetti nella sintesi del diidrotestosterone, ipogonadismo congenito ecc). L’identificazione di queste problematiche è fondamentale per la pianificazione del trattamento più efficace (o quanto meno di un rimedio che possa limitare le conseguenze della condizione patologiche presente).
Preoccupazioni infondate
Nei ragazzi tra gli 8 e i 14 anni, la pubertà deve ancora avvenire o è iniziata da poco. Pertanto il pene non ha ancora assunto le sue dimensioni definitive.
Tutto ciò, se associato a:
- presenza eccessiva di grasso sovrapubico, che nasconde l’organo genitale maschile;
- robusta costituzione fisica già in giovane età,
può destare, in genitori e pazienti stessi, alcune preoccupazioni infondate e del tutto inutili, in quanto la situazione è destinata, prima o poi, a mutare.
Aumentare la lunghezza del pene con ausili meccanici
Esistono due tipi di strumenti per l’allungamento del pene: le pompe a vuoto e gli estensori. Le pompe a vuoto per l’allungamento penieno sono costituite da un cilindro in cui infilare il pene e di un meccanismo di pompaggio che fa espandere il pene oltre le sue normali capacità. Le pompe a vuoto, pur non fornendo guadagni macroscopici delle dimensioni, in alcuni soggetti potrebbero aumentare circonferenza e lunghezza del pene. Esempi di pompe a vuoto tecnicamente ben costruite, sono:
- Hydromax X30 Bathmate: http://amzn.to/2nIaFlC
- Hydromax X40 Bathmate: http://amzn.to/2E7KWNN
Le pompe Bathmate non sono tuttavia sempre disponibili su Amazon. Un prodotto più economico, ma comunque caratterizzato da buona costruzione, è questo: https://amzn.to/3qn4ILB
Un altra pompa peniena, ancora più economica ma comunque ben funzionante, è questa: https://amzn.to/3K7H6Ti
Un estensore penieno è una struttura composta da due anelli (uno da fissare alla base del pene, l’altro appena sotto il glande) uniti da aste metalliche ai lati, che vengono regolate in modo da tenere in trazione il pene, “stirandolo”, per ottenere un suo allungamento non chirurgico. Esempi di estensori tecnicamente ben costruiti, sono:
- Andro Extender dispositivo medico di Classe 1 (93/42 / EC): https://amzn.to/3K0jrUy
- Estensore Andropenis Gold dispositivo medico di Classe 1 (93/42 / EC): https://amzn.to/3IhBfZV
- Estensore per correzione di curvature del pene dispositivo medico di Classe 1: https://amzn.to/3nlkcxG
Integratori alimentari efficaci nel migliorare quantità di sperma, potenza dell’erezione e libido sia maschile che femminile
Qui di seguito trovate una lista di integratori alimentari acquistabili senza ricetta, potenzialmente in grado di migliorare la prestazione sessuale sia maschile che femminile a qualsiasi età e trarre maggiore soddisfazione dal rapporto, aumentando la quantità di sperma disponibile, potenziando l’erezione e procurando un aumento di libido sia nell’uomo che nella donna:
- Integratore completo per aumentare la potenza sessuale: https://amzn.to/3x6fF5m Se non disponibile, in sostituzione potete acquistare questo: https://amzn.to/3Ig2Aym
- Maca peruviana: https://amzn.to/3QKmCCP
- Ossido nitrico: https://amzn.to/3RH6uBY
- Arginina: https://amzn.to/2xbksro
- Ornitina: https://amzn.to/2sjpXj8
- Citrullina: https://amzn.to/3T3nDYd
- ZMA (Zinco/Magnesio/Vitamina B6): https://amzn.to/3zp7W3P
- Damiana: https://amzn.to/3MCflSH
- Catuaba: https://amzn.to/3A6T1wi
- Ginkgo Biloba: https://amzn.to/35gKZBQ
- Ginseng: https://amzn.to/2kkzKRA
- Guaranà: https://amzn.to/2GGOuTH
- Zinco: https://amzn.to/3pzXN0E
- Tribulus Terrestris: http://amzn.to/2nu4kt9
- Muira Puama: https://amzn.to/35pgiuh
- Fieno greco: https://amzn.to/3QAFmVg
- Cordyceps Sinensis: http://amzn.to/2B6TTVK
Per approfondire, leggi:
- Come avere un’eiaculazione più abbondante e migliorare sapore, odore, colore e densità dello sperma?
- Come avere la più potente erezione della tua vita senza farmaci
Trattamenti medici
In alcuni casi è possibile provare a correggere la condizione di micropene facendo ricorso sia a una terapia ormonale (quindi farmacologica) che ad una terapia chirurgica. A tale proposito leggi anche: Micropene: i trattamenti per un pene troppo piccolo
Leggi anche:
- Misurare la lunghezza del pene: l’errore di premere sul pube
- Mappa europea della lunghezza del pene: italiani fuori dal podio
- Quanto è lungo il clitoride più grande del mondo?
- Come misurare correttamente la circonferenza del pene
- Quali sono le misure medie della circonferenza del pene?
- Come capire se una donna ha avuto davvero un orgasmo? Ecco i segnali del piacere femminile
- Glande del pene: funzioni, anatomia ed immagini
- Erezione del pene: come mantenerla più a lungo possibile
- Erezione maschile: durata media con e senza stimolazione
- L’erezione deve essere rigida dall’inizio alla fine del rapporto sessuale?
- La qualità dell’erezione del pene determina il grado di piacere femminile?
- Non ho mai raggiunto l’orgasmo: è un problema? Quali soluzioni?
- Il sesso è davvero importante in una coppia?
- Sesso ad alta quota: fantasia o realtà?
- Sbagliata l’operazione al pene: 17enne denuncia il chirurgo
- Si fascia i genitali per sembrare donna: pene amputato
- Erezione di pene con protesi peniena [VIDEO] Attenzione: immagini sessualmente esplicite
- Un mese senza guardare porno, ecco com’è andata e cosa ho imparato
- Erezione: come allenare i muscoli di pene e clitoride con gli esercizi di Kegel
- Se odi i gay, sei omosessuale: gli omofobi sono attratti dai gay
- Il pene è un muscolo o no? Cos’è il pene?
- Come misurare correttamente la lunghezza del pene
- Cosa NON devi assolutamente fare prima di un rapporto sessuale
- Più sei ricco, più il tuo pene è piccolo. Gli italiani hanno un PIL basso perché hanno un pene più lungo della media
- Il pene può essere allungato o no?
- Il maschio sempre più femminile: pene più corto e sterilità raddoppiata
- Smegma: i rischi dell’accumulo di sporco sul pene
- Testicoli e scroto: dimensioni, anatomia e funzioni in sintesi
- L’autopalpazione del testicolo ti salva dal cancro testicolare
- Torsione del testicolo: sintomi, cure, conseguenze, neonati. E’ doloroso?
- Impianto di protesi testicolare: quando, come e perché si effettua
- Cancro del testicolo: prevenzione, diagnosi, stadiazione, cure
- Julio Iglesias dedica un brano al suo pene: “è il mio alleato, il mio amico fedele”
- Si spoglia, si taglia il pene ed inveisce contro i passanti
- L’auto grande è davvero il prolungamento di un pene piccolo?
- I 10 motivi per cui è stressante avere il pene, che le donne non possono capire
- Muore perché voleva avere un pene più grande
- Da oggi puoi usare la foto del tuo pene come password
- Alla guida con un pene di gomma e urina sintetica
- Sindrome del pene piccolo: quando si può parlare di patologia?
- Lunghezza media pene a 15 anni: quando il pene raggiunge la massima lunghezza possibile?
- Storia e psicologia della masturbazione
- Amore senza sesso o sesso senza amore?
- Come distinguere un vero orgasmo femminile da uno “finto”
- L’orgasmo femminile è tutta questione di ritmo
- Lui ha il pene piccolo? I 6 trucchi per raggiungere lo stesso l’orgasmo
- Le 6 cose che gli uomini con il pene piccolo vogliono che la donna sappia
- Micropene: intervista a due uomini che hanno il pene piccolo
- Le donne rivelano le 16 piccole cose che rendono un uomo irresistibile
- Orgasmo femminile: dieci consigli per raggiungerlo più facilmente
- Differenza tra orgasmo maschile e femminile
- L’orgasmo e le altre fasi del ciclo di risposta sessuale
- Orgasmo maschile e femminile: nuovo studio sulle differenze fisiologiche
- Qual è la lunghezza media del pene?
- Come avviene l’eiaculazione maschile [VIDEO] Attenzione: immagini sessualmente esplicite
- Cattivi odori del pene: cause e consigli per neutralizzarli
- Da cosa dipende l’odore dello sperma ed a che serve?
- Gli uomini sono per natura poligami e sono attratti da donne giovani: le verità che nessuno ha il coraggio di ammettere
- Testicolo ritenuto (criptorchidismo): terapia e complicazioni
- Ipospadia nel bambino e nell’adulto: sintomi, diagnosi e cure
- Ipospadia nel bambino e nell’adulto: terapia chirurgica e post-operatorio
- Come raggiungere un orgasmo femminile lungo ed intenso
- Orgasmo femminile: una donna su 5 non lo ha mai provato in vita sua
- Dare un nome al proprio pene ed altre cose che fanno gli uomini di nascosto
- Come avere un orgasmo vaginale
- Orgasmo femminile: le posizioni migliori per raggiungerlo
- Sintomi di eccitazione sessuale femminile e maschile
- Cos’è il liquido emesso da una donna durante l’orgasmo?
- Testicoli piccoli: quali sono le cause e le dimensioni normali?
- Testicolo gonfio e dolorante: cause, diagnosi e terapie
- Fimosi serrata, non serrata, congenita ed acquisita: cause, conseguenze e cure;
- Cosa accade e cosa si prova quando si frattura il pene?;
- Priapismo: quando l’erezione dura più di quattro ore;
- Perché l’uomo può avere figli per tutta la vita e la donna no?
- Fino a che età un uomo può avere figli?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
A che velocità viaggiano sperma e spermatozoi? Quanto è lungo il loro viaggio?
 A che velocità viaggia il liquido seminale quando viene emesso dal pene?
A che velocità viaggia il liquido seminale quando viene emesso dal pene?
La velocità media che possiedono i circa 5 ml di sperma emessi al momento dell’eiaculazione è circa 45 km/h, ovviamente questo dato può variare molto tra persona e persona ed anche nello stesso soggetto. In linea di massima, una persona più giovane, con maggiore libido ed alla prima eiaculazione giornaliera, tende ad emettere liquido seminale con una velocità maggiore rispetto ad un soggetto meno giovane, con meno libido ed alla seconda o terza eiaculazione giornaliera.
Leggi anche: Com’è fatto uno spermatozoo e quanto è piccolo rispetto al gamete femminile?
A che velocità viaggiano gli spermatozoi?
Gli spermatozoi si muovono ad una velocità media di circa 2,2 millimetri al minuto, cioè quasi 15 centimetri all’ora. Potrebbe sembrare poco, ma non lo è: è stato calcolato che, con le debite proporzioni, la velocità di uno spermatozoo sarebbe pari a quella di una persona che corre a quasi 55 km/h; per paragone, vi basti pensare che l’attuale primatista dei 100 metri piani è il giamaicano Usain Bolt, che il 16 agosto 2009 a Berlino ha corso i 100 metri in 9,58 secondi, ad una media di 37,578 km/h: nulla contro i 55 km orari di uno spermatozoo!
Quanto è lungo il viaggio degli spermatozoi fino all’oocita?
Il viaggio che devono compiere gli spermatozoi copre un tragitto di una ventina centimetri (l’utero è lungo circa 6-9 cm e le tube uterine circa 10 cm), e dura circa un’ora/un’ora e mezza.
Leggi anche: Per quanto vivono gli spermatozoi dopo un’eiaculazione in vagina e nell’ambiente?
Gli spermatozoi viaggiano tutti alla stessa velocità?
No, non tutti gli spermatozoi viaggiano alla stessa velocità. La velocità degli spermatozoi sani può oscillare tra 1,5 e 3 millimetri al minuto.
Quali sono i fattori che influenzano la velocità di uno spermatozoo?
La rapidità con cui uno spermatozoo “nuota” per fecondare l’ovulo dipende da molti fattori, tra cui:
- Morfologia: la velocità di un gamete maschile dipende molto dalla sua forma, specialmente quella della “testa”, che contiene il materiale genetico ereditario, e soprattutto quella del “flagello”, l’appendice lunga e sottile che ha compiti di locomozione: spermatozoi con alterazioni morfologiche e funzionali possono essere molto più lenti degli spermatozoi in salute.
- Viscosità dello sperma: la viscosità del liquido lattescente in cui si trova immerso, può caratterizzare la sua velocità. Liquidi più viscosi oppongono più resistenza e causano un rallentamento nello spermatozoo.
- Gene Y o X: gli spermatozoi portatori del gene Y (e che quindi in caso di fecondazione possono produrre un embrione maschile) sono più veloci arrivando anche sui 3 mm/minuto, ma vivono per un periodo di tempo più limitato; gli spermatozoi che portano il gene X (caratteristici della femmina) sono più lenti (circa 1,5 mm/minuto) ma vivono più a lungo.
Leggi anche: Come fa uno spermatozoo a fecondare un ovulo femminile?
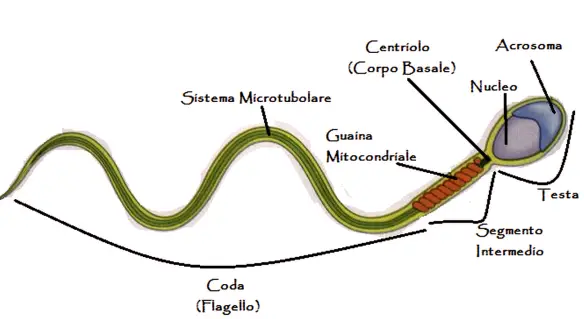
Come si muovono gli spermatozoi?
Gli spermatozoi si muovono grazie al flagello (una sorta di coda, vedi immagine in alto). Il loro movimento è particolare: preferiscono strisciare invece che “nuotare”. Raramente transitano nella parte centrale del tratto riproduttivo femminile e, anzi, cercano proprio di evitare questa zona per spostarsi verso le pareti della vagina, sulle quali strisciano e quando incontrano una svolta improvvisa lasciano l’angolo in cui si trovavano per lasciarsi cadere sulla parete opposta, contro la quale vanno a sbattere come se si trovassero su un autoscontro.
Questo tipo di movimento non è affatto casuale, ma ha a che fare con la necessità degli spermatozoi di perforare lo strato di muco che normalmente protegge la cervice uterina: andando a urtarvi ripetutamente, perforano il muco che li separa dall’utero e si aprono un varco per raggiungere la meta. Ecco perché quando trovano una parete davanti a loro, queste cellule vi vanno naturalmente a impattare contro. Un gruppo di ricercatori statunitensi grazie a un ingegnoso sistema a LED è riuscito a osservare il percorso di circa 1.500 spermatozoi. Ha scoperto che compiono percorsi a “turacciolo” e – curiosamente – girano quasi sempre verso destra.
Leggi anche:
- Si può essere allergici allo sperma?
- Se un profilattico sporco di sperma penetra in vagina si rimane incinta?
- Cosa contiene lo sperma?
- Quante calorie contiene lo sperma?
- La vagina è uguale in tutte le donne?
- Quanto è profonda una vagina?
- Posso mettere incinta una donna dopo una vasectomia?
- Ragazza di 15 anni rimane incinta dopo sesso orale
- Lo sperma ingoiato fa bene alla salute?
- Differenza tra ovaio microcistico, policistico e cisti ovariche
- Differenza tra ovaio policistico, micropolicistico e microfollicolare
- Differenza tra ovaio policistico e multifollicolare
- Ovaio: anatomia, funzioni e patologie in sintesi
- Vagina: anatomia, funzioni e patologie in sintesi
- Differenza tra vagina e vulva
- Utero: anatomia, funzioni, patologie e sintomi in sintesi
- Apparato genitale femminile: anatomia, funzioni e patologie in sintesi
- Dopo una vasectomia si eiacula ancora?
- Vasectomia: dopo quanto avere rapporti e rischio di gravidanza
- La vasectomia è reversibile?
- La vasectomia protegge da HIV ed altre malattie sessualmente trasmissibili?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Vita sessuale a 50 anni: il 72% lo fa una volta al…
 Chi pensa che a una certa età si devono “tirare i remi in barca”, si sbaglia. Secondo alcuni la vita, anche quella sessuale, comincia a 50 anni. In molti casi pure più tardi. E se non comincia a quell’età, vuol dire solo che continua. A certificare che gli ultracinquantenni il sesso lo fanno, eccome, è un’indagine singolare “Sesso over 50, tabù o naturale?” condotta da un sito-dating, il “Club 50 plus.it” secondo il quale il 72% fa l’amore una volta a settimana. I 700 soggetti arruolati sul web per l’indagine hanno confermato, in massima parte, di prediligere carezze e toccamenti nelle parti intime, cioè di amare i preliminari. Il 95% non potrebbe mai farne a meno perché “importantissimi ed essenziali”.
Chi pensa che a una certa età si devono “tirare i remi in barca”, si sbaglia. Secondo alcuni la vita, anche quella sessuale, comincia a 50 anni. In molti casi pure più tardi. E se non comincia a quell’età, vuol dire solo che continua. A certificare che gli ultracinquantenni il sesso lo fanno, eccome, è un’indagine singolare “Sesso over 50, tabù o naturale?” condotta da un sito-dating, il “Club 50 plus.it” secondo il quale il 72% fa l’amore una volta a settimana. I 700 soggetti arruolati sul web per l’indagine hanno confermato, in massima parte, di prediligere carezze e toccamenti nelle parti intime, cioè di amare i preliminari. Il 95% non potrebbe mai farne a meno perché “importantissimi ed essenziali”.
La maggior parte degli intervistati è inoltre convinta che il tempo migliori la qualità del rapporto: il 97.8% ritiene che non si è mai troppo vecchi per fare l’amore e il 91.6 punta a conservare rapporti regolari. A dichiararsi soddisfatto è solo il 13,7. La ricerca ha indagato sui comportamenti tenuti sopra e sotto le lenzuola, prima e dopo il rapporto. Con un occhio anche agli aiuti farmacologici: ma si è scoperto che a ricorrere ai medicinali che favoriscono il sesso con la prescrizione del medico è appena il 14,6% del campione.
Alla domanda se il rapporto vada migliorando con l’età, il 34.3% ha risposto di sì, perché conosce meglio il proprio corpo, mentre il 30.5 lo interpreta come conseguenza di emozioni più intense, e quasi il 30 attribuisce il successo a una migliore intesa con il partner.
Leggi anche:
- In aumento le donne che guardano video porno su internet, ecco le parole chiave che più cercano
- Mappa delle zone erogene femminili: scopri i punti che la fanno impazzire
- Erezione debole o assente da cause psicologiche: cura e rimedi
- Dipendenza dal porno online: ecco perché è così facile cadere nel vortice della masturbazione compulsiva che porta all’impotenza. I pensieri del masturbatore cronico
- Misurare la lunghezza del pene: l’errore di premere sul pube
- Mappa europea della lunghezza del pene: italiani fuori dal podio
- Quali sono le paure sessuali più diffuse tra le donne?
- Quali sono le paure sessuali più diffuse tra gli uomini?
- Perché la donna tradisce l’uomo? Nove donne raccontano il loro tradimento
- Cosa NON devi assolutamente fare prima di un rapporto sessuale
- La ragazza con tre seni
- Come misurare correttamente la lunghezza del pene
- Più sei ricco, più il tuo pene è piccolo. Gli italiani hanno un PIL basso perché hanno un pene più lungo della media
- Erezione di pene con protesi peniena [VIDEO] Attenzione: immagini sessualmente esplicite
- Micropene: quanto misura, complicazioni, c’è una cura?
- Dipendenza dal porno online: ecco perché è così facile cadere nel vortice della masturbazione compulsiva che porta all’impotenza. I pensieri del masturbatore cronico
- Zone erogene femminili: scopri i punti insospettabili che le danno piacere
- Due eiaculazioni consecutive sono possibili? Come funziona una eiaculazione?
- Testicoli e scroto: dimensioni, anatomia e funzioni in sintesi
- Torsione del testicolo: sintomi, cure, conseguenze, neonati. E’ doloroso?
- La ragazza con tre seni
- Polimastia: quando la donna ha troppi seni
- Sperma e sesso orale sono antidepressivi naturali per le donne
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
