 L’esame obiettivo del cuore comprende l’auscultazione, l’ispezione e la percussione, ma per arrivare alla diagnosi il medico controlla l’anamnesi e può prescrivere degli esami. Parliamo ora dell’anamnesi, in ambito strettamente cardiologico:
L’esame obiettivo del cuore comprende l’auscultazione, l’ispezione e la percussione, ma per arrivare alla diagnosi il medico controlla l’anamnesi e può prescrivere degli esami. Parliamo ora dell’anamnesi, in ambito strettamente cardiologico:
ANAMNESI FAMILIARE: ci sono numerose malattie cardiovascolari congenite, tra cui citiamo la cardiomiopatia ischemica, la “sudden death”, la cardiomiopatia dilatativa, la displasia aritmogena del ventricolo destro e la sindrome di Brugada, quindi è importante nell’anamnesi familiare indagare se il nostro paziente ha avuto lui stesso od in famiglia dei problemi cardiovascolari in età relativamente giovanile, intorno ai 50-55 anni.
ANAMNESI FISIOLOGICA
– era importante sapere se un maschio aveva fatto la leva militare e se una donna aveva portato a termine una gravidanza, perché queste erano le prime visite che una persona faceva dal dottore, fino a qualche tempo fa, questo ci consentiva dunque di escludere alcune patologie a livello cardiaco. Ormai al giorno d’oggi anche gli adolescenti sono soliti andare spesso a fare delle visite mediche (quando all’esame obiettivo non si riscontrano dei problemi a livello cardiaco, sull’anamnesi scriviamo toni ritmici validi e pause libere da soffi).
– l’aterosclerosi inizia a manifestarsi nel secondo mese di vita intrauterina, l’orizzonte clinico di questa patologia è presente però intorno ai 40-50 anni di vita. Questa patologia può creare seri problemi più o meno precocemente, a seconda di quanto vengano tenuti in considerazione i fattori di rischio per questa malattia, che possono essere congeniti od acquisiti, sono importanti dunque anche le abitudini di vita da indagare in questa anamnesi fisiologica. L’arteriosclerosi inoltre è una malattia molto più sensibile al freddo, il vasculopatico è infatti un paziente che stà peggio al freddo, vedi la sindrome di Raynaud, il morbo di Buerger, l’angina da sforzo e l’arteriopatia agli arti inferiori (in quest’ultimo caso si può parlare della malattia delle vetrine, in pratica queste stenosi alle arterie femorali comportano un forte dolore al soggetto che è costretto a fermarsi ogni qualche centinaio di metri, per darsi un contegno si dice dunque che si ferma spesso a guardare le vetrine, poi quando il dolore scompare riprende la marcia). Le coronarie sono uno dei distretti più colpiti da queste malattie, ma ce ne sono diversi altri, in ogni caso l’aterosclerosi tende a colpire con più frequenza alcuni distretti specifici.
– è importante riconoscere la presenza della sindrome metabolica, in cui la sommatoria di diversi fattori di rischio (l’ipertensione, l’iperglicemia, l’ipercolesterolemia, l’obesità, l’abitudine tabagica ed uno stile di vita sedentario) porta la placca aterosclerotica ad avere un orizzonte clinico maggiormente precoce.
– bisogna indagare anche sull’angina da cocaina, infatti la cocaina nelle forme in cui al giorno d’oggi viene assunta origina uno spasmo coronarico violento, che può perdurare nel tempo e portare ad un infarto del miocardio, nonostante in questo caso le coronarie possano essere completamente sane. Bisogna trovare dunque anche il coraggio di chiedere se il paziente fa uso di sostanze stupefacenti, per potere attuare la terapia corretta.
– anche il mestiere è importante, in quanto un lavoro sedentario, un lavoro che comporta di mangiare al ristorante o che comporta un’alterazione del ritmo sonno-veglia è importante da ricavare con l’anamnesi, dobbiamo tenere presente infatti che le piastrine hanno il più alto potere aggregante nelle ore prima dell’alba, in questo periodo di tempo infatti si può avere facilmente l’angina.
Leggi anche:
ANAMNESI FARMACOLOGICA: indaghiamo anche sui farmaci e sulle malattie che già affliggono il paziente che stiamo intervistando, ci dobbiamo infatti ricordare che i farmaci chemioterapici sono dei farmaci estremamente cardiotossici
ANAMNESI PATOLOGICA REMOTA: prendiamo ora in considerazione la febbre, che un tempo era molto più considerata, soprattutto per quanto riguarda il reumatismo articolare acuto: questa malattia cominciava come una febbre reumatica per poi dare origine a delle endocarditi ed a delle miocarditi, nei casi più gravi poteva addirittura portare ad un’insufficienza valvolare. È una malattia che colpisce con maggiore frequenza i giovani, anche se oggi come oggi è una patologia molto meno frequente, l’uso degli antibiotici ha minimizzato molto il numero dei casi di queste malattie infettive.
ANAMNESI PATOLOGICA PROSSIMA
– il DOLORE è il primo sintomo che il paziente ci racconta, sia da un punto di vista fisico (rappresenta il dolore fisico che egli percepisce) che da un punto di vista psichico (per la paura di essere afflitti da qualche patologia seria), è stato infatti riscontrato che il dolore toracico è formato da entrambe queste componenti.
Se andiamo a parlare del dolore ischemico che origina l’infarto del miocardio, possiamo dire che da un punto di vista delle sede è un dolore retrosternale, oppressivo, a morsa od a tenaglia, è comunque un dolore che stringe e comprime il petto. Può irradiarsi alla spalla sinistra ed al braccio sinistro (sul lato ulnare), non si modifica con gli atti respiratori o con la modificazione della postura e non è un dolore trafittivo, ma piuttosto è un dolore che viene considerato urente. Può essere accompagnato dalla nausea, dal vomito e dal singhiozzo (per la compressione del nervo frenico da parte del ventricolo destro). A questo si accompagna molto spesso il sudore freddo, si parla infatti di una diaforesi algida da accompagnamento.
La durata è importante, se dura pochi secondi non è preoccupante ma generalmente dopo venti minuti questo dolore diventa insopportabile. Il dolore anginoso (quando non si è ancora sviluppata la necrosi dei miociti) è un dolore che arriva fino a quindici minuti, presenta anche un po’ d’intermittenza, mentre il dolore da infarto si ha con un decorso temporale un po’ più lungo.
È importante sottolineare anche l’orario in cui avviene il dolore e le modalità d’esordio del dolore, che solitamente avviene in condizioni di riposo, però se avviene dopo un pasto è necessario fare una diagnosi differenziale dal dolore da ulcera gastrica (è un dolore tipicamente post-prandiale), da ulcera duodenale (è un dolore che si ha a digiuno, con una piccola ferita, una lesione a livello della mucosa duodenale per un’ipersecrezione di acido cloridrico od altri acidi da digestione.
Quindi la prima efficace terapia è l’ingestione di una sostanza alcalinizzante) e dall’esofagite da reflusso (si parte da un’ernia iatale, ovvero la mucosa gastrica si ernia attraverso lo iato esofageo nel mediastino, creando a questo livello una pericolosa secrezione acida, inoltre si dice che è la malattia del giardiniere perché questa è una figura professionale che nel suo lavoro tende a piegarsi spesso, facilitando dunque un’evoluzione positiva dell’ernia iatale, ma questo può facilmente succedere anche nelle donne in gravidanza, in quanto la presenza del feto comporta a livello diaframmatico una maggiore facilità all’attraversamento dello iato esofageo da parte della mucosa gastrica).
Da un punto di vista dell’intensità il dolore da infarto del miocardio è un dolore molto intenso, anche se a volte questo dolore può essere di scarsa entità, l’elettrocardiogramma e l’ecocardiogramma (evidenzia un’acinesia, ovvero un pezzetto di cuore tende a non contrarsi) ci permettono infatti di riconoscere un infarto laddove il soggetto non ne ha avuto coscienza. Questo soggetto può essere un diabetico, in quanto la loro percezione del dolore è molto atipica, inoltre possiamo avere anche degli infarti che emergono in maniera asintomatica o con una sintomatologia atipica, come ad esempio un forte dolore a livello gastrico od a livello della schiena. Altri tipi d’infarti possono emergere invece con una morte improvvisa del paziente, anche se i servizi d’urgenza e le ambulanze permettono a volte di salvare anche questo tipo di persone.
Leggi anche:
– la PERICARDITE è una malattia che si presenta tutti gli anni, ed è un’infiammazione della sierosa che riveste il miocardio. Tipicamente nei giovani possiamo avere la pericardite acuta benigna, mentre la pericardite batterica si cura con gli antibiotici. Il dolore di questa patologia è sensibile alle variazioni di postura, infatti se c’è un versamento tra i due foglietti della sierosa a livello pericardico, a seconda di come uno si muove anche il liquido è in movimento e questo comporta una diversa sensibilità al dolore. Se a questa pericardite si aggiunge una pleurite (si parla allora di una condizione di polisierosite), possiamo avere una variazione nei movimenti del respiro.
– la DISPNEA è importante osservarla nell’esame obiettivo, solitamente la frequenza respiratoria è di 12-16 atti respiratori al minuto e chi è in condizioni di polipnea ha un numero maggiore di atti respiratori al minuto rispetto ai parametri che abbiamo definito prima. La dispnea, che rappresenta una condizione di respirazione difficoltosa, può essere data da cause respiratorie (nelle allergie, nelle broncopneumopatie croniche ostruttive o nell’enfisema polmonare), può esserci in una crisi ipertensiva, si può manifestare a riposo ad esempio nell’anemico (o comunque nei soggetti che hanno per un qualche motivo una bassa concentrazione di emoglobina) o in chi compie degli sforzi specialmente in ambienti di alta montagna, dove la pressione parziale dell’O2 è piuttosto bassa. Possiamo avere anche una dispnea parossistica, che ha un esordio acutissimo ed è l’espressione dell’insufficienza ventricolare sinistra, ovvero dell’edema polmonare acuto, è importante però diagnosticare una dispnea patologica nelle donne che si affaticano facilmente perché sono in gravidanza, nei soggetti che hanno appena svolto un’attività fisica o nei soggetti che fumano venti sigarette al giorno, in quanto la nicotina è una sostanza vasocostrittrice. Nel caso di una ritenzione idrica acuta si può invece manifestare una dispnea che può essere data da un’insufficienza cardiaca acuta, questo si può vedere dal fatto che le caviglie sono gonfie in maniera simmetrica per la presenza di acqua.
Facciamo soltanto un accenno alle patologie del cuore per dire che esse si dividono in patologie congenite ed acquisite, in particolare abbiamo già parlato delle forme congenite più comuni e delle patologie infettive che possono colpire le valvole cardiache (anche se al giorno d’oggi con l’utilizzo degli antibiotici sono diminuite notevolmente in termini d’incidenza), mentre nelle forme acquisite citiamo la forma ischemica, la forma ipertensiva, la forma dilatativa e la forma idiopatica. La parte del leone la giocano sostanzialmente le “patologie del benessere”, se andiamo infatti nei paesi sottosviluppati queste malattie colpiscono un numero molto inferiore di persone, proprio per le diverse abitudini di vita che ci sono (nei paesi occidentali contribuisce a queste malattie soprattutto il largo utilizzo di sale, che è nato proprio nei paesi del Mediterraneo) qui rispetto ai paesi più ricchi.
Passiamo ora alle varie parti dell’esame obiettivo del cuore.
L’ISPEZIONE
Tramite l’ispezione della regione toracica si possono valutare, in prima battuta, le caratteristiche dell’atto respiratorio, il ritmo, la frequenza e la profondità del respiro: questo è importante in quanto il cuore ed i polmoni sono fortemente correlati dal punto di vista anatomico e funzionale, quindi le anomalie del respiro possono essere determinate sia da problemi dell’apparato respiratorio che da problemi cardiaci. Tramite l’ispezione si valutano anche le alterazioni o malformazioni del torace, come il gibbo, la depressione del corpo dello sterno (o pectus excavatum) o le bozze precordiali (rappresentano una vera e propria sporgenza presente sotto la cute, a livello della mammella sinistra ed a fianco dello sterno, da parte della punta del cuore che vi preme contro).
Andiamo ad analizzare soprattutto il decubito, in particolare si può parlare di un decubito indifferente se il cuore ed i polmoni funzionano correttamente, ma nel caso di un’insufficienza cardiaca acuta il paziente tende a stare in posizione seduta, con il petto che si piega verso le cosce.
Questa è la posizione “squat”, che facilita il ritorno venoso e dunque anche la respirazione del paziente.
È importante valutare la cianosi, una condizione in cui se l’emoglobina deossigenata supera i 5 g/dl allora compare una colorazione bluastra che possiamo riscontrare a livello labiale od a livello del letto ungueale.
Se un individuo è di razza caucasica o nero si può riscontrare invece la cianosi a livello della congiuntiva. Abbiamo già parlato di dove possiamo sentire l’itto della punta, un po’ a sinistra del capezzolo, in particolare possiamo sentire bene la pulsazione di questa zona con due dita, mentre se questa pulsazione si verifica più in basso e più all’esterno (in particolare nel quinto spazio intercostale, sulla linea ascellare posteriore) allora possiamo pensare che il soggetto è affetto da una cardiomegalia.
L’ortopnea obbligata è una condizione in cui il soggetto respira bene stando seduto, non riesce ad assumere un decubito indifferente.Per quanto riguarda gli edemi, se ho un edema bilaterale a livello delle caviglie devo pensare ad un problema a livello cardiaco, oppure ad una stasi venosa (che può manifestarsi anche semplicemente in un soggetto obeso od in un soggetto che lavora stando fermo ed è in piedi per diverse ore al giorno), mentre se l’edema a livello delle caviglie è monolaterale è dovuto probabilmente ad una distorsione della caviglia.
La gotta è una malattia che si presenta con un’iperglicemia ed un’alta concentrazione di acidi urici, ed è dovuta ad un elevato consumo di carne, o comunque di alimenti che hanno un elevato contenuto proteico. Questo comporta dei forti dolori a livello delle articolazioni, l’alluce del piede diventa molto rosso ed il piede tende facilmente a gonfiarsi per il deposito dei cristalli di acido urico a livello articolare. Possiamo notare anche i caratteristici “tofi gottosi” che sono sempre dei depositi di cristalli di acido urico sull’anello esterno dell’orecchio.
LA PERCUSSIONE
Per arrivare a percuotere il cuore e l’area cardiaca dobbiamo arrivare a percuotere il margine inferiore e superiore del fegato. Palpare il fegato è molto difficile, basta che il soggetto sia un po’ in carne che non riusciamo a palparlo, dunque è importante fare una buona percussione, in particolare a livello del quarto-quinto spazio intercostale possiamo sentire il margine superiore del fegato, che rappresenta il punto di repere per l’angolo dell’area cardiaca, mentre il margine inferiore del fegato è quello che durante l’inspirazione forzata possiamo palpare sotto l’arcata costale, a livello della porzione cartilaginea. La percussione polmonare va fatta invece piano per mettere in evidenza l’ottusità del cuore e per non mettere in risonanza l’aria che passa nei polmoni, nei punti in cui queste due strutture si trovano molto vicine (in particolare nelle vicinanze dell’angolo del Louis). In ogni caso al giorno d’oggi la percussione a livello dell’area cardiaca è poco utilizzata perché le informazioni che possiamo ricavare da questa tecnica sono poco affidabili.
Leggi anche:
L’AUSCULTAZIONE
Può essere diretta (si appoggia l’orecchio sul torace) o mediata (si utilizza il fonendoscopio), per analizzare i toni cardiaci ed i rumori aggiunti. I toni fisiologici sono due, il primo corrisponde alla chiusura delle valvole atrio-ventricolari (rappresenta l’inizio della sistole), in particolare si sente bene nei focolai della punta, mentre il secondocorrisponde alla chiusura delle valvole semilunari (rappresenta la fine della sistole), e si sente bene nei focolai della base. Talvolta può essere presente il tono di galoppo, che è un tono difficile da auscultare, in particolare rappresenta il terzo tono aggiunto che mi consente di auscultare al fonendoscopio un caratteristico rumore di galoppo, indice di uno scompenso cardiaco e di un edema polmonare acuto.
I toni possono essere:
- Di alterata intensità.
- Ovattati.
- Lontani.
- Parafonici (i toni non sono auscultabili chiaramente, ad esempio in un soggetto grosso od enfisematoso, in particolare nel paziente enfisematoso l’aria stagnante a livello polmonare impedisce una corretta propagazione delle onde sonore).
- Scoccanti (ad esempio nei pazienti molto magri, nei pazienti che soffrono di tachicardia o nei pazienti che soffrono di ipertensione arteriosa).
L’irradiazione dei soffi è un altro argomento molto importante, in particolare possiamo dire che un soffio aortico tende ad irradiarsi lungo i vasi del collo, in quanto segue il decorso dei suoi vasi sanguigni. Si parla in questo caso di un soffio sistolico, dovuto ad una stenosi aortica, mentre il soffio mitralico si irradia verso l’itto della punta, quindi verso l’ascella. L’auscultazione va effettuata sui focolai cardiaci, in particolare essi sono 4, o meglio 5 aree specifiche che corrispondono ai focolai valvolari:
Focolaio aortico: è presente nel II spazio intercostale destro sulla linea parasternale (è importante auscultare questo focolaio nel soggetto anziano perché la patologia aterosclerotica può colpire facilmente questo focolaio, dando origine ad un soffio, mentre in un paziente iperteso di vecchia data in questo focolaio possiamo sentire un tono scoccante, un primo tono accentuato)
Focolaio polmonare: si trova sul II spazio intercostale sinistro sulla linea parasternale.
Focolaio tricuspidale: è presente sul IV spazio intercostale destro al margine dello sterno.
Focolaio mitralico: si trova sul quarto-quinto spazio intercostale all’altezza della linea emiclaveare di sinistra (rappresenta l’itto della punta del cuore).
Focolaio di Erb: rappresenta il focolaio elettivo dei soffi aortici, appartiene al mesocardio e si trova al centro del quadrilatero determinato dai restanti quattro punti di auscultazione.
I SOFFI
Essi compaiono nel caso di un flusso turbolento del sangue nel passaggio dall’atrio al ventricolo o dal ventricolo al vaso. Possono dipendere da delle stenosi (in questo la valvola si chiude troppo) o da delle insufficienze valvolari (in questo caso la valvola si chiude troppo poco). Parlando di soffi è utile definirli in:
- Sistolici: compaiono tra il primo ed il secondo tono
- Olosistolici o Parasistolici: compaiono per tutta la durata della sistole
- Diastolici: compaiono durante la diastole, dopo il secondo tono. La stenosi mitralica rappresenta uno di questi soffi (a differenza dell’insufficienza mitralica, che è un soffio sistolico), anche se è molto difficile auscultarli per il loro basso timbro
L’infarto acuto di un soggetto ospedalizzato è molto importante perché andrebbe auscultato tutti i giorni, in quanto può sorgere una complicanza che è rappresentata dall’insufficienza mitralica funzionale. Questo si manifesta con un soffio sistolico a livello del focolare mitralico.
GLI SFREGAMENTI
Sono dei rumori uguali agli sfregamenti pleurici, di più bassa intensità rispetto ai soffi, ad esempio è un rumore che possiamo assimilare allo sfregamento dei capelli. Lo sfregamento è un rumore sisto-diastolico, in quanto interessa l’intera membrana pericardica, quindi è un rumore né diastolico né sistolico (lo possiamo riscontrare ad esempio nella pericardite siero-fibrinosa cronica). Una delle pericarditi più comuni che è interessata da questi sfregamenti è la pericardite di Dressler, la tipica pericardite post-infartuale che decorre 3-4 giorni circa dopo l’infarto.
LA DIAGNOSTICA DEL CUORE
Si possono fare dei test per valutare le condizioni basali del cuore o le sue condizioni sottosforzo, ad esempio in quest’ultimo caso possiamo fare dei test provocativi andando ad iniettare nel paziente delle sostanze farmacologiche vasocostrittrici o delle sostanze che mimano lo sforzo. In medicina nucleare sono molto utilizzati i radioisotopi per alcuni tipi di indagine sul cuore, in particolare viene utilizzato il tecnezio che ha come organo bersaglio il cuore, mentre è molto utilizzato come mezzo di contrasto lo iodio nella coronarografia. L’angioplastica è un’altra tecnica molto importante che viene utilizzata in ambito medico per dilatare un restringimento del lume di un vaso sanguigno, inoltre viene utilizzata anche la risonanza magnetica (viene utilizzata per delle patologie un po’ di nicchia come l’amiloidosi, per seguire il percorso dei depositi di amiloide) e la TAC cardiaca (con questo esame vengono valutati i depositi di calcio a livello degli orifizi valvolari e delle diramazioni arteriose coronariche, per questo è detta anche TAC coronarica).
Altri articoli che potrebbero interessarti:
Semeiotica del cuore:
Leggi anche:
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn e su Pinterest, grazie!
Condividi questo articolo:
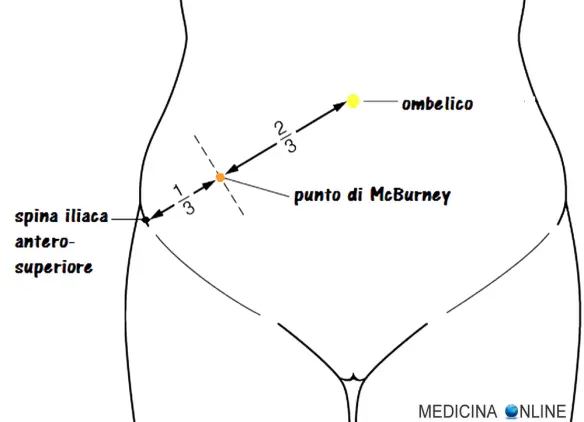 In semeiotica medica sono conosciuti vari punti addominali, la cui dolorabilità alla palpazione ed alla pressione è più o meno indicativa di appendicopatia, spesso appendicite (infiammazione dell’appendice vermiforme). Il più noto e usato tra tali punti è il punto di McBurney, situato sulla linea spino-ombelicale destra — ossia la linea che congiunge la spina iliaca anteriore superiore destra all’ombelico — all’unione fra il terzo esterno e il terzo medio della stessa (cioè a 2/3 della linea spino-ombelicale destra tracciata a partire dall’ombelico), secondo altri autori a metà della suddetta linea (quindi più medialmente). Per chiarire la posizione del punto di McBurney, osserva l’immagine in alto.
In semeiotica medica sono conosciuti vari punti addominali, la cui dolorabilità alla palpazione ed alla pressione è più o meno indicativa di appendicopatia, spesso appendicite (infiammazione dell’appendice vermiforme). Il più noto e usato tra tali punti è il punto di McBurney, situato sulla linea spino-ombelicale destra — ossia la linea che congiunge la spina iliaca anteriore superiore destra all’ombelico — all’unione fra il terzo esterno e il terzo medio della stessa (cioè a 2/3 della linea spino-ombelicale destra tracciata a partire dall’ombelico), secondo altri autori a metà della suddetta linea (quindi più medialmente). Per chiarire la posizione del punto di McBurney, osserva l’immagine in alto.
 L’esame obiettivo del cuore comprende l’auscultazione, l’ispezione e la percussione, ma per arrivare alla diagnosi il medico controlla l’anamnesi e può prescrivere degli esami. Parliamo ora dell’anamnesi, in ambito strettamente cardiologico:
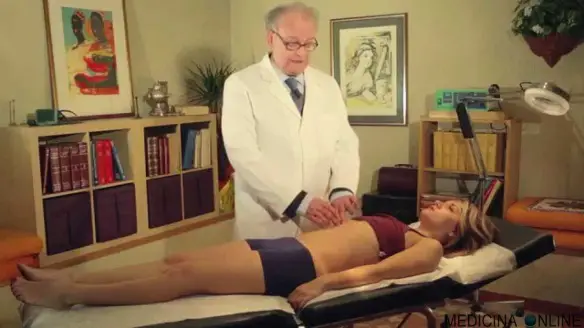
L’esame obiettivo del cuore comprende l’auscultazione, l’ispezione e la percussione, ma per arrivare alla diagnosi il medico controlla l’anamnesi e può prescrivere degli esami. Parliamo ora dell’anamnesi, in ambito strettamente cardiologico: La manovra di Guyon si usa in semeiotica medica per effettuare la palpazione dei reni.
La manovra di Guyon si usa in semeiotica medica per effettuare la palpazione dei reni.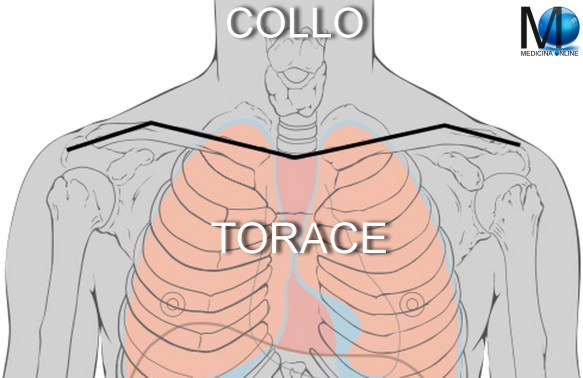 Il limite superiore del torace, che divide quest’ultimo dal collo, è descritto da una linea immaginaria, denominata “linea cervico-toracica”, che, nell’uomo, origina dall’incisura giugulare dello sterno, prosegue lungo il margine superiore delle clavicole fino all’acromion della scapola e prosegue fino al processo spinoso della settima vertebra cervicale.
Il limite superiore del torace, che divide quest’ultimo dal collo, è descritto da una linea immaginaria, denominata “linea cervico-toracica”, che, nell’uomo, origina dall’incisura giugulare dello sterno, prosegue lungo il margine superiore delle clavicole fino all’acromion della scapola e prosegue fino al processo spinoso della settima vertebra cervicale.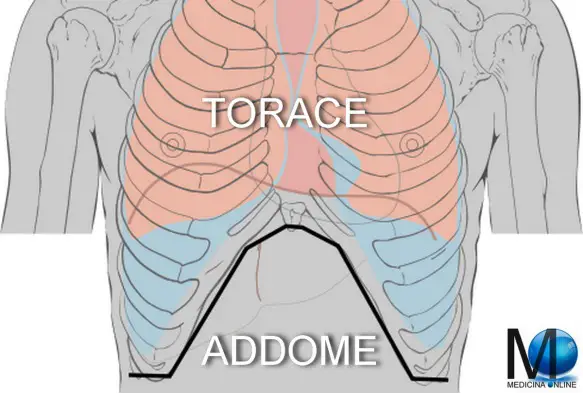 Il limite inferiore del torace, che delimita quest’ultimo dall’addome, è rappresentato dalla “linea toraco-addominale” (in nero nell’immagine in alto) che origina dal processo xifoideo dello sterno, prosegue lungo il margine inferiore della dodicesima costa fino al processo spinoso della dodicesima vertebra toracica.
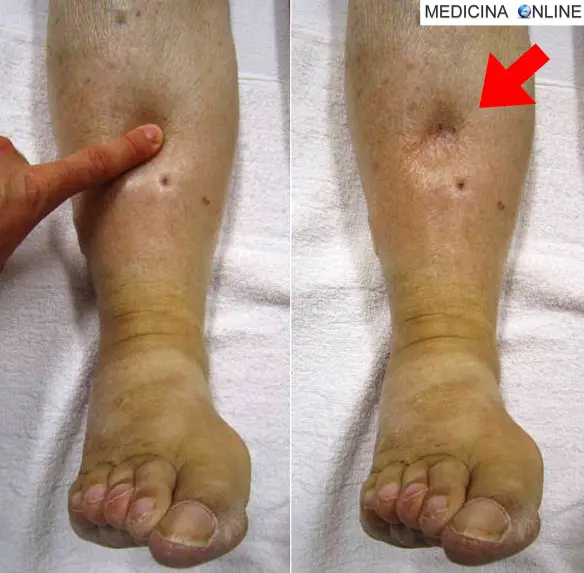
Il limite inferiore del torace, che delimita quest’ultimo dall’addome, è rappresentato dalla “linea toraco-addominale” (in nero nell’immagine in alto) che origina dal processo xifoideo dello sterno, prosegue lungo il margine inferiore della dodicesima costa fino al processo spinoso della dodicesima vertebra toracica.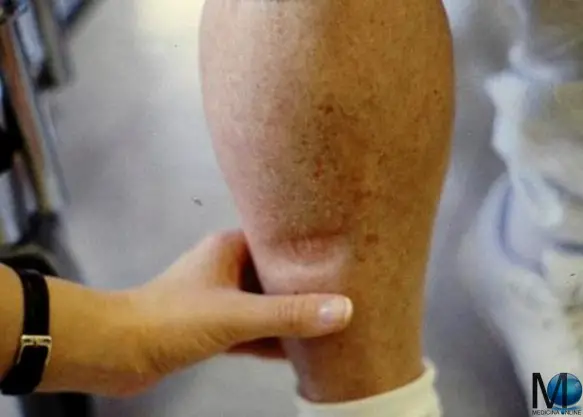 Con il termine segno della fovea ci si riferisce alla formazione, in seguito a digitopressione, di una fossetta o di una depressione transitoria. È un segno di tessuto edematoso con edema di recente insorgenza. Il termine italiano “fovea” deriva dall’analogo termine della lingua latina avente il significato di depressione, fossa o buca. Il termine fovea a sua volta deriva dal latino fodere, cioè scavare.
Con il termine segno della fovea ci si riferisce alla formazione, in seguito a digitopressione, di una fossetta o di una depressione transitoria. È un segno di tessuto edematoso con edema di recente insorgenza. Il termine italiano “fovea” deriva dall’analogo termine della lingua latina avente il significato di depressione, fossa o buca. Il termine fovea a sua volta deriva dal latino fodere, cioè scavare.