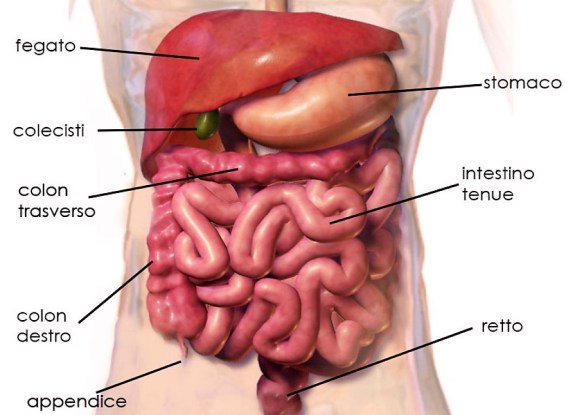
 La diverticolosi è una condizione medica caratterizzata dalla presenza di estroflessioni della mucosa e della sottomucosa, definite appunto diverticoli, lungo la parete degli organi cavi dell’apparato digerente. Generalmente si formano in zone di relativa debolezza dello strato muscolare (“locus minoris resistenziæ”) del colon (soprattutto sigma e retto a causa delle maggiori pressioni) o dell’esofago. Sono rari casi che si presentano prima dei 40 anni, età dopo la quale v’è un incremento dell’epidemiologia. La diverticolosi si presenta asintomatica, se diventa sintomatica, come ad esempio nel caso della diverticolite, si parla allora di patologia diverticolare. Le diverticolosi vengono suddivise principalmente in base alla localizzazione lungo il tratto digerente. Sebbene infatti i diverticoli possano presentarsi in un qualsiasi organo cavo dell’apparato digerente, le zone di più comune insorgenza sono principalmente due:
La diverticolosi è una condizione medica caratterizzata dalla presenza di estroflessioni della mucosa e della sottomucosa, definite appunto diverticoli, lungo la parete degli organi cavi dell’apparato digerente. Generalmente si formano in zone di relativa debolezza dello strato muscolare (“locus minoris resistenziæ”) del colon (soprattutto sigma e retto a causa delle maggiori pressioni) o dell’esofago. Sono rari casi che si presentano prima dei 40 anni, età dopo la quale v’è un incremento dell’epidemiologia. La diverticolosi si presenta asintomatica, se diventa sintomatica, come ad esempio nel caso della diverticolite, si parla allora di patologia diverticolare. Le diverticolosi vengono suddivise principalmente in base alla localizzazione lungo il tratto digerente. Sebbene infatti i diverticoli possano presentarsi in un qualsiasi organo cavo dell’apparato digerente, le zone di più comune insorgenza sono principalmente due:
- diverticolosi esofagea;
- diverticolosi colica.
Leggi anche:
Quanto è diffusa?
La diverticolosi è una condizione relativamente comune, con un’epidemiologia influenzata da vari fattori quali età, razza, e condizione socio-economica. La forma più frequente, la diverticolite asintomatica, ha una prevalenza che varia secondo l’età, colpendo meno del 5% di individui di età inferiore ai 40 anni, arrivando a quote superiori al 65% nella fascia di età oltre gli 85 anni, con un netto incremento a partire dai 60 anni. La diverticolosi interessa più frequentemente paesi occidentali e industrializzati; la ragione non è ancora stata chiarita, ma è stato ipotizzato che la ragione sia da ricercarsi nelle abitudini alimentari e nello stile di vita. A supporto della tesi, la prevalenza del Giappone si è allineata con quella dei paesi occidentali in concomitanza con l’occidentaizzazione del Paese. Si pensa inoltre che abbia un ruolo anche il corredo genetico; la localizzazione dei diverticoli sembra infatti disporsi in base tali fattori: negli individui di etnia mongolide prevalgono i diverticoli nel colon ascendente (circa nel 75% dei casi), mentre nei caucasici la tendenza si sposta nel colon discendente.
Segni e sintomi
Il sintomo caratteristico e di presentazione più comune della diverticolosi è il dolore addominale. Questo dolore può essere di tipo crampiforme oppure diffuso e mal definito. In alcuni casi il dolore appare fin dall’esordio localizzato in fossa iliaca sinistra ed acuto.
La maggior parte delle persone che si presentano al medico con diverticolosi del colon sono già a conoscenza del loro problema e dei cambiamenti insorti gradualmente nelle loro abitudini intestinali. Quando i sintomi compaiono in una persona con più di 40 anni di età resta comunque importante una valutazione specialistica ed escludere patologie più pericolose come il cancro del colon o del retto. La maggior parte dei pazienti lamenta dolore ai quadranti inferiori dell’addome: talvolta questo sintomo si associa a stitichezza. In caso di contemporanea presenza di febbre e brividi è bene pensare alla possibilità di una diverticolite.
Le forme cliniche di diverticolosi del colon sono:
Diverticolosi sintomatica del colon
Si tratta della complicanza più comune della diverticolosi del colon. Si accompagna ad una motilità intestinale (cioè alla natura propulsiva in avanti delle contrazioni muscolari) disorganizzata. Si riflette spesso in spasmo muscolare e si traduce in dolore nei quadranti addominali inferiori, tendenzialmente a sinistra. Talvolta si accompagna all’evacuazione di piccole quantità di feci dure (fecalomi) e muco. Queste evacuazioni alleviano il dolore. I sintomi possono consistere in (1) gonfiore e senso di ripienezza addominale, (2) dolore e modificazioni nelle abitudini intestinali (diarrea o stipsi), (3) senso persistente di disagio non meglio specificato nei quadranti addominali inferiori (a sinistra con maggiore frequenza che a destra), con occasionali episodi di dolore acuto, a fitta, (4) dolore addominale, spesso in basso ed a sinistra, associato o poco dopo i pasti. Se questi sintomi persistono è consigliato eseguire approfondimenti diagnostici.
Diverticolosi del colon complicata
Questo evento è piuttosto raro ma molto pericoloso. I diverticoli possono sanguinare, sia rapidamente (causando emorragie attraverso il retto) sia lentamente (con conseguente anemia). I diverticoli possono infettarsi ed evolvere in ascessi, oppure anche perforare. Si tratta di complicanze molto gravi che richiedono un immediato intervento medico. Quando alla febbre si associa una dolorabilità da rimbalzo ed all’auscultazione non sono più percepibili suoni addominali, ci si trova verosimilmente di fronte ad un quadro di perforazione intestinale con peritonite. Quando il quadro clinico evolve verso l’infezione dei diverticoli e lo sviluppo di ascessi è corretto parlare di diverticolite. Raramente ma è possibile che il processo infiammatorio si estenda alle vicine vie urinarie associandosi pertanto a disuria e pollachiuria. La presenza di una fistola enterovescicale può essere sospettata in caso di pneumaturia o di fecaluria. È bene ricordare che un primo sanguinamento dal retto, soprattutto in soggetti di età superiore ai 40 anni, potrebbe essere correlato al cancro del colon, polipi del colon o malattia infiammatoria intestinale, piuttosto che alla diverticolosi. Ne discende la necessità di ulteriori indagini diagnostiche.
Eziologia
L’esatta eziologia della diverticolosi del colon non è ancora stata completamente chiarita e molte affermazioni sono solo aneddotiche. Oggi si tende molto ad enfatizzare l’importanza del contenuto di fibre nella dieta. Le prime segnalazioni in tal senso hanno inizio con gli studi di Cleave. Tra i lavori più importanti sulla carenza di fibre alimentari come causa di malattia diverticolare è necessario citare quelli di Neil Painter e Adam Smith. Essi sostengono che i muscoli del colon debbono contrarsi con forza per riuscire ad espellere le piccole feci che si associano ad una dieta carente di fibre. L’aumento di pressione che si registra all’interno dell’intestino con il trascorrere degli anni dà luogo ad un’erniazione nel punto della parete intestinale più vulnerabile, e cioè là dove i vasi sanguigni penetrano nella parete del colon. Denis Burkitt ha rilevato che vi possono essere differenti caratteristiche meccaniche tra il colon di soggetti africani ed europei. Poiché gli africani si alimentano con una dieta contenente molte più fibre rispetto agli europei ed utilizzano la naturale posizione accovacciata per la defecazione, sarebbero in grado di espellere feci ingombranti con maggiore facilità, e quindi raramente se non mai, sviluppano la diverticolosi del colon. Il National Institutes of Health degli USA (NIH) considera la teoria delle fibre “non provata”. Nel novembre 2011 uno studio pubblicato su un giornale di gastroenterologia ha riferito che “una dieta ricca di fibre e l’aumentata frequenza dei movimenti intestinali sono associate con una maggiore, piuttosto che minore, prevalenza di diverticolosi”. Una variazione della forza della parete del colon legata all’età potrebbe essere un fattore eziologico. Il tessuto connettivo dà infatti un contributo significativo alla forza della parete del colon. Le proprietà meccaniche del tessuto connettivo dipendono da numerosi fattori: il tipo di tessuto e la sua età, la natura dei legami covalenti intramolecolari ed intermolecolari e la quantità di glicosaminoglicani associati alle fibrille collagene. La sottomucosa del colon è composta quasi interamente di collagene, sia di tipo I che di tipo III. Diversi strati di fibre di collagene formano la sottomucosa del colon umano. I diametri delle fibrille di collagene ed il loro numero sono diversi tra colon destro e sinistro e cambiano con l’età e nella diverticolosi del colon.
In altre parole i cambiamenti che sono normalmente associati all’invecchiamento sono più marcati nella diverticolosi del colon. Iwasaki in uno studio autoptico ha scoperto che la resistenza alla trazione del colon di soggetti giapponesi diminuisce con l’età. Allo stesso modo le proprietà meccaniche del colon sono più forti nei soggetti africani rispetto ai soggetti europei. Tuttavia, questa affermazione basata sulla razza è contraddetta dall’incidenza praticamente identica della malattia diverticolare negli americani bianchi e di colore.
La forza della parete del colon diminuisce con l’età in tutte le sezioni, tranne che nel colon ascendente. La caduta in resistenza alla trazione che si registra con l’età è dovuta ad una diminuzione nell’integrità del tessuto connettivo. I legami covalenti incrociati del collagene sono aumentati nella diverticolosi del colon. Lo strato mucoso è forse più elastico ed è probabile che gli strati esterni più rigidi si rompano e consentano alla mucosa elastica di erniare attraverso le fibre formando un diverticolo.
Il collagene ha collegamenti trasversali intermolecolari ed intramolecolari che stabilizzano e danno forza al tessuto in cui si trova. Un accumulo di molecole di glucidi con legami covalenti e l’aumento dei relativi prodotti di con legami covalenti incrociati è stata trovata in una varietà di tessuti con l’invecchiamento: la pelle, il tessuto vascolare, le corde tendinee delle valvole cardiache ed il colon. Questo fatto riduce la forza e la duttilità del collagene. I diverticoli del colon aumentano di frequenza con l’età. Con l’età si assiste ad una riduzione di forza della mucosa del colon. L’aumento delle contrazioni nel colon discendente e nel sigma dovute ad una dieta a basso contenuto di fibre causano la protrusione attraverso questa parete indebolita. La diverticolosi del colon generalmente è una condizione benigna dell’intestino che diventa sintomatica in una minoranza di casi ed ancor meno frequentemente si trasforma in un problema clinico complicato.
Fattori di rischio
- Aumento dell’età
- Stipsi
- Dieta a scarso consumo di fibre alimentari
- Elevato consumo di carne e carni rosse
- Disturbi del tessuto connettivo (ad esempio la sindrome di Marfan) che possono causare debolezza della parete del colon
- Ereditarietà o predisposizione genetica
Leggi anche:
Diagnosi
In caso di diverticolosi asintomatica, la diagnosi è un reperto accidentale solitamente riscontrato nel corso di altre indagini. Una buona anamnesi è spesso sufficiente per condurre alla corretta diagnosi di diverticolosi o diverticolite. Tuttavia è importante che la diagnosi sia confermata e si possano escludere altre patologie (in particolare il cancro del colon-retto) ed eventuali complicanze.
Indagini diagnostiche
Una radiografia diretta dell’addome può mostrare i segni di una parete intestinale ispessita, ileo, stipsi, ostruzione del piccolo intestino oppure aria libera (in caso di perforazione). Questa indagine da sola non è sufficiente a diagnosticare la malattia diverticolare.
È possibile far assumere al paziente del pasto baritato per os in unica soluzione,e quindi eseguire, a distanza di 48-72 ore, una radiografia diretta dell’addome. Con questa tecnica si sfrutta il fatto che i diverticoli, non avendo parete muscolare, espellono il bario con ritardo rispetto al colon propriamente detto. La tecnica favorisce perciò la visualizzazione dei diverticoli ed in alcuni pazienti diviene addirittura possibile “contare” il numero di queste formazioni, in particolare se l’esame viene eseguito in periodi di scarsa infiammazione.
- Una TC addome con mezzo di contrasto è l’indagine di scelta per gli episodi di diverticolite acuta ed in tutti quei casi in cui si riscontrano complicazioni.
- La colonscopia permette di mettere in evidenza il diverticolo ed esclude una eventuale neoplasia. La colonscopia dovrebbe essere eseguita entro 4-6 settimane da un episodio acuto.
- Il clisma opaco è inferiore alla colonscopia in termini di qualità di immagine. Questo esame di solito viene eseguito solo se il paziente presenta delle stenosi od un colon-sigma eccessivamente tortuoso che rende la colonscopia pericolosa o di difficile esecuzione.
- La risonanza magnetica fornisce un quadro chiaro dei tessuti molli dell’addome, tuttavia il costo di questo esame spesso supera di gran lunga i vantaggi che presenta rispetto alla TC con contrasto od alla colonscopia.
- Un’angiografia può essere utile in tutti quei pazienti nei quali vi è evidenza di un sanguinamento grave e che possono richiedere un intervento chirurgico. Perché questa procedura sia diagnostica l’entità del sanguinamento deve essere almeno di 0,5 ml al minuto.
- Non esiste un esame del sangue specifico ed indicativo di diverticolosi.
Tutte le procedure diagnostiche che prevedono l’insufflazione di aria nel colon, ad esempio il clisma opaco con doppio contrasto e la stessa colonscopia, sono controindicate durante gli episodi infiammatori acuti di diverticolite: in particolare per il rischio di una perforazione della parete intestinale. Inoltre il bario potrebbe fuoriuscire nella cavità addominale.
Leggi anche:
Gestione
Molti pazienti con diverticolosi hanno un minimo disagio o sono asintomatici, pertanto non richiedono alcun trattamento specifico. Una dieta con un alto contenuto di fibre od una integrazione di fibre non assorbibili sono consigliabili al fine di prevenire la stitichezza. L’American Dietetic Association raccomanda almeno 20-35 grammi di fibre al giorno.
La crusca derivante dal frumento sembra essere molto efficace in quanto ha dimostrato di ridurre le pressioni che si sviluppano all’interno del colon. L’ispagula (conosciuta anche come psillio: è il sottile strato superficiale che riveste i semi della Plantago ovata, una pianta che cresce spontanea in Afghanistan, Iran, Arabia Saudita ed Egitto) è efficace al dosaggio di 1-2 grammi al giorno. È invece bene evitare gli stimolanti del colon. Secondo l’Istituto Nazionale del Diabete e di Malattie Digestive e Renali degli USA (NIDDK) alcuni alimenti quali le noci, i popcorn, i semi di girasole, i semi di zucca, i semi di cumino ed i semi di sesamo sono stati tradizionalmente classificati come in grado di determinare una accentuazione dei disturbi in soggetti affetti da questa patologia. Tuttavia, non esistono dati scientifici a sostegno di questa ipotesi. Sempre secondo il NIDDK altri alimenti quali i semi di pomodoro, le zucchine, i cetrioli, le fragole, i lamponi ed i semi di papavero, non sono considerati dannosi.
Alcune cure, come alcuni trattamenti di pulizia colon che provocano feci dure, stipsi, ed una accentuazione dello sforzo della defecazione, non sono raccomandati. Secondo alcuni medici è consigliabile evitare cibi fritti, noci, mais e semi per prevenire le complicanze della diverticolosi. Se queste restrizioni dietetiche siano favorevoli è ancora incerto. Recenti studi hanno affermato che le noci ed i popcorn non influiscono su pazienti con diverticolosi o complicazioni diverticolari. Quando il dolore spastico diviene fastidioso l’uso di olio di menta piperita (1 goccia in 50 ml di acqua), o di compresse di menta piperita può essere utile.
Le complicanze della diverticolosi vanno trattate. Queste complicanze sono spesso raggruppati sotto la singola diagnosi di diverticolite e richiedono cure mediche specialistiche sia per il sanguinamento, sia dell’infezione, sia della perforazione. Queste complicanze spesso richiedono un intenso trattamento antibiotico, fluidi per via endovenosa e talvolta il ricorso all’intervento chirurgico. Le complicazioni sono più comuni nei pazienti che assumono aspirina od altri FANS. Dal momento che la diverticolosi si verifica in una popolazione più anziana, tali complicanze sono spesso eventi decisamente gravi.
Complicazioni
L’infezione di un diverticolo può causare diverticolite. Questo evento si verifica in circa il 10%-25% delle persone con diverticolosi. In circa il 15% dei pazienti con diverticoli si può manifestare un sanguinamento. Nella gran parte dei pazienti il sanguinamento si arresta spontaneamente e non tende a ripresentarsi. La perforazione è un evento che si presenta con una frequenza inferiore. Altre complicanze possibili sono l’ostruzione intestinale (la stipsi o la diarrea non escludono questa possibilità), la peritonite, la formazione di ascessi, la fibrosi retroperitoneale, la sepsi e la formazione di fistole (ad esempio fistole colon vescicali). Raramente si possono formare dei coproliti. Una dieta a basso contenuto di fibre ed alto contenuto di grassi, la stipsi e l’uso di lassativi irritanti e stimolanti la mucosa intestinale aumentano il rischio di sanguinamento. Anche una storia di diverticolite aumenta la possibilità di sanguinamento. L’infezione si verifica spesso a causa della presenza di un coprolita all’interno di un diverticolo. Oltre il 10% della popolazione statunitense di età superiore ai 40 ed il 50% di età superiore ai 60 presenta diverticolosi. Questa malattia è comune negli Stati Uniti, in Gran Bretagna, in Australia e Canada. Risulta invece rara in Asia ed in Africa. Più in generale è corretto dire che la malattia è tipica di tutte le società industrializzate occidentali ed esiste un’ampia letteratura scientifica che ne documenta l’assenza o la minore incidenza nei paesi in cui permane un alto consumo di fibre nella dieta e nelle popolazioni vegetariane.
Leggi anche:
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
 Con “fibra alimentare“, o più semplicemente “fibra“, si indicano i polisaccaridi non a base di amido componenti le Continua a leggere →
Con “fibra alimentare“, o più semplicemente “fibra“, si indicano i polisaccaridi non a base di amido componenti le Continua a leggere →
 Le fibre alimentari non sono tutte uguali ed in base alla loro solubilità vengono classificate in due tipologie molto differenti per funzioni: fibre insolubili e
Le fibre alimentari non sono tutte uguali ed in base alla loro solubilità vengono classificate in due tipologie molto differenti per funzioni: fibre insolubili e 
 La diverticolosi è una condizione medica caratterizzata dalla presenza di estroflessioni della mucosa e della sottomucosa, definite appunto diverticoli, lungo la parete degli organi cavi dell’apparato digerente. Generalmente si formano in zone di relativa debolezza dello strato muscolare (“locus minoris resistenziæ”) del colon (soprattutto sigma e retto a causa delle maggiori pressioni) o dell’esofago. Sono rari casi che si presentano prima dei 40 anni, età dopo la quale v’è un incremento dell’epidemiologia. La diverticolosi si presenta asintomatica, se diventa sintomatica, come ad esempio nel caso della diverticolite, si parla allora di patologia diverticolare. Le diverticolosi vengono suddivise principalmente in base alla localizzazione lungo il tratto digerente. Sebbene infatti i diverticoli possano presentarsi in un qualsiasi organo cavo dell’apparato digerente, le zone di più comune insorgenza sono principalmente due:
La diverticolosi è una condizione medica caratterizzata dalla presenza di estroflessioni della mucosa e della sottomucosa, definite appunto diverticoli, lungo la parete degli organi cavi dell’apparato digerente. Generalmente si formano in zone di relativa debolezza dello strato muscolare (“locus minoris resistenziæ”) del colon (soprattutto sigma e retto a causa delle maggiori pressioni) o dell’esofago. Sono rari casi che si presentano prima dei 40 anni, età dopo la quale v’è un incremento dell’epidemiologia. La diverticolosi si presenta asintomatica, se diventa sintomatica, come ad esempio nel caso della diverticolite, si parla allora di patologia diverticolare. Le diverticolosi vengono suddivise principalmente in base alla localizzazione lungo il tratto digerente. Sebbene infatti i diverticoli possano presentarsi in un qualsiasi organo cavo dell’apparato digerente, le zone di più comune insorgenza sono principalmente due: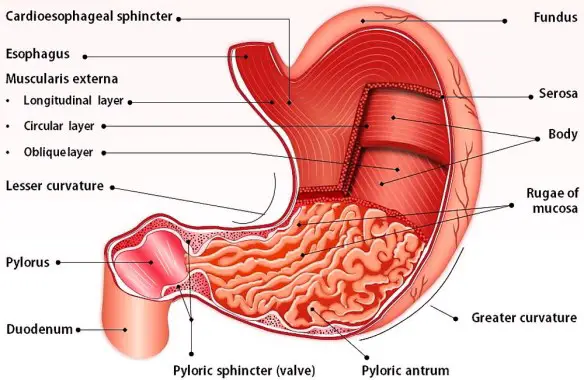 Lo stomaco ha varie funzioni tra cui quella principale è digerire in filamenti lineari le molecole proteiche ingerite con l’alimentazione (denaturazione), mediante l’azione dell’acido cloridrico e di alcuni enzimi, al fine di consentirne poi l’assorbimento al livello dell’intestino tenue. In caso di gastrectomia parziale o totale (rimozione chirurgica dello stomaco che si rende necessaria specie in presenza di cancro gastrico), la vita è possibile? La risposta è insita nell’intervento chirurgico che di fatto collega una parte dell’intestino (quasi sempre il digiuno) con l’esofago, ricreando quindi una continuità del tratto digerente. Aiutati dai succhi biliari e pancreatici, anche i gastrectomizzati riescono a digerire il cibo. Risulta anche importante una lunga masticazione. Certo, cambia il tipo di alimentazione: alcuni cibi diventano indigeribili, altri creano fastidi. Ma mangiando poco e spesso, e provando varie combinazioni si riesce quasi sempre a trovare una buona soluzione per la nuova alimentazione. L’aiuto più grande deve venire da un nutrizionista“esperto, che potrà fornire i consigli migliori su come adattarsi alla nuova alimentazione. Certamente la vita non sarà la stessa del pre-intervento in quanto ci si sentirà più spesso stanchi e si dovrà essere una costante integrazione vitaminica (Vit B, Vit. D, ferro, folina ecc ecc.) da valutare con il medico in base agli esami.
Lo stomaco ha varie funzioni tra cui quella principale è digerire in filamenti lineari le molecole proteiche ingerite con l’alimentazione (denaturazione), mediante l’azione dell’acido cloridrico e di alcuni enzimi, al fine di consentirne poi l’assorbimento al livello dell’intestino tenue. In caso di gastrectomia parziale o totale (rimozione chirurgica dello stomaco che si rende necessaria specie in presenza di cancro gastrico), la vita è possibile? La risposta è insita nell’intervento chirurgico che di fatto collega una parte dell’intestino (quasi sempre il digiuno) con l’esofago, ricreando quindi una continuità del tratto digerente. Aiutati dai succhi biliari e pancreatici, anche i gastrectomizzati riescono a digerire il cibo. Risulta anche importante una lunga masticazione. Certo, cambia il tipo di alimentazione: alcuni cibi diventano indigeribili, altri creano fastidi. Ma mangiando poco e spesso, e provando varie combinazioni si riesce quasi sempre a trovare una buona soluzione per la nuova alimentazione. L’aiuto più grande deve venire da un nutrizionista“esperto, che potrà fornire i consigli migliori su come adattarsi alla nuova alimentazione. Certamente la vita non sarà la stessa del pre-intervento in quanto ci si sentirà più spesso stanchi e si dovrà essere una costante integrazione vitaminica (Vit B, Vit. D, ferro, folina ecc ecc.) da valutare con il medico in base agli esami.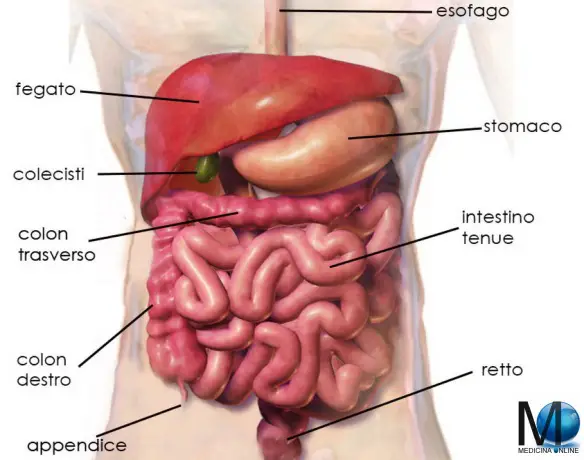 L’intestino è l’ultima parte dell’apparato digerente ed è un tubo di diametro variabile con pareti flessibili, ripiegato più volte su se stesso e lungo circa 8 metri in tutto.
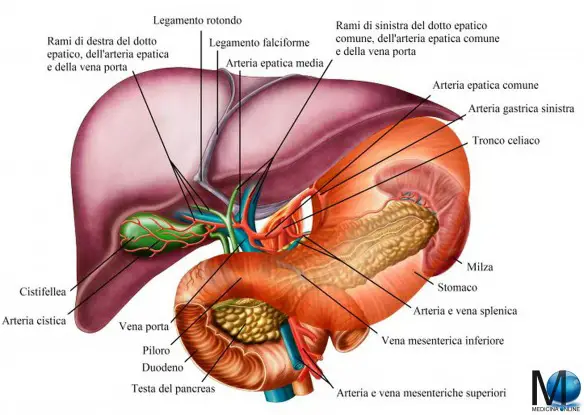
L’intestino è l’ultima parte dell’apparato digerente ed è un tubo di diametro variabile con pareti flessibili, ripiegato più volte su se stesso e lungo circa 8 metri in tutto.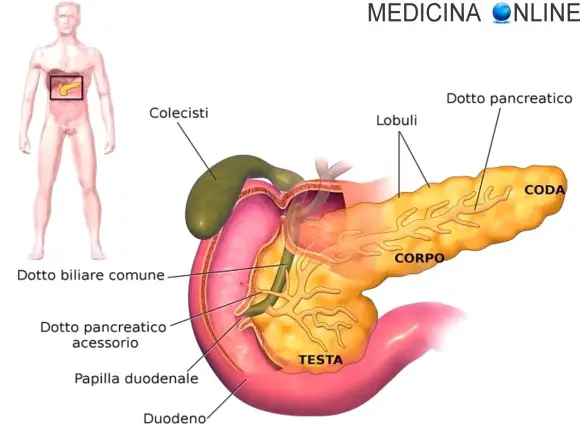 Il pancreas è una grande ghiandola annessa all’apparato digerente, lunga e piatta, situata trasversalmente nella parte superiore e posteriore della cavità addominale. Il pancreas è formato da una parte esocrina e una endocrina. La sua principale funzione è quella di produrre succo pancreatico (prodotto dalla parte esocrina), insulina e glucagone (entrambi prodotti dalla parte endocrina). Il succo pancreatico ha la funzione di digerire alcune sostanze nell’intestino tenue, mentre l’insulina ed il glucagone hanno come principale funzione quella di controllare la concentrazione di glucosio nel sangue.
Il pancreas è una grande ghiandola annessa all’apparato digerente, lunga e piatta, situata trasversalmente nella parte superiore e posteriore della cavità addominale. Il pancreas è formato da una parte esocrina e una endocrina. La sua principale funzione è quella di produrre succo pancreatico (prodotto dalla parte esocrina), insulina e glucagone (entrambi prodotti dalla parte endocrina). Il succo pancreatico ha la funzione di digerire alcune sostanze nell’intestino tenue, mentre l’insulina ed il glucagone hanno come principale funzione quella di controllare la concentrazione di glucosio nel sangue.