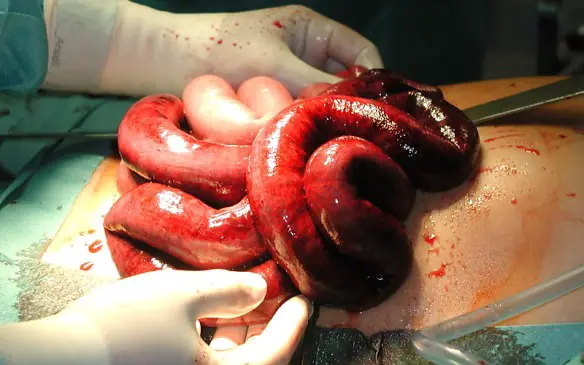
 Cosa significa “ileo”?
Cosa significa “ileo”?
Con ileo (in inglese “ileus”) in medicina si intende una condizione patologica caratterizzata dall’arresto parziale o totale della progressione del contenuto intestinale, sia esso liquido, solido o gassoso. Molti usano il termine “ileo” come sinonimo di “occlusione intestinale”, ma ciò è un errore, poiché l’occlusione intestinale è solo un tipo di ileo (l’ileo meccanico).
Etimologia di ileo
Il termine “ileo” deriva dal greco εἰλεός (leggi eileos), che significa attorcigliato, serrato, strizzato.
Che differenza c’è tra un ileo meccanico ed un ileo paralitico?
Quello che differenzia principalmente un ileo meccanico da un ileo paralitico, è l’eziologia, cioè la causa che ha portato all’arresto della progressione del materiale intestinale. In base alla causa si possono infatti distinguere:
- un ileo detto meccanico (od occlusione intestinale od ostruzione intestinale o blocco intestinale), che si verifica quando l’occlusione è dovuta a un ostacolo vero e proprio che blocca fisicamente il passaggio del materiale in transito in direzione dell’ano;
- un ileo detto paralitico (o ileo adinamico o ileo dinamico o paresi intestinale o ileo funzionale) che si verifica quando non ci sono blocchi fisici nell’intestino ma il transito è comunque impedito da una paralisi della muscolatura propria dell’intestino con conseguente blocco della peristalsi, cioè di quella contrazione coordinata della muscolatura liscia presente nelle vie digerenti che permette al cibo di procedere in direzione dell’ano.
Viene definita invece subocclusione intestinale una condizione particolare di ileo meccanico, in cui l’ostruzione sia solo parziale, manifestandosi con episodi subacuti e/o ricorrenti. In ogni caso l’occlusione può essere incompleta, caratterizzata da episodi sfumati subocclusivi cronici che culminano nella fase di occlusione critica, o completa, che esordisce con un quadro clinico acuto e pericoloso. E’ importante anche ricordare che un ileo meccanico può riconoscere tre tipi di ostruzione:
- intraluminale: l’ostacolo è presente fisicamente all’interno del canale e chiude il lume (ad esempio ammassi di parassiti e fecalomi);
- intramurale: l’ostacolo è rappresentato dall’ingrandimento della parete del canale (ad esempio un tumore ad anello);
- extraintestinale: l’ostacolo è rappresentato da una massa esterna al canale, che si è espansa a tal punto da comprimere il lume (ad esempio tumore di organo vicino).
Una importante differenza tra ileo meccanico e paralitico è che:
- l’ileo meccanico riconosce una causa “locale” (con una sofferenza che generalmente interessa un segmento circoscritto dell’intestino mentre il resto del viscere viene coinvolto solo in un secondo momento): i segmenti a monte dell’ostruzione appariranno via via sempre più dilatati, mentre quelli a valle risulteranno normali, permettendo l’espulsione del materiale in essi contenuto e dando inizialmente una illusione di canalizzazione normale. Una occlusione severa e non trattata può avere esiti tragici, portando in alcuni casi a perforazione e copiosa emorragia, con uno shock ipovolemico anche rapidamente mortale;
- nell’ileo paralitico la sofferenza interessa l’intero intestino, ossia la paralisi interessa non un particolare segmento, ma tutto il viscere. Il quadro anatomo-patologico inizialmente evidenzia una modesta dilatazione dei primi tratti intestinali (che possono essere adeguatamente decompressi con l’introduzione di un sondino naso-gastrico) e qualche volta di quelli distali (per i quali, allo stesso scopo è utilizzata una sonda rettale). Raramente l’occlusione paralitica raggiunge livelli preoccupanti, in quanto la paralisi abitualmente regredisce nell’arco di poche ore; quindi questa forma presenta un decorso clinico meno grave rispetto a quella meccanica (tipico esempio è l’ileo paralitico post-operatorio).
Leggi anche: Peristalsi intestinale ed antiperistalsi: caratteristiche e funzioni
Il doppio significato di “ileo”
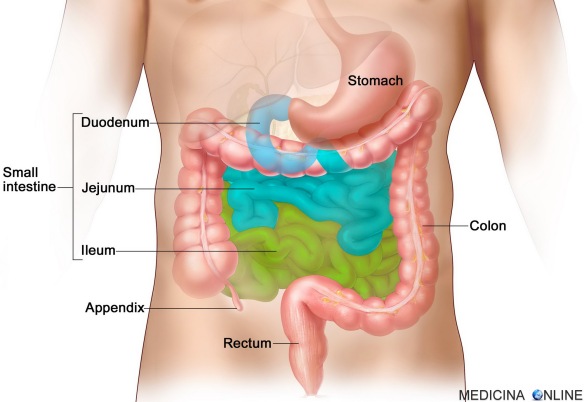
In medicina il termine “ileo” si usa non solo per indicare l’arresto della progressione del contenuto intestinale, ma anche – in anatomia umana – per indicare la parte finale dell’intestino tenue che viene dopo duodeno e digiuno (le porzioni iniziali dell’intestino tenue) e che precede il cieco (la porzione iniziale dell’intestino crasso). L’ileo (in inglese “ileum”) è evidenziato in verde nella figura in basso. Per approfondire, leggi anche: Differenza tra intestino, duodeno, digiuno, ileo, tenue, crasso, retto, ano
Cause di ileo meccanico
Le principali cause di ileo meccanico, sono:
- Ostruzione. Molto frequente è legata alla presenza nel lume del piccolo intestino di un ostacolo di varia natura. Si può trattare di:
- corpi estranei ingeriti;
- boli alimentari particolarmente voluminosi;
- ammassi di peli o sostanze vegetali quali i trico- o fito-bezoari;
- calcoli biliari (ileo biliare);
- ammasso di parassiti (vermi intestinali);
- aderenze.
- Stenosi del viscere. Quando patologie tumorali o infiammatorie o malformative riducono il lume del viscere. Un restringimento del lume può essere anche la conseguenza di un’anastomosi intestinale, di un ematoma nella parete intestinale o l’esito cicatriziale di una o più ulcere duodenali. In genere queste forme sono ingravescenti e quindi la occlusione vera e propria viene preceduta da episodi sub-occlusivi spesso misconosciuti.
- Compressione. È la situazione in cui una massa estrinseca preme sull’intestino occludendolo. Il più delle volte è dovuta a patologia neoplastica.
- Angolatura. È un meccanismo dovuto in genere a pregressi interventi (specie a cielo aperto) o patologie endoaddominali che hanno portato alla formazione di briglie aderenziali uniche o multiple. Tali aderenze fissano le anse intestinali tra loro o ad altri organi o alla parete, angolandole e di conseguenza occludendole.
- Strangolamento. Il termine indica situazioni diverse contraddistinte da un elemento comune: una grave sofferenza dell’ansa dovuta a compressione del suo peduncolo vascolare. Lo strangolamento interviene nel:
- Volvolo: quando l’intera ansa intestinale e quindi il peduncolo vascolare contenuto nel suo mesentere ruota attorno al proprio asse, attorcigliandosi.
- Invaginazione: quando un’ansa intestinale entra in una ansa contigua (come un segmento di cannocchiale) trascinandosi appresso il peduncolo vascolare e comprimendolo.
- Strozzamento da cingolo: quando un’ansa intestinale penetra in un anello o in un forame anatomico rimanendovi incarcerata insieme al proprio peduncolo.
Ileo meccanico determinato da danno al colon
Una possibile causa di ileo meccanico è una ostruzione che ostacola la progressione delle feci nel colon che determina a sua volta una stasi a monte nel tenue. Una ostruzione del colon può essere causata e/o favorita da uno o più fattori, tra cui:
- tumori;
- polipi intestinali;
- stenosi infiammatoria (aderenza);
- ammasso di parassiti (vermi intestinali);
- corpi estranei introdotti per via anale;
- fecalomi.
Cause di ileo paralitico
Le principali cause di ileo paralitico, sono:
- apertura del peritoneo o/e manipolazione dei visceri endoaddominali (da intervento chirurgico): questa è la situazione più diffusa;
- presenza di corpi estranei o sostanze biologiche (sangue, bile, urine);
- irritazione peritoneale (ascessi peritoneali, perforazione di visceri, sofferenza vascolare dell’intestino, traumi addominali aperti o chiusi) e patologie dei visceri addominali (appendicite, colecistite);
- pancreatite acuta, patologia retroperitoneale (aneurismi), traumi del rachide, gravi quadri dolorosi (colica renale), torsione di cisti ovarica;
- patologie d’organo (infarto, polmonite, ictus);
- generali (alterazioni idro-elettrolitiche, dismetabolismi, farmaci che bloccano la trasmissione nervosa (ganglioplegici), o antagonisti della acetilcolina (anticolinergici), o antistaminici, o anestetici generali (narcotici).
Sintomi e segni di ileo paralitico
Nel caso di ileo paralitico il soggetto presenta un quadro spesso poco specifico e sfumato, con:
- nausea;
- vomita;
- distensione addominale;
- dolore in genere poco intenso e mal localizzabile.
In generale l’entità poco rilevante dei sintomi servono al medico per differenziare un ileo paralitico da quello meccanico, che determina segni e sintomi in genere più gravi.
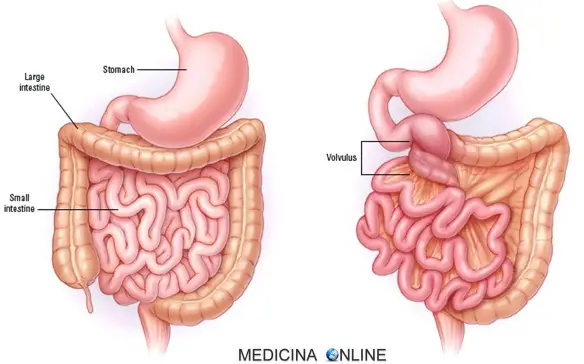
Il volvolo è una causa di ileo meccanico
Sintomi e segni di ileo paralitico
Nel caso di occlusione meccanica i sintomi e segni sono generalmente più severi e specifici rispetto all’ileo paralitico. Sintomi e segni di ileo meccanico sono:
- Chiusura dell’alvo a feci e gas (assenza di canalizzazione). È un sintomo patognomonico anche se si presenta con tempi e modalità variabili. Nel caso di una occlusione alta, a livello esofageo o gastrico, l’alvo rimarrà comunque aperto per qualche tempo essendo l’intestino a valle della ostruzione integro e quindi funzionante. Nel caso di una occlusione bassa, a livello del retto, la chiusura dell’alvo sarà viceversa immediata. Nelle occlusioni basse ed incomplete potrà essere presente una diarrea, pseudo diarrea, caratteristicamente alternata a periodi di stipsi.
- Vomito (fecaloide o alimentare o biliare). L’entità e l’epoca di comparsa del vomito dipendono anch’esse dal livello e dal tipo di occlusione. Sarà precoce nelle forme alte e la presenza di bile (che viene secreta a livello della II porzione duodenale) contribuirà a distinguere le forme intestinali da quelle esofagee e gastriche ove invece sarà assente. Nelle occlusioni basse il vomito interverrà più tardivamente assumendo spesso connotati fecaloidi per diventare più raro o mancare nelle ostruzioni a livello rettale.
- Dolore. Il dolore è un sintomo importante legato in particolare all’incremento della peristalsi. Nelle forme alte esso può essere intenso e di tipo intermittente. Nelle forme ileali è invece, crampiforme, parossistico, intervallato da periodi di tregua. Nelle forme basse assume un carattere sordo, gravativo.
- Il subentrare improvviso di un dolore lancinante e costante quando si accompagna ad altri sintomi peritonitici indica complicanze gravi quali lo strangolamento, la perforazione e l’emorragia. La scomparsa improvvisa del dolore può significare la risoluzione spontanea dello stato occlusivo ma il più delle volte invece indica un aggravamento della stessa con la trasformazione di un ileo meccanico in un ileo paralitico.
- Distensione addominale. Assente nelle forme alte è molto evidente nelle ostruzioni a livello del colon discendente o ancora più basse. La distensione della parete addominale è la conseguenza diretta e visibile di quella dell’intestino a sua volta legata all’accumulo di liquidi ed aria.
- Ipovolemia. È la sottrazione di liquidi alla massa idrica totale, dal lume intestinale dei segmenti a monte della ostruzione. Questa ipovolemia è aggravata dalle perdite che avvengono con il vomito e porta alla concentrazione ematica e allo shock ipovolemico.
- Perdita di elettroliti e ioni. Il vomito, a seconda del livello della ostruzione, comporta perdite significative di ioni ed elettroliti diversi. Ne derivano squilibri elettrolitici, particolarmente nelle occlusioni basse, e squilibri acido-base in quelle più alte con alcalosi o acidosi metaboliche.
- Altri segni: febbre, tachicardia, calo della pressione sanguigna, presenza di peristalsi evidente attraverso la parete addominale, rumori metallici alla auscultazione possono essere presenti in vario grado.
Differente trattamento tra ileo meccanico e paralitico
Anche il trattamento è differente: mentre nell’ileo paralitico si curerà la patologia a monte che l’ha determinato (ad esempio peritonite o insufficienza vascolare mesenterica, trattamento medico), nel caso di ileo meccanico il trattamento sarà prevalentemente chirurgico (con chirurgia a cielo aperto o con uso di colonscopia), atto ad eliminare fisicamente la causa del blocco. E’ importante infine ricordare che l’ileo paralitico può spesso rappresentare la fase avanzata di un ileo inizialmente meccanico, mentre un ileo meccanico può più raramente rappresentare la fase avanzata di un ileo inizialmente paralitico.
Per approfondire:
- Volvolo intestinale in adulti e bambini post operatorio, alimentazione
- Fecaloma ed ostruzione intestinale: quando chiamare il medico
- Fecaloma: tappo di feci durissime, cause, sintomi e rimedi
- Polipi intestinali e polipectomia: come si esegue, biopsia e pericoli
- Feci dalla bocca: il vomito fecaloide
- Infarto intestinale: sopravvivenza, esami, cure, post operatorio
- Ischemia intestinale: sopravvivenza, esami, cure, post operatorio
- Intussuscezione intestinale (invaginazione): significato, sintomi, terapia
- Aderenze addominali: significato, dolori, meteorismo, come eliminarle
Leggi anche:
- Sindrome dell’intestino corto: cause, terapia, dieta integratori
- Diverticolo di Meckel: chirurgia, immagini, dieta, terapia
- Visita proctologica: preparazione, costo, procedura, è dolorosa?
- Stitichezza acuta e cronica: tipi, cause, trattamenti medici e rimedi
- L’apparato digerente: cos’è, com’è fatto, a che serve e come funziona?
- Differenze tra morbo di Crohn e colite ulcerosa: sintomi comuni e diversi
- Differenza tra occlusione e subocclusione intestinale
- Differenza tra disfagia orofaringea ed esofagea: sintomi comuni e diversi
- Differenza tra disfagia ed odinofagia: cause comuni e diverse
- Differenza tra disfagia di tipo ostruttivo e di tipo motorio
- Differenza tra disfagia ostruttiva ed occlusione intestinale
- Differenza tra disfagia ai liquidi e ai solidi
- Il mio alito odora di feci: cause, quando è pericoloso e rimedi
- Esofago: anatomia e funzioni in sintesi
- Acalasia esofagea: cause, sintomi, cure e prevenzione
- Cosa succede al cibo nello stomaco dopo averlo ingerito?
- Differenza tra laringe, faringe e trachea
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
- Tumore del colon retto: diagnosi, metastasi, prognosi e stadiazione
- Tumore del colon retto: sintomi iniziali, tardivi e ritardo nella diagnosi
- Tumore del colon retto: trattamento chirurgico, radioterapia e chemioterapia
- Tumore del colon retto con metastasi: chirurgia, chemioterapia e terapie biologiche
- Tumore del colon retto: terapia personalizzata col test RAS
- Anticorpi monoclonali contro il tumore del colon retto metastatico
- Stomaco: anatomia e funzioni in sintesi
- Duodeno: anatomia e funzioni in sintesi
- Pancreas: anatomia e funzioni in sintesi
- Differenza tra intestino tenue e crasso
- Riconoscere i differenti tipi di vomito a seconda del colore
- Vomito: le cause più frequenti
- Vomito: rimedi naturali e cure farmacologiche (farmaci anti-emetici)
- Megacolon: cure, dieta, disturbi, diagnosi, alimentazione, terapia
- Megacolon tossico: cause, sintomi, trattamento, anatomia patologica
- Dolicocolon: conseguenze, cure, complicanze, dieta, immagini
- Differenze tra ileo meccanico ed ileo paralitico: cause, sintomi e trattamenti
- Visita proctologica: preparazione, costo, procedura, è dolorosa?
- Volvolo gastrico in adulti e bambini: terapie e dieta
- Classifica dei cibi con maggior quantità di fibre esistenti
- Stitichezza acuta e cronica: tipi, cause, trattamenti medici e rimedi
- Tenesmo rettale: emorroidi, notturno, stipsi, significato, esami
- Morbo di Crohn: cos’è, cause scatenanti, sintomi, cure e dieta
- Colite ulcerosa: cause, diagnosi, cura, dieta, cosa mangiare, rimedi
- Perdita di appetito: cause, ansia, stanchezza, tumore, cure
- Malnutrizione per difetto o eccesso: definizione, sintomi, significato
- Cachessia: oncologica, terminale, senile, significato e rimedi
- Malassorbimento intestinale: esami, carboidrati, vitamine, dimagrimento
- Emocromo completo con formula leucocitaria: valori, interpretazione e significato
- Sangue occulto nelle feci: come interpretare il risultato dell’esame
- Sangue occulto nelle feci: da cosa dipende e come si cura
- Ernia interna ed esterna: definizione, significato, classificazione
- Manovre ed altri accorgimenti per facilitare l’evacuazione
- Clistere: quanto tempo va trattenuto affinché agisca?
- Laparocele: sintomi, strozzato, rischi, intervento, quando intervenire
- Sindrome da defecazione ostruita: sintomi, cause e terapie
- Ernia crurale: strozzata, anatomia, intervento, convalescenza
- Feci chiare, ipocoliche, acoliche significato e terapie
- Fecaloma ed ostruzione intestinale: quando chiamare il medico
- Feci dure, stitichezza e dolore defecazione: cause e cure
- Ragadi anali: cosa sono, sintomi, dolore, bruciore, cura, rimedi
- Fistola anale e ascesso: sintomi, intervento, cura, immagini
- Emorroidi interne e esterne: cause, sintomi, cura e rimedi
- Prolasso rettale: intervento, cure, ginnastica, immagini, pomate
- Come ammorbidire le feci dure in modo naturale e con i farmaci
- Coprocoltura feci per salmonella: perché e come si fa
- Coprocoltura e antibiogramma: procedura e perché si eseguono
- Quanto peso perdiamo ogni volta che andiamo in bagno?
- Feci dalla bocca: il vomito fecaloide
- Come fare un clistere evacuativo: procedura semplice con enteroclisma
- Fare un clistere evacuativo: procedura semplice con peretta
- Microclisma: cos’è e come si usa in adulti e neonati
- Differenze tra clistere, peretta, enteroclisma, microclisma
- Quando è utile fare un clistere evacuativo?
- Clistere: dopo quanto fa effetto?
- Differenze tra clistere ed enteroclisma
- Di cosa sono fatte le feci?
- Addome acuto: linee guida, assistenza, come si indaga e trattamento
- Tumore del colon retto: sintomi iniziali, tardivi e ritardo nella diagnosi
- Quanto misurano il canale anale ed il retto?
- Le feci si formano lo stesso quando si è a digiuno?
- Perché le feci hanno un odore cattivo e sgradevole?
- Trapianto di feci per clostridium difficile, colite e Morbo di Crohn
- Quanto pesano le feci prodotte in un giorno?
- Dopo quanto tempo il cibo ingerito viene espulso con le feci?
- Le feci più piccole e più grandi del mondo
- Coprofagia umana e animale: cause, rischi e pericoli di ingerire feci
- Si può produrre energia dalle feci?
- Quando il sangue esce dall’ano: rettorragia e proctoragia
- Differenza tra polipi e diverticoli: sintomi comuni e diversi
- Differenza tra diverticolite e diverticolosi
- Diverticolite e diverticolosi: sintomi, diagnosi e trattamento
- Incontinenza feci e gas intestinali: cause, sintomi, rimedi e dieta
- Meteorismo intestinale: cos’è, cause, rimedi, dieta, cibi da evitare
- Defecografia: cos’è, a che serve, come ci si prepara, è dolorosa?
- Come mettere facilmente una supposta a neonati, bambini, adulti
- Guida facile per fare una iniezione intramuscolare corretta ed indolore
- Glicerolo Carlo Erba soluzione rettale e supposte: posologia ed effetti collaterali
- Differenza tra guanti in nitrile, lattice, vinile e polietilene
- Feci nere e melena: cause e cure in adulti e neonati
- Cosa succede ad una supposta dopo averla inserita? Come funziona?
- Feci galleggianti e maleodoranti: cause e quando chiamare il medico
- Colore delle feci: normale e patologico
- Com’è fatta una siringa e come si usa correttamente?
- In quali parti del corpo e dove si esegue una iniezione intramuscolare?
- Supposta rettale: vantaggi e svantaggi rispetto ad altre vie di somministrazione
- Si possono tagliare o spezzare le supposte rettali?
- Supposte di glicerina: come usarle in bambini, adulti, gravidanza
- Vie di somministrazione di un farmaco: tipi, differenze, vantaggi e svantaggi
- Differenze tra effetto collaterale, effetti indesiderati, reazione avversa, evento avverso
- Le tue feci dicono se sei in salute: con la Scala di Bristol impara ad interpretarle
- Frequenza defecazione: quante volte al giorno è normale andare di corpo?
- Fa male trattenere l’urina troppo a lungo? Per quale motivo?
- Coprocoltura feci per salmonella: perché e come si fa
- Sangue occulto nelle feci: come interpretare il risultato dell’esame
- Sangue occulto nelle feci: da cosa dipende e come si cura
- Quante volte al giorno è normale urinare? Vescica iperattiva e ansia
- Idratazione corretta: quanta acqua bere al giorno e perché è così importante
- Il mio alito odora di feci: cause, quando è pericoloso e rimedi
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
- Parassiti e vermi nelle feci: sintomi e come eliminarli con farmaci e rimedi naturali
- Gli alimenti più lassativi: addio stitichezza!
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Lingua bianca, impastata, spaccata: cause e quando è pericolosa
- Feci gialle, giallo oro, giallastre: cause ed interpretazione clinica
- Feci con sangue, muco, cibo: quando preoccuparsi?
- Che significa prendere un farmaco off label?
- Colonscopia: cos’è, quando si fa, preparazione e rischi
- Colonscopia tradizionale o colonscopia virtuale?
- Sindrome dell’intestino irritabile: cause, sintomi e diagnosi
- Cause di pancia gonfia: alimentazione ed emozioni
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, segui la nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Reddit, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
 Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, ti consiglio di leggere: Cistifellea: cos’è, a cosa serve e dove si trova
Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, ti consiglio di leggere: Cistifellea: cos’è, a cosa serve e dove si trova
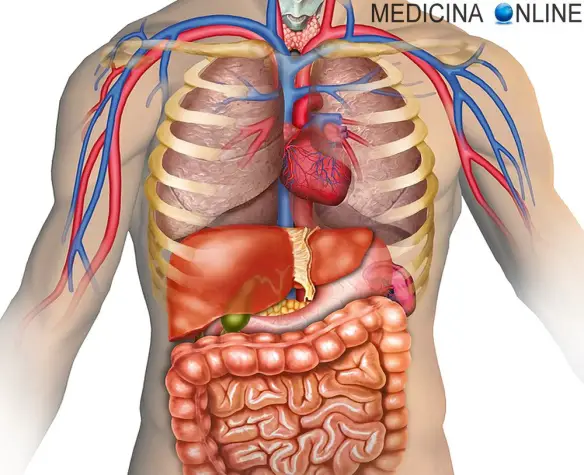 E’ possibile vivere senza la colecisti? La risposta è SI. Negli esseri umani la colecistectomia (cioè l’asportazione chirurgica della colecisti) è in genere ben tollerata: anche quando la cistifellea viene eliminata, un “nuovo” percorso consentirebbe comunque alla bile di raggiungere l’intestino compiendo il suo dovere, sebbene ciò possa portare alla sindrome post-colecistectomia. A tale proposito leggi anche:
E’ possibile vivere senza la colecisti? La risposta è SI. Negli esseri umani la colecistectomia (cioè l’asportazione chirurgica della colecisti) è in genere ben tollerata: anche quando la cistifellea viene eliminata, un “nuovo” percorso consentirebbe comunque alla bile di raggiungere l’intestino compiendo il suo dovere, sebbene ciò possa portare alla sindrome post-colecistectomia. A tale proposito leggi anche: 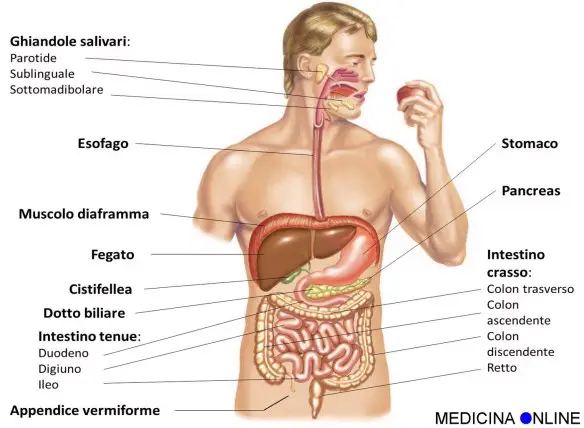
 Tutti noi ce lo siamo chiesti almeno una volta nella vita: andare in bagno fa dimagrire? Sicuramente è vero che una regolare attività dell’intestino e dei reni è uno dei segreti di una vita sana e di un fisico in forma, tuttavia è vero anche che non è che si dimagrisca ogni volta che si va in bagno,
Tutti noi ce lo siamo chiesti almeno una volta nella vita: andare in bagno fa dimagrire? Sicuramente è vero che una regolare attività dell’intestino e dei reni è uno dei segreti di una vita sana e di un fisico in forma, tuttavia è vero anche che non è che si dimagrisca ogni volta che si va in bagno,  Cosa significa “ileo”?
Cosa significa “ileo”?

 Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie.
Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie.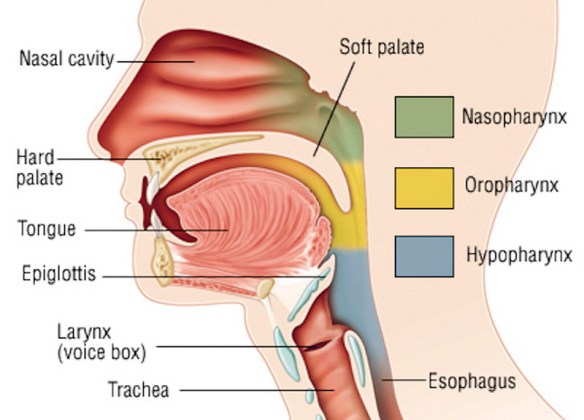 Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori (tipicamente l’esofago) subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie. A seconda della zona dove si determina la difficoltà del passaggio del cibo, la disfagia viene classificata in:
Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori (tipicamente l’esofago) subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie. A seconda della zona dove si determina la difficoltà del passaggio del cibo, la disfagia viene classificata in: