 Ipertiroidismo
Ipertiroidismo
L’ipertiroidismo è una patologia del sistema endocrino caratterizzata principalmente dall’eccesso di funzionalità della ghiandola tiroidea con aumento in Continua a leggere

 Ipertiroidismo
IpertiroidismoL’ipertiroidismo è una patologia del sistema endocrino caratterizzata principalmente dall’eccesso di funzionalità della ghiandola tiroidea con aumento in Continua a leggere
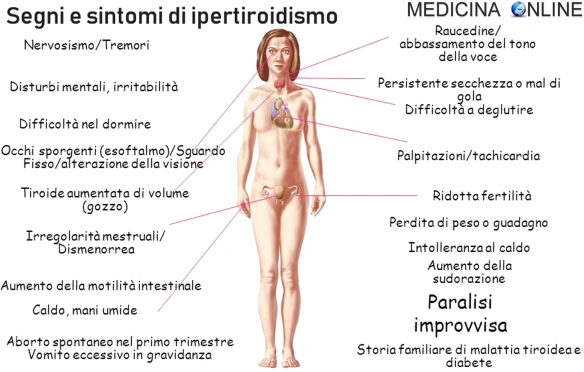 L’ipertiroidismo è una patologia del sistema endocrino caratterizzata principalmente dall’eccesso di funzionalità della ghiandola tiroidea con aumento in circolo degli ormoni tiroidei triiodotironina (T3) e/o tiroxina (T4) e possibile Continua a leggere
L’ipertiroidismo è una patologia del sistema endocrino caratterizzata principalmente dall’eccesso di funzionalità della ghiandola tiroidea con aumento in circolo degli ormoni tiroidei triiodotironina (T3) e/o tiroxina (T4) e possibile Continua a leggere
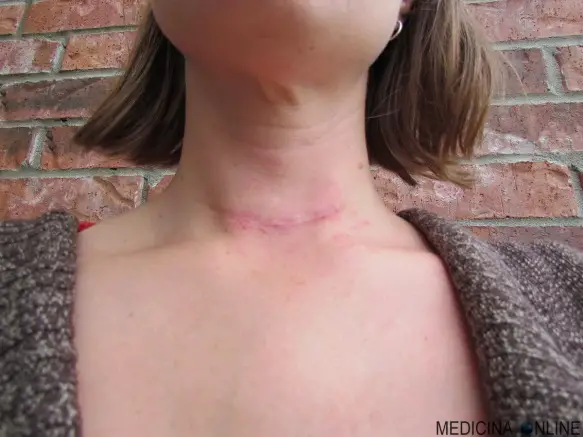
La tipica cicatrice di un intervento di tiroidectomia
Una nuova tecnica per la diagnosi potrebbe far evitare il 50% degli interventi per i tumori della tiroide, distinguendo tra quelli da operare e quelli invece per cui sono possibili altre terapie. A metterla a punto ed a descriverla su Scientific Reports sono stati il CNR, l’Università Campus Bio-Medico di Roma e la Thermo Fisher Scientific di Milano con il contributo della Fondazione Alberto Sordi. “Attraverso una tecnica combinata di microscopia e spettroscopia di ultima generazione (Raman) siamo riusciti a distinguere meglio e classificare i tessuti sani da quelli neoplastici – spiega Julietta Rau del CNR – e a discriminare le neoplasie follicolari tra forma maligna (carcinoma) e benigna (adenoma), con un’accuratezza diagnostica di circa il 90%”. In una parte dei pazienti, spiega l’esperta, si potrebbero evitare soluzioni chirurgiche, in particolare per le lesioni follicolari della tiroide e, in alcuni casi, per i piccoli carcinomi.
Leggi anche:
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
 Per meglio comprendere l’argomento trattato, leggi anche: Eutirox: quando si usa, dosaggio ed effetti collaterali (foglio illustrativo)
Per meglio comprendere l’argomento trattato, leggi anche: Eutirox: quando si usa, dosaggio ed effetti collaterali (foglio illustrativo)
L’assunzione contemporanea di Eutirox con i seguenti farmaci è sconsigliata o richiede cautela, pertanto è assolutamente necessario consultare il medico:
Eutirox con cibi e bevande
Composti o cibi contenenti soia possono diminuire l’assorbimento di levotiroxina da parte dell’intestino.
Leggi anche:
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui miei nuovi post, metti like alla mia pagina Facebook o seguimi su Twitter, grazie!
 Il carcinoma della tiroide viene considerato una neoplasia rara in quanto costituisce il 2% di tutti i tumori. Si può manifestare a tutte le età, con massima incidenza tra i 25 e i 60 anni e con una maggiore prevalenza nel sesso femminile. Tali neoplasie sono invece molto rare nei bambini. La sopravvivenza è molto elevata, superando il 90% a 5 anni nelle forme differenziate.
Il carcinoma della tiroide viene considerato una neoplasia rara in quanto costituisce il 2% di tutti i tumori. Si può manifestare a tutte le età, con massima incidenza tra i 25 e i 60 anni e con una maggiore prevalenza nel sesso femminile. Tali neoplasie sono invece molto rare nei bambini. La sopravvivenza è molto elevata, superando il 90% a 5 anni nelle forme differenziate.
Leggi anche:
I tumori della tiroide originano nella maggior parte dei casi dalle cellule follicolari (che compongono il tessuto tiroideo insieme alle cellule parafollicolari o C) e si distinguono in:
Un fattore di rischio accertato per il carcinoma differenziato della tiroide è l’esposizione a radiazioni. Il tumore della tiroide è infatti più comune in persone sottoposte a radioterapia sul collo per altre neoplasie o esposte a ricadute di materiale radioattivo come accaduto dopo l’esplosione della centrale nucleare di Cernobyl.
Il sintomo più comune del tumore della tiroide è il riscontro alla palpazione o all’osservazione di un nodulo tiroideo. Solo il 3-5% di tutti i noduli della tiroide sono però forme tumorali maligne.
In alcuni casi, in presenza di un carcinoma tiroideo possono essere riscontrati in sede laterocervicale masse linfonodali anche di dimensioni e consistenza importanti. Una volta accertata la presenza di noduli tiroidei, generalmente si effettuano ulteriori approfondimenti diagnostici, in particolare:
Esistono vari tipi di trattamenti, che si possono dividere in chirurgici e non chirurgici.
Leggi anche:
Il follow up è differenziato a seconda del tipo di carcinoma della tirodie che è stato trattato.
Carcinoma differenziato della tiroide: i pazienti, trattati con ormone tiroideo (L-Tiroxina) ad un dosaggio tale da mantenere ridotti livelli di TSH, vengono periodicamente sottoposti ad ecografia del collo e alla determinazione dei livelli circolanti di TSH, FT4, FT3, anticorpi anti tireoglobulina e tireoglobulina (che costituisce un buon marker di malattia nel paziente tiroidectomizzato). In casi selezionati anche può essere indicato valutare la risposta della tireoglobulina dopo stimolo con TSH ricombinante umano o procedere ad una Scintigrafia totale corporea con I131.
Carcinoma midollare della tiroide: dopo l’intervento i pazienti effettuano una terapia con ormone tiroideo (L-Tiroxina) al fine di ovviare all’ipotiroidismo conseguente alla rimozione della tiroide, e vengono periodicamente rivalutati previo dosaggio di TSH, FT4, FT3 e calcitonina.
Circa l’80% dei pazienti con carcinoma della tiroide ben differenziato (DTC) può essere curato definitivamente con un trattamento iniziale ed il 95-97% di questi sono ancora vivi dopo 30 anni di follow-up (De Groot 1990). Nonostante questa buona prognosi, alcuni pazienti presentano un alto rischio di recidiva e di morte; questi pazienti potrebbero essere identificati al momento della diagnosi usando fattori prognostici ben stabiliti che possono essere suddivisi in personali, istopatologici, biologici, molecolari e fattori relativi al trattamento.
Leggi anche:
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

La tipica cicatrice di un intervento di tiroidectomia
Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, ti consiglio di leggere:
Gli effetti a lungo termine della tiroidectomia dipenderanno da quanta tiroide viene rimossa. In caso di tiroidectomia parziale la parte residua di tiroide riproduce in genere la funzione della ghiandola tiroide intera, e non si ha bisogno di terapia con ormone tiroideo. Se invece la tiroide viene rimossa totalmente, il corpo non può produrre l’ormone tiroideo e possono svilupparsi segni e sintomi di ipotiroidismo, come l’aumento di peso. Di conseguenza, è necessario assumere per tutta la vita una pillola ogni giorno che contenga tiroxina (come ad esempio Eutirox, Levothroid e Levoxyl). Questa sostituzione ormonale è identica a quella dell’ormone normalmente costituito dalla tiroide ed esegue tutte le sue funzioni. Il medico stabilirà la quantità di farmaco che dovrete assumere in base ai valori ottenuti con semplici analisi del sangue ed in certe situazioni potrà decidere di variare il dosaggio. A tale proposito leggi anche: Eutirox: quando si usa, dosaggio ed effetti collaterali (foglio illustrativo)
Leggi anche:
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn e su Pinterest, grazie!
 Prima della tiroidectomia
Prima della tiroidectomia
Il chirurgo esegue la tiroidectomia in anestesia generale quindi è necessario che l’anestesista somministri un farmaco anestetico come gas da respirare attraverso una maschera o inietti un farmaco liquido in vena.
Il team chirurgico pone dei sensori sul corpo per fare in modo che la frequenza cardiaca, la pressione sanguigna e l’ossigeno nel sangue rimangano a livelli di sicurezza durante l’intera procedura.
Leggi anche:
Durante la tiroidectomia
Una volta che il paziente è incosciente, il chirurgo fa una piccola incisione nella parte anteriore del collo o pratica una serie di incisioni sotto il braccio, a seconda della tecnica chirurgica che utilizza (vedi il prossimo paragrafo). Tutta o parte della ghiandola tiroidea viene poi rimossa, a seconda del motivo per cui si fa l’intervento chirurgico. Se la tiroidectomia è eseguita a causa del cancro della tiroide, il chirurgo può anche esaminare e rimuovere i linfonodi intorno alla tiroide. La tiroidectomia di solito dura circa 2 ore.
I tre approcci principali alla tiroidectomia
1) Tiroidectomia convenzionale, che consiste nel fare un’incisione al centro del collo per accedere direttamente alla tiroide.
2) Tiroidectomia endoscopica, che utilizza piccole incisioni nel collo. Strumenti chirurgici e una piccola videocamera vengono inseriti attraverso le incisioni. La fotocamera guida il chirurgo attraverso la procedura.
3) Tiroidectomia robotica, che viene eseguita attraverso incisioni nel petto e ascella o tramite un’incisione alta nel collo. L’approccio robotico permette una tiroidectomia evitando un’incisione nel centro del collo, tuttavia è una tecnica ancora poco diffusa in Italia a causa degli alti costi degli strumenti necessari per eseguirla.

La tipica cicatrice di un intervento di tiroidectomia
Dopo la tiroidectomia che avviene?
Dopo l’intervento chirurgico, si viene spostati in una sala di risveglio in cui il team di assistenza sanitaria controlla il recupero dall’intervento chirurgico e dalla anestesia. Una volta che si è pienamente svegli, si viene spostati in una stanza d’ospedale. Si può avere un drenaggio sotto l’incisione nel collo. Questo drenaggio è solitamente rimosso la mattina dopo l’intervento chirurgico. Dopo una tiroidectomia, si può verificare dolore al collo e voce rauca o debole. Questo non significa necessariamente che ci sia un danno permanente al nervo che controlla le corde vocali. Questi sintomi sono spesso temporanei e possono essere causa della irritazione data dal tubo di respirazione (tubo endotracheale) che è inserito nella trachea durante l’intervento chirurgico, o come risultato di irritazione del nervo causato dalla chirurgia.
Si è in grado di mangiare e bere, come al solito dopo l’intervento chirurgico. La maggior parte delle persone che subiscono una tiroidectomia rimane in ospedale per circa 24 ore. Quando vanno a casa, di solito i pazienti tornano alle vostre normali attività nel giro di poche settimane. Parlare con il medico circa le restrizioni sulle attività specifiche.
Leggi anche:
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
 Indicazioni – Perché si usa Eutirox? A cosa serve?
Indicazioni – Perché si usa Eutirox? A cosa serve?
Il farmaco Eutirox contiene l’ormone tiroideo levotiroxina sodica (T4), uguale a quello prodotto dalla ghiandola tiroidea anche se ottenuto in laboratorio per via sintetica e si presenta in compresse. La T4 contenuta in Eutirox viene convertita nel nostro organismo nell’ormone triiodiotironina (T3), che regola numerose funzioni del metabolismo umano.
Eutirox si usa per trattare stati di ipotiroidismo come: gozzo, profilassi di recidive dopo strumectomia, ipofunzione tiroidea, flogosi della tiroide, in corso di terapia con antitiroidei.
Leggi anche:
Dosaggi Eutirox:
Eutirox 25mcg compresse
Eutirox 50mcg compresse
Eutirox 75mcg compresse
Eutirox 88mcg compresse
Eutirox 100mcg compresse
Eutirox 112mcg compresse
Eutirox 125mcg compresse
Eutirox 137mcg compresse
Eutirox 150mcg compresse
Eutirox 175mcg compresse
Eutirox 200mcg compresse
Controindicazioni- Quando non dev’essere usato Eutirox?
Precauzioni per l’uso – Cosa serve sapere prima di prendere Eutirox?
Prima di iniziare una terapia con ormoni tiroidei, vanno escluse o trattate le seguenti condizioni:
Leggi anche:
Avvertenze e precauzioni:
Per i pazienti diabetici e per quelli in terapia con anticoagulanti, vedere il paragrafo successivo.
Interazioni- Quali farmaci o alimenti possono modificare l’effetto di Eutirox?
L’assunzione contemporanea di Eutirox con alcuni farmaci e cibi è sconsigliata o richiede cautela, a tale proposito leggi: Eutirox: quali sono le interazioni con farmaci e cibi?
Eutirox in gravidanza ed allattamento
Se è in corso una gravidanza, se sospetta o sta pianificando una gravidanza, o se sta allattando con latte materno, chieda consiglio al medico prima di prendere questo medicinale. La somministrazione del medicinale deve avvenire nei casi di effettiva necessità e sotto il diretto controllo del medico.
Ipotiroidismo
Non sospendere la cura con ormoni tiroidei durante la gravidanza e l’allattamento; può essere necessario aumentare la dose durante la gravidanza. L’esperienza ha dimostrato che questo farmaco non causa malformazioni congenite (teratogenicità) e non risulta tossico per il feto umano ai dosaggi terapeutici raccomandati. Dosi molto alte di levotiroxina assunte durante la gravidanza possono avere un effetto negativo sullo sviluppo del feto e nelle successive fasi di crescita dopo la nascita (fase postnatale).
La levotiroxina si trova nel latte materno durante l’allattamento ma le concentrazioni raggiunte alle dosi terapeutiche raccomandate non causano lo sviluppo di ipertiroidismo o la soppressione della secrezione dell’ormone TSH nel neonato.
Leggi anche:
Ipertiroidismo
Non deve assumere la levotiroxina in concomitanza ai farmaci per la cura dell’ipertiroidismo (farmaci antitiroidei). Infatti la presenza della levotiroxina può rendere necessaria una dose più alta di antitiroidei; questi farmaci a differenza della levotiroxina attraversano la barriera placentare e possono causare degli effetti farmacologici sul feto (ipotiroidismo del feto). Pertanto in gravidanza, se i farmaci antitiroidei sono necessari, devono essere assunti da soli (monoterapia con antitiroidei).
Guida di veicoli e utilizzo di macchinari
Non sono noti effetti sulla capacità di guidare veicoli e sull’uso di macchinari. Tuttavia a causa della possibile insorgenza di cefalea si consiglia prudenza nella guida di veicoli e nello svolgimento di attività che richiedono particolare vigilanza
Informazioni importanti su alcuni eccipienti di EUTIROX
Eutirox contiene una piccola quantità di lattosio (65 mg circa) un tipo di zucchero. Informi il suo medico se ha problemi legati all’intolleranza o al malassorbimento degli zuccheri.
Dosi e Modo d’uso- Come usare Eutirox: posologia
Gozzo
Flogosi tiroidea
100-150 microgrammi al giorno.
In corso di terapia con antitiroidei sarà sufficiente la somministrazione di 50-100 microgrammi al giorno. Da assumere con un sorso d’acqua al mattino, preferibilmente a digiuno.
Leggi anche:
Sovradosaggio – Cosa fare se avete preso una dose eccessiva di Eutirox
Dopo un sovradosaggio può essere soggetto ai sintomi di una brusca accelerazione del metabolismo. In questi casi consulti subito il suo medico, che potrà consigliarle di sospendere il trattamento ed eseguire le analisi adatte.
Il prelievo della sola parte liquida del sangue, ovvero del plasma (plasmaferesi terapeutica) può esserle di aiuto in caso abbia assunto dosi massicce di farmaco.
Nei casi di avvelenamento avvenuti ad es. nei tentativi di suicidio è stato provato che dosi pari a 10 mg di levotiroxina possono essere tollerate senza complicazioni.
Sono stati riportati, invece, casi di morte improvvisa per arresto cardiaco nei pazienti che facevano abuso di questo farmaco da anni.
Se ha qualsiasi dubbio sull’uso di questo medicinale, si rivolga al medico.
Effetti Indesiderati – Quali sono gli effetti collaterali di Eutirox?
Come tutti i medicinali Eutirox può causare effetti indesiderati sebbene non tutte le persone li manifestino. Occasionalmente, specie se supera il suo personale limite di tollerabilità alla levotiroxina, se assume troppo farmaco oppure se all’inizio della terapia con ormoni tiroidei la dose di levotiroxina viene aumentata troppo velocemente, può risentire dei sintomi tipici dell’ipertiroidismo quali:
In tali casi il dosaggio giornaliero può essere ridotto oppure il farmaco deve essere sospeso per alcuni giorni. La terapia può essere ripresa con cautela quando le reazioni avverse si sono risolte.
Se è un soggetto ipersensibile può avere delle reazioni allergiche.
Se si manifesta un qualsiasi effetto indesiderato, compresi quelli non elencati in questo foglio, si rivolga al medico o al farmacista.
Scadenza e conservazione
Scadenza: vedere la data di scadenza riportata in etichetta.
Non usi questo medicinale dopo la data di scadenza che è riportata sull’etichetta. La data di scadenza si riferisce all’ultimo giorno di quel mese
Conservi EUTIROX a temperatura non superiore a 25° C e nella confezione originale per riparare il prodotto dalla luce.
Tenere questo medicinale fuori dalla vista e dalla portata dei bambini.
Non getti alcun medicinale nell’acqua di scarico e nei rifiuti domestici. Chieda al farmacista come eliminare i medicinali che non utilizza più. Questo aiuterà a proteggere l’ambiente.
Fonte Foglietto Illustrativo: AIFA (Agenzia Italiana del Farmaco).
Leggi anche:
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui miei nuovi post, metti like alla mia pagina Facebook o seguimi su Twitter, grazie!