 L’ipoparatiroidismo è una malattia in cui le paratiroidi non producono quantità sufficienti di ormone paratiroideo (PTH) comportando principalmente l’insorgenza di ipocalcemia; tale deficit di produzione è legato soprattutto a cause iatrogene (lesioni durante interventi chirurgici al collo, ad esempio durante una tiroidectomia totale o parziale) o a cause autoimmunitarie. Una diagnosi precoce permette di limitare gli effetti collaterali dell’ipoparatiroidismo, come problemi ai denti, cataratta e calcificazioni cerebrali. L’ipoparatiroidismo si caratterizza:
L’ipoparatiroidismo è una malattia in cui le paratiroidi non producono quantità sufficienti di ormone paratiroideo (PTH) comportando principalmente l’insorgenza di ipocalcemia; tale deficit di produzione è legato soprattutto a cause iatrogene (lesioni durante interventi chirurgici al collo, ad esempio durante una tiroidectomia totale o parziale) o a cause autoimmunitarie. Una diagnosi precoce permette di limitare gli effetti collaterali dell’ipoparatiroidismo, come problemi ai denti, cataratta e calcificazioni cerebrali. L’ipoparatiroidismo si caratterizza:
- dal punto di vista diagnostico con ipocalcemia associata a iperfosforemia (i livelli ematici di calcio nel sangue diminuiscono, mentre quelli di fosforo aumentano);
- dal punto di vista clinico per sintomi legati all’ipereccitabilità neuromuscolare.
Per approfondire leggi anche:
- Tiroidectomia totale: complicanze, postoperatorio e aumento di peso
- Tiroidectomia: cosa mi succederà prima, durante e dopo l’intervento chirurgico
- Eutirox: quando si usa, dosaggio ed effetti collaterali (foglio illustrativo)
Le paratiroidi sono ghiandole localizzate nel collo che producono un ormone (ormone paratidoideo o paratormone) in grado di controllare i livelli di calcio, di fosforo e di vitamina D nel sangue e, pertanto, lo stato di salute delle ossa. Il deficit di calcio ionizzato è particolarmente importante per la compresenza di iperfosforemia che determina aumento della quota di calcio legato. L’ipocalcemia aumenta l’eccitabilità neuromuscolare determinando una condizione nota come tetania. L’ipocalcemia cronica, inoltre, determina sofferenza del sistema nervoso centrale (visibili con l’elettroencefalogramma) ed alterazioni elettrocardiografiche specifiche (allungamento del QT).
Cause
La causa più frequente di ipoparatiroidismo è l’asportazione chirurgica delle paratiroidi (paratiroidectomia). Questa può avvenire durante gli interventi di asportazione della tiroide (tiroidectomia) o per rimozione involontaria o per lesione dei vasi che irrorano la paratiroide. Il rischio di ipoparatiroidismo è inversamente proporzionale all’esperienza del chirurgo (dal 0.5 al 10%). In ogni modo l’ipoparatiroidismo che ne deriva può essere transitorio o permanente.
La mancata formazione delle paratiroidi (agenesia) può essere isolata o associata ad alterazioni di altre ghiandole come il timo (Sindrome di Di George).
La produzione di anticorpi anti-paratiroidi determina, invece, il quadro di ipoparatiroidismo autoimmune che può essere isolato o associato ad altre malattie autoimmuni come il morbo di Addison, la gastrite atrofia e il diabete tipo 1 (Sindrome Polighiandolare Autoimmune).
Forme sporadiche di ipoparatiroidismo primario possono riscontrarsi nel caso di malattie da accumulo di rame (morbo di Wilson) o di ferro (emocromatosi o nella talassemia).
L’ipoparatiroidismo funzionale, può essere causato da severa ipomagnesemia in quanto il magnesio è fondamentale per la normale secrezione di PTH. Sono inoltre segnalate delle forme familiari di resistenza al PTH (pseudoipoparatiroidismo) o di secrezione di PTH inattivo.
L’ipoparatiroidismo idiopatico, infine, ha cause sconosciute.
In conclusione le cause di ipoparatirodismo possono essere così riassunte:
a) Ipoparatiroidismo postchirurgico (iatrogeno)
b) Ipoparatiroidismo autommune
Isolato
Sindrome Polighiandolare
c) Agenesia delle paratiroidi
Isolata
Sindrome di Di George
d) Infiltrazione delle paratiroidi
Emocromatosi
Morbo di Wilson
e) Ipoparatiroidismo funzionale
Ipomagnesemia
Neonati di madri iperparatiroidee
f) Pseudoipoparatiroidismo
g) Secrezione di PTH inattivo
h) Ipoparatiroidismo idiopatico
Leggi anche:
- Eutirox fa ingrassare o dimagrire?
- Tiroide: anatomia, funzioni e patologie in sintesi
- Paratiroidi: anatomia e funzioni in sintesi
- Differenza tra tiroide e paratiroide
- Paratiroidectomia: intervento, convalescenza e conseguenze
Sintomi
La gravità dei sintomi dipende dalla severità e dalla cronicità dell’ipocalcemia.
Una rapida diminuzione della calcemia favorisce la comparsa di crisi tetanica. Questa è solitamente preceduta da parestesie (formicolio) intorno alla bocca e alle mani. Successivamente possono comparire spasmi al volto ed agli arti. Caratteristica è la comparsa di “mano ad ostetrico” e nei casi più gravi di ipocalcemia, soprattutto nei bambini, può presentarsi anche spasmo laringeo.
La tetania latente, invece, può essere messa in evidenza con la ricerca del segno di Chvostek (rapida contrazione dei muscoli dell’emivolto in risposta alla percussione del nervo facciale) e del segno di Trousseau (comparsa di mano ad ostetrico dopo pochi minuti di compressione sul braccio medinate sfigmomanometro).
La cute può presentarsi secca e predisposta alle infezioni da candida. Le unghie sono fragili e deformate con striature trasversali.
Infine va ricordato che l’iperventilazione da disturbi emotivi può causare alcalosi e precipitare un’ipocalcemia.
Diagnosi
La diagnosi è innanzitutto clinica anche se nell’ipoaratiroidismo cronico la sintomatologia può essere sfumata.
Il laboratorio evidenzia bassi valori di paratormone (PTH) in presenza di calcio basso (ipocalcemia ) e fosforo alto (iperfosforemia). L’eliminazione di calcio nelle urine (calciuria) può essere alta se la calcemia è molto alta.
La diagnosi difefrenziale è con tutte le altre condizioni con ipocalcemia che si caratterizzano, tuttavia, per la presenza di valori elevati di PTH (pseudoipoparatiroidismo, insufficienza renale cronica, deficit di vitamina D, tubulopatie con perdita di calcio, malassorbimenti, pancreatite acuta, metastasi osteoblastiche). Esistono, tuttavia, delle forme familiari caratterizzate da ipocalcemia e ipercalciuria con PTH normal-bassi che devono essere distinte in quanto, in queste forme, un terapia con il calcio determina un peggiormento della calciuria e della funzione renale e pertanto non deve essere somministrato.
Terapia
L’obiettivo del trattamento dell’ipoparatiroidismo è ripristinare l’equilibrio nelle concentrazioni di calcio e degli altri minerali nell’organismo ed è basato sull’assunzione, che in genere deve proseguire per tutta la vita, di:
- calcio (calcio carbonato);
- vitamina D (calcifediolo o calcitriolo).
Nel caso di ipoparatiroidismo il dosaggio di vitamina D richiesto è solitamente superiore alla norma in quanto l’attività dell’1-alfa-idrossilasi renale è ridotta a causa dei bassi valori di PTH.
Le crisi tetaniche, invece, richiedono un intervento immediato con somministrazione di calcio per via endovenosa.
Leggi anche:
- Nodulo Tiroideo – sintomi e cure
- Ecografia della tiroide: a cosa serve, come si svolge e come ci si prepara all’esame
- Tiroide e obesità: qual è il vero legame?
- Non mangio eppure ingrasso, e se fosse ipotiroidismo?
- Ipotiroidismo: sintomi, diagnosi, cura farmacologica e consigli dietetici
Prevenzione
L’ipoparatiroidismo autoimmune non è prevenibile. L’ipoparatiroidismo postchirurgico può essere prevenuto evitando di danneggiare per quanto possibile le paratiroidi in corso di interventi chirurgici al collo, affidantosi quindi ad un chirurgo esperto.
Leggi anche:
- Paratormone: cos’è, alto, basso, cause, valori normali e patologici
- Ipoparatiroidismo primitivo, secondario autoimmune, cure
- Iperparatiroidismo primitivo, secondario normocalcemico, cure, dieta
- Fumare fa ingrassare o dimagrire?
- Smettere di fumare fa ingrassare o dimagrire?
- Fumare marijuana fa ingrassare o dimagrire?
- La creatina fa ingrassare o dimagrire?
- Eutirox fa ingrassare o dimagrire?
- La banana fa ingrassare o dimagrire? Quante calorie ha?
- Le mele fanno ingrassare o dimagrire? Quante calorie hanno?
- Fa più ingrassare il prosciutto cotto o quello crudo? Quante calorie hanno?
- Bere tanta acqua fa ingrassare o dimagrire? Quanta berne?
- Il caffè fa ingrassare o dimagrire? Quante calorie ha?
- Saltare la colazione fa ingrassare o dimagrire?
- Lo stress fa ingrassare o dimagrire?
- L’arancia fa ingrassare o dimagrire? Quante calorie ha?
- Il formaggio fa ingrassare o dimagrire?
- Lo yogurt fa dimagrire o ingrassare? Quante calorie ha?
- La frutta fa ingrassare o dimagrire?
- L’ananas fa ingrassare o dimagrire? Quante calorie ha?
- Celiachia e dieta senza glutine: fanno ingrassare o dimagrire?
- Il fieno greco fa ingrassare o dimagrire?
- Bere vino fa ingrassare o dimagrire? Quante calorie ha?
- Il riso fa ingrassare o dimagrire? Quante calorie ha?
- La birra fa ingrassare?
- Tumori, radioterapia e chemioterapia fanno ingrassare o dimagrire?
- Patologie della tiroide: possono far veramente ingrassare?
- Il sushi fa ingrassare o dimagrire? Quante calorie ha?
- Il cioccolato fa ingrassare o dimagrire? Quante calorie ha?
- Il miele fa ingrassare o dimagrire? Quante calorie ha?
- Allattare al seno fa dimagrire
- Dormire poco fa ingrassare o dimagrire?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

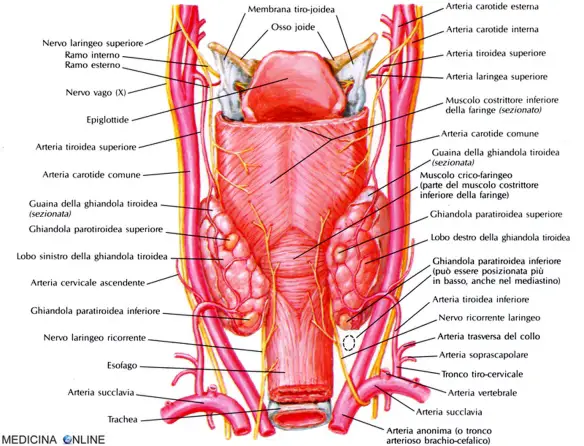 La maggioranza delle persone ha quattro ghiandole paratiroidee: due su ciascun lato del collo, poste dietro la tiroide, responsabili del mantenimento dei livelli di calcio nel sangue. Quando questi livelli si abbassano, le ghiandole paratiroidee secernono l’ormone paratiroideo (PTH) che preleva il calcio dalle ossa. Le ghiandole paratiroidee interrompono la secrezione dell’ormone PTH quando nel sangue c’è una quantità sufficiente di calcio. Quando le ghiandole sono sane, questo sistema di regolazione permette di mantenere nella normalità i livelli di calcio. Quando la concentrazione di calcio nel sangue è eccessivamente elevata si ha ipercalcemia, determinata principalmente da una produzione eccessiva di ormone PTH in una o più ghiandole. Si tratta di una forma di iperparatiroidismo chiamata iperparatiroidismo primario, due volte più frequente nelle donne che negli uomini. Quando le ghiandole paratiroidee ammalate causano un aumento dei livelli di calcio nel sangue, potrebbe essere necessario asportarle chirurgicamente (paratiroidectomia). Il medico deve innanzitutto determinare quante delle quattro ghiandole sono malate e quali devono essere asportate. La causa più frequente di iperproduzione di PTH è la presenza di tumore delle ghiandole paratiroidee, di solito benigno (adenoma). I tumori delle ghiandole paratiroidee raramente sono maligni. Un adenoma secerne ormone PHT come le ghiandole paratiroidee, ma a differenza di queste non interrompe la produzione di ormone in risposta a concentrazioni elevate di calcio nel sangue. I livelli di calcio nel sangue possono aumentare anche se soltanto una delle ghiandole è ammalata: infatti, ciò si verifica in circa l’80% dei casi
La maggioranza delle persone ha quattro ghiandole paratiroidee: due su ciascun lato del collo, poste dietro la tiroide, responsabili del mantenimento dei livelli di calcio nel sangue. Quando questi livelli si abbassano, le ghiandole paratiroidee secernono l’ormone paratiroideo (PTH) che preleva il calcio dalle ossa. Le ghiandole paratiroidee interrompono la secrezione dell’ormone PTH quando nel sangue c’è una quantità sufficiente di calcio. Quando le ghiandole sono sane, questo sistema di regolazione permette di mantenere nella normalità i livelli di calcio. Quando la concentrazione di calcio nel sangue è eccessivamente elevata si ha ipercalcemia, determinata principalmente da una produzione eccessiva di ormone PTH in una o più ghiandole. Si tratta di una forma di iperparatiroidismo chiamata iperparatiroidismo primario, due volte più frequente nelle donne che negli uomini. Quando le ghiandole paratiroidee ammalate causano un aumento dei livelli di calcio nel sangue, potrebbe essere necessario asportarle chirurgicamente (paratiroidectomia). Il medico deve innanzitutto determinare quante delle quattro ghiandole sono malate e quali devono essere asportate. La causa più frequente di iperproduzione di PTH è la presenza di tumore delle ghiandole paratiroidee, di solito benigno (adenoma). I tumori delle ghiandole paratiroidee raramente sono maligni. Un adenoma secerne ormone PHT come le ghiandole paratiroidee, ma a differenza di queste non interrompe la produzione di ormone in risposta a concentrazioni elevate di calcio nel sangue. I livelli di calcio nel sangue possono aumentare anche se soltanto una delle ghiandole è ammalata: infatti, ciò si verifica in circa l’80% dei casi L’ecografia della tiroide è senza alcun dubbio l’esame diagnostico più importante per lo studio della morfologia della ghiandola tiroidea. Come tutte le tecniche ecografiche, si basa sulla differente capacità dei tessuti di riflettere gli ultrasuoni emessi da una sonda. L’apparecchio è in grado di registrare l’intensità delle onde riflesse, convertendole sullo schermo in segnali luminosi che ricostruiscono in tempo reale l’aspetto anatomico della tiroide.
L’ecografia della tiroide è senza alcun dubbio l’esame diagnostico più importante per lo studio della morfologia della ghiandola tiroidea. Come tutte le tecniche ecografiche, si basa sulla differente capacità dei tessuti di riflettere gli ultrasuoni emessi da una sonda. L’apparecchio è in grado di registrare l’intensità delle onde riflesse, convertendole sullo schermo in segnali luminosi che ricostruiscono in tempo reale l’aspetto anatomico della tiroide. La tiroidectomia è la rimozione di tutta o parte della tiroide, una ghiandola a forma di farfalla situata alla base del nostro collo. Essa produce ormoni che regolano ogni aspetto del metabolismo, dalla frequenza cardiaca e di quanto velocemente si bruciano calorie. La tiroidectomia è usata per trattare i disordini della tiroide, come il cancro, l’allargamento non canceroso della tiroide (gozzo) e l’iperattività della tiroide (ipertiroidismo). Quanto della tiroide viene rimosso durante la tiroidectomia dipende dal motivo per cui si esegue l’intervento chirurgico. Se solo una parte viene rimossa (tiroidectomia parziale), la tiroide può essere in grado di funzionare normalmente dopo l’intervento chirurgico. Se la tiroide viene rimossa totalmente (tiroidectomia totale), è necessario un trattamento quotidiano con ormone tiroideo per sostituire la funzione naturale della ghiandola.
La tiroidectomia è la rimozione di tutta o parte della tiroide, una ghiandola a forma di farfalla situata alla base del nostro collo. Essa produce ormoni che regolano ogni aspetto del metabolismo, dalla frequenza cardiaca e di quanto velocemente si bruciano calorie. La tiroidectomia è usata per trattare i disordini della tiroide, come il cancro, l’allargamento non canceroso della tiroide (gozzo) e l’iperattività della tiroide (ipertiroidismo). Quanto della tiroide viene rimosso durante la tiroidectomia dipende dal motivo per cui si esegue l’intervento chirurgico. Se solo una parte viene rimossa (tiroidectomia parziale), la tiroide può essere in grado di funzionare normalmente dopo l’intervento chirurgico. Se la tiroide viene rimossa totalmente (tiroidectomia totale), è necessario un trattamento quotidiano con ormone tiroideo per sostituire la funzione naturale della ghiandola.