Molti pazienti mi chiedono, con profondo timore ed ansia, cosa sia l’aneurisma dell’aorta addominale. Oggi facciamo un po’ di chiarezza su questa patologia. Per definizione un “aneurisma” è una dilatazione anomala e permanente della parete di un segmento di un’arteria, almeno pari al 50% (altrimenti si parla di ectasia), causata da un trauma o da una patologia che interessa il vaso sanguigno (ad esempio aterosclerosi). Un aneurisma dell’aorta addominale è una dilatazione patologica permanente che interessa la parete della più grande arteria dell’addome: l’aorta. Sebbene le cause precise siano al momento ignote, la comunità scientifica ritiene che l’insorgenza di un aneurisma addominale sia favorita da diversi fattori, tra cui ipertensione arteriosa, invecchiamento, famigliarità e fumo di sigaretta. I sintomi, quando presenti, consistono in una strana sensazione pulsante a livello dell’ombelico, accompagnata da dolore addominale persistente e dolore lombare.
Per una diagnosi precisa, oltre all’esame obiettivo, occorrono solitamente un’ecografia addominale, una TAC e/o una risonanza magnetica nucleare. La terapia prevede l’intervento chirurgico, il quale viene generalmente praticato solo in caso di aneurismi di grandi dimensioni.
Un aneurisma è una dilatazione patologica di un vaso sanguigno, generalmente un’arteria. I problemi per la salute derivano dal fatto che, una volta dilatatasi, la parete vasale si indebolisce e può rompersi con facilità; in caso di rottura, la perdita di sangue che ne consegue può essere massiva e portare anche alla morte. Inoltre, anche se non dovesse rompersi, un aneurisma di grandi dimensioni può comunque pregiudicare la corretta circolazione sanguigna e favorire la formazione di coaguli sanguigni o di trombi.
Leggi anche: Tipi e grandezza degli aneurismi cerebrali
Cos’è l’aorta?
L’aorta è il vaso arterioso più grande e importante del corpo umano. Origina direttamente dal cuore (ventricolo sinistro) e, grazie alle sue innumerevoli ramificazioni, diffonde il sangue verso ogni distretto anatomico: testa, arti superiori, organi dell’addome e arti inferiori. A livello puramente didattico, l’aorta viene distinta in due principali segmenti: aorta toracica e aorta addominale.
Cos’è un aneurisma dell’aorta addominale?
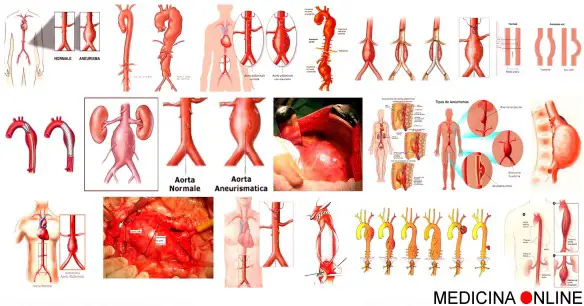
Un aneurisma dell’aorta addominale, detto più semplicemente aneurisma addominale o AAA, è un rigonfiamento patologico di una porzione del tratto di aorta passante per l’addome (vedere figura).
Come per ogni altro aneurisma, la parete aortica interessata dal rigonfiamento è fragile e può rompersi con relativa facilità, provocando una grave perdita di sangue. Per dare un’idea della gravità degli aneurismi addominali, si pensi che il 70-90% dei casi di rottura spontanea si conclude con la morte del soggetto colpito. Insieme agli aneurismi cerebrali, quelli che interessano l’aorta addominale sono gli aneurismi che più mettono in pericolo la vita di un individuo.
Diametro
Diametro dell’aorta, normale e patologico:
- In condizioni normali, nell’adulto, il diametro dell’aorta addominale misura circa 20 millimetri (cioè 2 centimetri).
- Si parla di aneurisma addominale quando il rigonfiamento aortico raggiunge almeno i 30 millimetri (ovvero 3 centimetri) di diametro.
- L’aneurisma è ritenuto di grandi dimensioni quando raggiunge un diametro di 55 millimetri (5,5 centimetri).
Leggi anche: Cosa si prova e cosa succede quando si rompe un aneurisma cerebrale?
Dove sono localizzati più frequentemente gli aneurismi addominali?
Gli aneurismi addominali possono insorgere in vari punti dell’aorta addominale: sotto, sopra e allo stesso livello dei reni (rispettivamente posizione sottorenale, sovrarenale e pararenale), e in prossimità della diramazione che porta alle arterie iliache. Secondo una ricerca statistica, il 90% degli aneurismi dell’aorta addominale è sottorenale. Va ricordato ai lettori che l’aorta può essere interessata da un aneurisma anche ad altri livelli dell’aorta, come ad esempio a livello toracico: in questo caso si parla di aneurisma dell’aorta toracica.
Epidemiologia
La formazione di un aneurisma addominale è assai più frequente tra gli individui di età avanzata (N.B: sopra i 65 anni, si osserva un aumento sensibile del numero di casi), tra i fumatori e tra i soggetti affetti da ipertensione arteriosa. Inoltre, si è notato che gli uomini sono più colpiti delle donne e che la razza maggiormente interessata è quella caucasica. Secondo alcuni studi statistici, gli uomini di età superiore ai 65 anni hanno dall’1 al 3% di probabilità di andare incontro alla rottura di un AAA. Come si è detto, la mortalità in caso di rottura di un aneurisma addominale è assai elevata (tra il 70 e il 90%).
Leggi anche: Rottura di aneurisma dell’aorta addominale: intervento chirurgico
Quali sono le cause dell’aneurisma dell’aorta addominale?
La causa precisa che porta alla formazione di un aneurisma dell’aorta addominale è sconosciuta.
Molti medici, tuttavia, concordano nell’attribuire un ruolo fondamentale a fattori di rischio come:
- L’invecchiamento. La parete dei vasi sanguigni è composta da elastina e collagene. La prima assicura elasticità ai vasi; la seconda ne garantisce la forza e la resistenza alle sollecitazioni.
E’ ormai assodato che l’invecchiamento determini una perdita progressiva sia di elastina che di collagene; ciò irrigidisce e rende più fragile la parete vasale, pertanto è anche più facilmente soggetta a dilatazioni permanenti e rotture.
- L’aterosclerosi. Si tratta di una malattia degenerativa che interessa le arterie di medio e grosso calibro e che dipende da numerosi fattori di rischio (quali fumo, obesità, diabete, sedentarietà ecc.).
L’aterosclerosi è caratterizzata dall’accumulo, sulla parete interna dei vasi, di depositi di grasso e di altre sostanze (i cosiddetti ateromi o placche aterosclerotiche); questi, una volta infiammati, possono rompersi e provocare sanguinamento. A tale emorragia fa seguito il normale processo di coagulazione, che, però, quando avviene all’interno dei vasi e in prossimità di ciò che rimane degli ateromi, può avere pericolose conseguenze: possono infatti formarsi trombi o coaguli sanguigni, che vanno a sommarsi alla placca aterosclerotica ostacolando il normale flusso ematico.
- L’ipertensione. L’alta pressione arteriosa è scatenata da numerosi fattori, tra cui: il sovrappeso, l’obesità, la sedentarietà, il fumo di sigaretta, l’invecchiamento, lo stress, una certa predisposizione genetica, l’ipercolesterolemia ecc. Di conseguenza, tutte queste situazioni sono anche fattori favorenti un aneurisma dell’aorta addominale.
- Il fumo di sigaretta. Il fumo di sigaretta, sia attivo che passivo, oltre a danneggiare direttamente le arterie, favorisce anche la formazione di ateromi e l’innalzamento della pressione arteriosa.
- La vasculite. È il termine medico che indica un’infiammazione delle pareti dei vasi sanguigni. Può essere provocata da un’infezione, un’allergia, alcuni tipi di tumore, alcune malattie autoimmuni o certi farmaci.
- Una determinata predisposizione genetica. Gli individui che hanno una storia familiare di aneurisma addominale sono predisposti a sviluppare tali disturbi con maggiore facilità e prima del solito (cioè prima dell’età soglia di 65 anni). Ciò ha indotto a pensare che giochi un ruolo fondamentale anche la componente genetica.
Leggi anche: Cos’è un infarto e quanti tipi di infarto conosci?
Di solito, i fattori sopradescritti agiscono di concerto, cioè insieme. Pertanto, è più facile che un individuo sviluppi un aneurisma se è contemporaneamente fumatore e affetto da ipertensione oppure se è fumatore, obeso, predisposto geneticamente al problema ecc.
Quali sono i sintomi, segni e complicazioni dell’aneurisma dell’aorta addominale?
L’aneurisma dell’aorta addominale è spesso asintomatico (cioè privo di sintomi evidenti): secondo alcune indagini statistiche, infatti, circa 7 individui affetti su 10 non manifestano alcun disturbo degno di nota. Nei rimanenti casi, in cui è invece sintomatico, l’aneurisma addominale può causare:
- Una strana sensazione pulsante a livello dell’ombelico.
- Un dolore profondo e costante all’interno dell’addome o su un lato soltanto (la sensazione dolorosa è dovuta alla pressione che la dilatazione, creata dall’aneurisma, esercita sulle strutture anatomiche adiacenti).
- Un dolore alla zona lombare.
E’ importante notare che spesso la presenza o meno di sintomi è legata alla grandezza e alla velocità di crescita dell’aneurisma addominale. In genere, infatti, gli aneurismi asintomatici sono di dimensioni ridotte e a sviluppo lento, mentre gli aneurismi sintomatici sono per lo più di dimensioni notevoli e a crescita rapida.
Quando rivolgersi al medico e chi deve controllarsi con maggiore frequenza?
Qualora si avvertano uno o più dei sintomi prima elencati, è buona norma contattare il proprio medico. Inoltre, se per qualche ragione si è un soggetto fortemente a rischio, è altrettanto opportuno sottoporsi a controlli periodici; per esempio, si consiglia una visita specialistica a:
- I grandi fumatori, aventi 65 anni o di più
- Le persone dai 65 anni in su, di sesso maschile e affette da ipertensione
- I fumatori con una storia familiare di aneurisma dell’aorta addominale
- Gli uomini con una storia familiare di AAA, affetti da obesità
Leggi anche: Aorta addominale: dove si trova?
Complicazioni degli aneurismi dell’aorta addominale
Gli aneurismi dell’aorta addominale, specie se di grandi dimensioni, possono rompersi e provocare emorragie così importanti e consistenti da portare anche alla morte dell’individuo.
I sintomi e i segni solitamente provocati dalla rottura di un aneurisma addominale sono:
- Dolore intenso e persistente a livello addominale e lombare
- Dolore che si irradia dalla zona lombare alle gambe
- Intensa sudorazione
- Giramenti di testa
- Nausea e vomito
- Ipotensione (cioè bassa pressione arteriosa)
- Polso veloce
- Perdita di conoscenza
- Difficoltà respiratorie
Un’altra seria conseguenza, che può avere luogo a seguito di un aneurisma addominale, consiste nella più facile formazione di emboli all’interno del sistema vascolare.
Gli emboli sono, quasi sempre, dei coaguli di sangue capaci di spostarsi dalla sede d’origine (in questo caso l’aneurisma) ad altre arterie contigue di diametro inferiore, situate per esempio nelle gambe, nei piedi o negli organi addominali (rene, fegato ecc); una volta raggiunto un vaso di diametro sufficientemente piccolo da impedirne l’avanzamento, l’embolo blocca come un tappo il flusso di sangue locale.
Leggi anche: Aneurisma dell’aorta addominale: cos’è e quando diventa pericoloso
Dimensione della dilatazione e probabilità di rottura dell’aneurisma
Esiste una correlazione tra possibilità di rottura e grandezza della dilatazione:
- 40 mm – 55 mm: la probabilità di rottura è pari a un 1%
- 55 mm – 60 mm: la probabilità di rottura è pari a un 10%
- 60 mm – 69 mm: la probabilità di rottura è pari a un 15%
- 70 mm – 79 mm: la probabilità di rottura è pari a un 35%
- 80 mm o di più: la probabilità di rottura è pari a un 50%
Diagnosi di aneurisma dell’aorta addominale
Un medico può accorgersi della presenza di un aneurisma addominale anche con un semplice esame obiettivo, in quanto, al fonendoscopio, può avvertire un rumore particolare e del tutto caratteristico. Tuttavia, per poter delineare le precise caratteristiche dell’aneurisma (dimensioni, posizione, gravità ecc) occorrono diverse procedure diagnostiche, assai più precise, come l’ecografia addominale, la TAC e la risonanza magnetica nucleare. Attenzione: l’esame obiettivo è attendibile nella maggior parte dei casi; tuttavia, se l’aneurisma dell’aorta addominale è piccolo, il medico potrebbe non percepire alcun rumore indicativo. Pertanto, senza ulteriori indagini, il problema rimane inosservato.
Ecografia addominale
L’ecografia addominale è un esame strumentale sufficientemente esauriente e privo di pericolosità. L’indagine prevede l’uso di una sonda a ultrasuoni, la quale, una volta appoggiata sulla cute del paziente, è in grado di proiettare su un monitor gli organi interni di quest’ultimo. Nel punto in cui appoggia la sonda, il medico spalma del gel, che serve soltanto a migliorare la qualità delle immagini. In caso di aneurisma addominale, l’ecografia permette non solo di localizzare il punto esatto della dilatazione, ma anche di misurarne il diametro.
TAC
La TAC (tomografia assiale computerizzata) fornisce delle immagini chiare degli organi interni, mostrando minuziosamente l’aspetto dell’aorta e degli altri vasi arteriosi che da essa dipartono.
Risonanza magnetica
Grazie alla creazione di campi magnetici, la risonanza magnetica nucleare fornisce un’immagine precisa degli organi contenuti nell’addome, compresi l’aorta e le sue prime ramificazioni. Non è invasiva e non prevede l’utilizzo di radiazioni nocive per l’uomo.
Terapia dell’aneurisma dell’aorta addominale
Il solo modo per poter curare un aneurisma dell’aorta addominale è intervenire con un’operazione chirurgica ad hoc, tuttavia bisogna specificare che la chirurgia è riservata soltanto ai pazienti con aneurismi di diametro superiore ai 55 millimetri (5,5 centimetri). Infatti, quando la dilatazione aortica è di dimensioni ridotte, è preferibile limitarsi al principio del “guardare e aspettare” (o principio della “sorveglianza”). Perché non operare gli aneurismi più piccoli? L’operazione chirurgica per la risoluzione di un aneurisma addominale è molto delicata e il rischio che il paziente muoia durante la sua esecuzione è concreto. Pertanto, viene praticata solo quando il rischio di morte per rottura dell’aneurisma è superiore al rischio di morte per le complicazioni legate all’intervento chirurgico. In altre parole, i medici decidono di operare solo se la presenza dell’aneurisma è considerata più insidiosa della pratica operatoria. Come anticipato, gli aneurismi addominali più pericolosi sono quelli di grandi dimensioni. Cosa significa il principio del “guardare ed aspettare”? Il principio del “guardare e aspettare” consiste nel sottoporre il paziente a un’ecografia addominale ogni 6-12 mesi. Secondo i medici, questo è un ottimo modo per monitorare la situazione e accorgersi per tempo di un’eventuale ingrandimento della dilatazione. Quali sono i trattamenti chirurgici attualmente disponibili?
Per riparare l’aorta addominale colpita da aneurisma, attualmente esistono due principali opzioni chirurgiche: la procedura tradizionale e la procedura endovascolare.
Procedura tradizionale
La procedura tradizionale, o “a cielo aperto”, consiste nel rimuovere la sezione di aorta interessata dall’aneurisma, per poi sostituirla con una struttura di forma analoga ma di materiale sintetico. In altre parole, il chirurgo esegue una sorta di trapianto. Tale approccio è molto invasivo, perché prevede l’incisione dell’addome e di un vaso arterioso importante come l’aorta. Il recupero post-operatorio può richiedere anche più di 30 giorni.
Procedura endovascolare
Consiste nel rinforzare le pareti dell’aneurisma inserendo, internamente alla dilatazione, una protesi metallica di forma circolare e simile a una rete (detta stent). Il posizionamento della protesi avviene tramite un catetere infilato in un’arteria della gamba e condotto fino all’aorta. Una volta posizionato, lo stent è fissato con delle clip metalliche, in modo tale che non si muova dalla sua posizione. Il vantaggio di questa procedura consiste nella bassa invasività e nei tempi di recupero più brevi rispetto alla tecnica tradizionale. Lo svantaggio è che lo stent potrebbe staccarsi, rendendo così necessario un altro intervento per la sua sistemazione. Per assicurarsi che lo stent si mantenga in posizione corretta, è consigliabile svolgere un’ecografia addominale ogni 6-12 mesi. Secondo uno studio statistico, le due procedure, se vanno a buon fine, garantiscono risultati simili: il tasso di sopravvivenza a lungo termine è infatti sovrapponibile. Da quali parametri dipende, allora, la scelta della procedura chirurgica? Per scegliere quale procedura è meglio adottare, il medico valuta l’età del paziente, il suo stato di salute generale (funzione renale ecc.) e la sede dell’aneurisma.
Leggi anche: Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
Rottura dell’aneurisma dell’aorta addominale
Quando un aneurisma dell’aorta addominale va incontro a rottura, bisogna intervenire immediatamente, nel giro di pochi minuti; una simile situazione è infatti molto grave e può portare in modo alquanto repentino alla morte.
Consigli per prevenire un ulteriore peggioramento delle condizioni
In presenza di un aneurisma addominale il medico raccomanda al paziente di:
- Non fumare
- Praticare regolarmente attività fisica
- Mangiare sano e in maniera equilibrata, quindi limitare le dosi di cibo, gli alimenti grassi e il sale
- Perdere peso, in caso di sovrappeso e obesità
- Non bere alcolici
- Se si soffre di diabete, ipercolesterolemia, ipertensione ecc, curarsi secondo le indicazioni del medico
Queste stesse indicazioni valgono anche a livello di prevenzione. Tuttavia, bisogna ricordare che se esiste una predisposizione genetica alla formazione di aneurismi, anche l’adozione delle corrette misure preventive potrebbe non essere sufficiente ad impedirne la comparsa.
Prognosi
Molto spesso, l’individuo che sviluppa un aneurisma addominale è anche a rischio delle altre malattie cardiovascolari ad esso associate (coronaropatie, ictus, arteriopatie degli arti inferiori ecc.). Non a caso, la maggior parte di questi pazienti muore per un attacco di cuore o per un ictus, mentre ben più rari sono i decessi per rottura dell’aneurisma.
Mortalità post-intervento
La mortalità, dopo un intervento (riuscito) di correzione di un AAA, è diminuita negli ultimi decenni; al momento (2014), nel mondo Occidentale il suo valore è pari all’1,6%. Risulta invece nettamente superiore la mortalità dopo un intervento per rimediare alla rottura spontanea di un aneurisma addominale; essa è infatti pari a circa il 40%.
Per approfondire:
Leggi anche:
- Sapresti riconoscere un infarto del miocardio? Impara ad identificarlo e salverai una vita (anche la tua)
- Differenza tra coronarie e arterie: miocardio e circolazione coronarica
- Vena porta e sistema portale: anatomia e funzioni della circolazione epatica
- Differenza tra cirrosi e fibrosi
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- I 7 “assi salva-cuore’”: pochi italiani li possiedono tutti
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Com’è fatto il cuore, a che serve e come funziona?
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Effetto Doppler: cos’è e come viene usato in campo medico?
- Ecocolordoppler: cos’è, a che serve e come funziona?
- Ecocolordoppler arterioso e venoso degli arti inferiori e superiori
- Ecocolordoppler cardiaco (ecocardio): funzioni, preparazione, gravidanza
- Ecocardiogramma per via transesofagea: preparazione, è doloroso?
- Differenza tra ecocardiografia ed elettrocardiogramma
- Ecocardiogramma da stress (ecostress) fisico e farmacologico: come si svolge, è pericoloso?
- Endocardite batterica: profilassi in bambini ed adulti
- Riduzione della riserva coronarica: cos’è e come si studia
- Ecocolordoppler dei tronchi sovraortici: come si effettua e quali patologie studia
- Doppler transcranico: a che serve, è pericoloso o doloroso?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
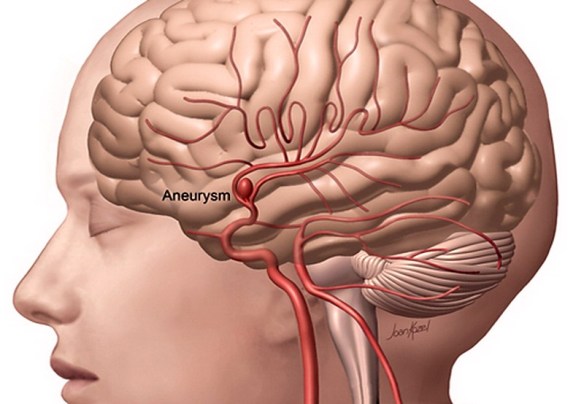 L’ictus cerebrale, conosciuto anche come “apoplessia” o “colpo apoplettico” si verifica quando una scarsa perfusione sanguigna al cervello provoca la morte delle cellule cerebrali. Vi sono due tipi principali di ictus cerebrale:
L’ictus cerebrale, conosciuto anche come “apoplessia” o “colpo apoplettico” si verifica quando una scarsa perfusione sanguigna al cervello provoca la morte delle cellule cerebrali. Vi sono due tipi principali di ictus cerebrale:
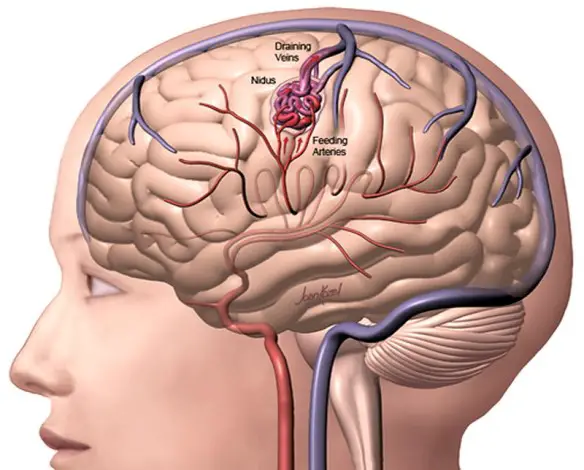 Le malformazioni artero-venose cerebrali sono patologie complesse che consistono in anomalie vascolari in cui le arterie, spesso ipertrofiche, confluiscono in una o più vene di scarico saltando il letto capillare (che fisiologicamente riduce la pressione). Il trattamento è spesso multidisciplinare: endovascolare, neurochirurgico e radiochirurgico.
Le malformazioni artero-venose cerebrali sono patologie complesse che consistono in anomalie vascolari in cui le arterie, spesso ipertrofiche, confluiscono in una o più vene di scarico saltando il letto capillare (che fisiologicamente riduce la pressione). Il trattamento è spesso multidisciplinare: endovascolare, neurochirurgico e radiochirurgico.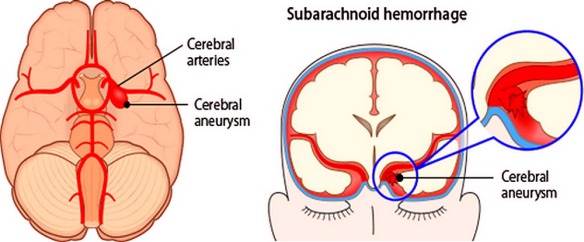 L’emorragia subaracnoidea (anche abbreviata ESA e chiamata subarachnoid hemorrhage in inglese) è un’emorragia – ovvero una fuoriuscita più o meno copiosa di sangue da un vaso leso – che si produce all’interno dello spazio subaracnoideo (lo spazio tra le meningi in cui scorrono le arterie cerebrali). Tra le cause più frequenti all’origine di questo tipo di emorragia ci sono
L’emorragia subaracnoidea (anche abbreviata ESA e chiamata subarachnoid hemorrhage in inglese) è un’emorragia – ovvero una fuoriuscita più o meno copiosa di sangue da un vaso leso – che si produce all’interno dello spazio subaracnoideo (lo spazio tra le meningi in cui scorrono le arterie cerebrali). Tra le cause più frequenti all’origine di questo tipo di emorragia ci sono  L’emorragia cerebrale (in inglese conosciuta come intracranial hemorrhage, intracranial bleed o ICH), corrisponde ad una fuoriuscita più o meno abbondante di sangue da un vaso arterioso o venoso, spesso sclerotico, dell’encefalo. Solitamente risulta associata a ipertensione ed aneurisma. L’emorragia cerebrale è caratterizzata dalla comparsa acuta di deficit neurologici dovuti alla rottura di un vaso arterioso cerebrale e al conseguente stravaso di sangue all’interno del cervello stesso.
L’emorragia cerebrale (in inglese conosciuta come intracranial hemorrhage, intracranial bleed o ICH), corrisponde ad una fuoriuscita più o meno abbondante di sangue da un vaso arterioso o venoso, spesso sclerotico, dell’encefalo. Solitamente risulta associata a ipertensione ed aneurisma. L’emorragia cerebrale è caratterizzata dalla comparsa acuta di deficit neurologici dovuti alla rottura di un vaso arterioso cerebrale e al conseguente stravaso di sangue all’interno del cervello stesso. Mal di testa e dolori acuti alla testa colpiscono 1 persona su 100 durante o appena concluso il rapporto sessuale. Il disturbo prende il nome di cefalea coitale, colpisce maggiormente il sesso maschile ed è spesso associato ad un aumento del dolore a mano che ci si avvicina all’orgasmo (cefalea orgasmica). L’incidenza è molto maggiore dell’1% in chi fa uso di cocaina e altre droghe eccitanti. Al momento dell’orgasmo solitamente il dolore tende apparentemente a sparire “coperto” dal forte piacere sessuale per poi ripresentarsi alcuni secondi dopo il termine dell’orgasmo. Il
Mal di testa e dolori acuti alla testa colpiscono 1 persona su 100 durante o appena concluso il rapporto sessuale. Il disturbo prende il nome di cefalea coitale, colpisce maggiormente il sesso maschile ed è spesso associato ad un aumento del dolore a mano che ci si avvicina all’orgasmo (cefalea orgasmica). L’incidenza è molto maggiore dell’1% in chi fa uso di cocaina e altre droghe eccitanti. Al momento dell’orgasmo solitamente il dolore tende apparentemente a sparire “coperto” dal forte piacere sessuale per poi ripresentarsi alcuni secondi dopo il termine dell’orgasmo. Il 
