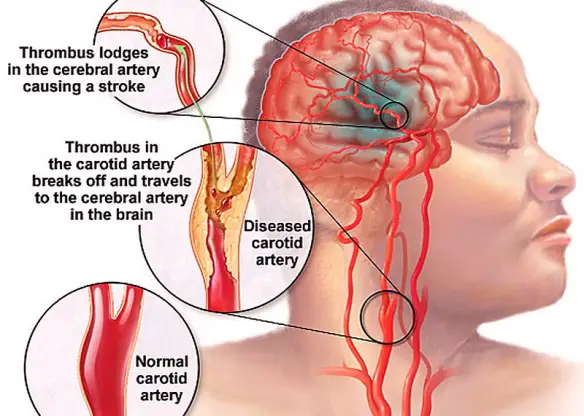
Un trombo nell’arteria carotide può determinare ictus cerebrale
Trombo, coagulo e trombosi
Con trombo (dal greco θρόμβος, che significa “grumo”) in medicina si identifica una massa costituita da fibrina con globuli rossi e bianchi, che si forma per coagulazione del sangue all’interno di un sistema cardiovascolare non interrotto: questa caratteristica lo distingue dal coagulo, che invece si forma all’esterno del sistema cardiovascolare quando esso presenti un’interruzione, oppure all’interno di un sistema cardiovascolare dopo la morte dell’individuo. I trombi possono formarsi in qualsiasi punto del sistema cardiovascolare e sono sempre ancorati alla parete del vaso. La formazione di un trombo ha cause riconducibili essenzialmente a tre alterazioni predisponenti principali, descritte dalla cosiddetta triade di Virchow:
- lesione dell’endotelio;
- stasi venosa o turbolenza del flusso sanguigno;
- ipercoagulabilità (trombofilia).
Quando un trombo, per svariate cause come ad esempio le turbolenze di flusso indotte dall’ipertensione arteriosa, si stacca dalla parete vasale, può determinare embolia.
Trombosi
La trombosi (dal greco θρόμβωσις, che significa “lesione da grumo”) è un processo patologico caratterizzato dalla formazione di uno o più trombi all’interno di uno o più vasi sanguigni. La trombosi ostacola del tutto o impediscono parzialmente la normale circolazione del sangue. Se un trombo è presente in una vena, si parla di trombosi venosa (ad esempio “trombosi venosa profonda degli arti inferiori“), se invece è sito all’interno di una arteria, si parla di trombosi arteriosa (ad esempio trombi nelle arterie coronarie, capaci di determinare infarto del miocardio, o trombi nelle arterie carotidi, capaci di determinare ictus cerebrale). Se la trombosi avviene all’interno del cuore, si parla di trombosi intracardiaca. La trombosi arteriosa e quella intracardiaca solitamente sono determinate da danni endoteliali, mentre la trombosi venosa è più frequentemente associata a stasi. Le trombosi venose o flebotrombosi, associate spesso a varici, sono più frequenti e si localizzano maggiormente negli arti inferiori; si distinguono in trombosi venosa profonda (TVP) e trombosi venosa superficiale (TVS). Per quanto riguarda le lesioni arteriose, i trombi possono essere in relazione all’aterosclerosi.
Per approfondire:
- Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
- Trombosi venosa profonda: cause, terapie, tempi di guarigione, rischi
- Differenza tra trombosi arteriosa e venosa profonda e superficiale
- Triade di Virchow: i tre fattori di rischio per la trombosi
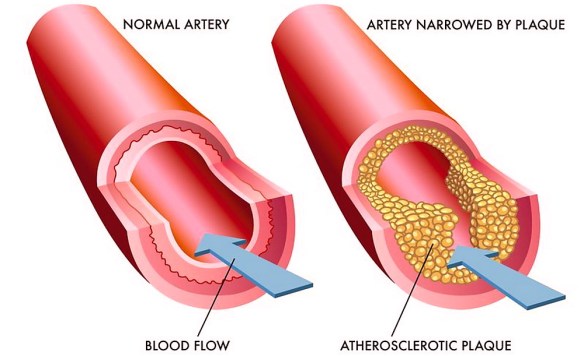
Flusso sanguigno normale e flusso sanguigno alterato dall’aterosclerosi
Arteriosclerosi, aterosclerosi e placca aterosclerotica
Con arteriosclerosi in medicina si indica un indurimento tessutale (“sclerosi”), della parete arteriosa che compare con l’avanzare dell’età, come conseguenza dell’accumulo di tessuto connettivo fibroso a scapito della componente elastica.
L’aterosclerosi o aterosi è un tipo specifico di arteriosclerosi caratterizzata da infiammazione cronica dell’intima (lo strato più interno delle arterie, in diretto contatto con il sangue) delle arterie di grande e medio calibro; infiammazione che è dovuta fondamentalmente, ma non solo, all’accumulo e alla ossidazione delle lipoproteine nella parete arteriosa e che produce un insieme dinamico di lesioni multifocali, la più tipica delle quali è la placca aterosclerotica. L’aterosclerosi è causata dal concorso di fattori molteplici, tra cui:
- fattori genetici (familiarità),
- fumo di sigaretta,
- ipercolesterolemia,
- sindrome metabolica,
- diabete mellito,
- ipertensione arteriosa,
- sovrappeso ed obesità,
- iperomocisteinemia,
- vita sedentaria,
- alcool,
- agenti infettivi.
L’aterosclerosi è cronica e progressiva, si manifesta tipicamente nell’età adulta o avanzata, e può causare o favorire patologie cardiovascolari anche molto gravi e mortali, come l’infarto del miocardio, gli aneurismi, disturbi vascolari periferici (in particolare agli arti inferiori) ed ictus cerebrale.
Per approfondire:
Embolo
Con embolo in medicina ci si riferisce ad un corpo di varia natura (solida, liquida o gassosa) che viaggia all’interno del circolo sanguigno e capace di determinare l’occlusione di un vaso sanguifero (embolia) qualora incontri un vaso sanguigno che ha un diametro inferiore al proprio. In molti casi l’embolo origina dalla rottura di un trombo (“tromboembolo“) che si è formato nelle cavità cardiache oppure nei vasi sanguigni venosi degli arti inferiori. Quando un tromboembolo determina una embolia, si parla di “tromboembolia” (ad esempio “tromboembolia polmonare“). Gli emboli possono essere formati anche da cellule adipose, cellule neoplastiche, aria penetrata nelle vene in seguito a iniezione o a ferita e conglomerati infetti.
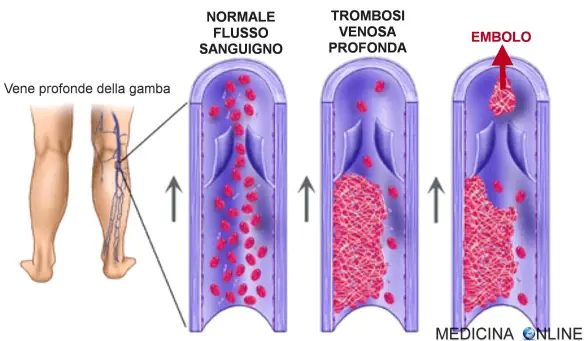
La trombosi venosa profonda è un fattore di rischio per l’embolia
Embolia
L’embolia (o “embolismo“) è l’ostruzione di un’arteria o di una vena, causata da un corpo estraneo al normale flusso sanguigno, che viene denominato embolo di dimensioni tali da ostruire un vaso arterioso o venoso. Nei casi più gravi in cui essa interessi un’arteria, l’embolia può provocare la morte del soggetto colpito per ischemia cerebrale, polmonare o cardiaca (infarto del miocardio, ictus cerebrale…). L’embolia da coaguli ematici è il tipo più frequente di embolia ed è detta tromboembolia. In base al tipo di corpo estraneo coinvolto, si parla di:
- embolia gassosa, quando l’embolo sia causato da una bolla di gas (ad esempio azoto). A tale tipo di embolia è particolarmente esposto chi pratica immersioni subacquee; infatti, nel caso in cui non vengano rispettati i tempi di decompressione, l’improvvisa variazione di pressione può portare alla formazione di bolle d’azoto nel circolo sanguigno. Analogamente, la stessa cosa può succedere nel caso di volo ad alta quota in una cabina non pressurizzata. In generale comunque, eccezion fatta per i casi succitati, l’embolia gassosa è un evento molto raro;
- embolia lipidica (chiamata anche liquida, adiposa o grassosa o sindrome lipido-embolica), quando l’embolo è costituito da un ammasso di grasso. I lipidi infatti essendo idrofobici e quindi insolubuli nel sangue idrofilo si dispongono a formare una micella che può provocare l’ostruzione del vaso. Tale embolia si verifica specialmente come effetto collaterale anche tardivo nel caso di eventi traumatici alle ossa del bacino e agli arti inferiori;
- embolia da liquido amniotico, nelle donne durante la gravidanza può accadere che del liquido amniotico venga spinto nel circolo sanguigno materno;
- embolia da colesterolo, causata da placche aterosclerotiche all’interno di un vaso sanguigno;
- embolia settica da grumi di germi solitamente frammisti a materiale di derivazione ematica o tissutale;
- embolia tumorale;
- tromboembolo, quando un trombo si stacca dalla parete del vaso che lo contiene e migra in altra regione del circolo potendo ostruire altri vasi in distretti più importanti. Le più frequenti embolie venose sono le embolie polmonari, quelle arteriose sono caratteristiche dell’ictus cerebrale.
Quindi trombosi ed embolia sono entrambe condizioni che determinano una riduzione di flusso (parziale o totale) causate rispettivamente da trombo e da embolo. Il trombo è “fermo” ed “attaccato” alla parete del vaso sanguigno, mentre l’embolo viaggia all’interno del circolo ematico, almeno finché non incontra un vaso sanguigno che ha un diametro inferiore al proprio: in questo caso l’embolo si può “bloccare” in quel punto. Quando l’embolo si forma dalla rottura di un trombo (l’evenienza più frequente), si parla di tromboembolo e tromboembolia.
Leggi anche:
- Embolia polmonare: massiva, diagnosi, da tumore, terapia
- Tromboembolia polmonare: epidemiologia, cause, fattori di rischio
- Tromboembolia polmonare e trombosi venosa profonda: sintomi e segni
- Tromboembolia polmonare: diagnosi, anamnesi, esame obiettivo, esami
- Tromboembolia polmonare: trattamento, obiettivi, farmaci, filtro cavale, chirurgia
- Infarto, ischemia, necrosi, aterosclerosi, trombo, embolo, ictus, miocardio… Facciamo chiarezza
- Embolia gassosa arteriosa da immersione: sintomi e cure
- Malattia da decompressione: terapia e fisiopatologia
- Flebite: cos’è, quando preoccuparsi, terapie, esercizi, è mortale?
- Flebotrombosi: cause, sintomi, rischi e trattamento
- Tromboflebite superficiale: significato, diagnosi, cure, rischi
- Differenza tra flebite, flebotrombosi, tromboflebite, trombosi venosa profonda
- Qual è la differenza tra arteria e vena?
- Autoregolazione ed importanza del flusso sanguigno cerebrale
- Differenza tra arterie, vene, capillari, arteriole e venule
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Cardioaspirin 100mg: effetti indesiderati, a cosa serve, dosaggi (foglio illustrativo)
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Differenza tra arteriola afferente ed efferente: struttura e funzioni
- Glomerulo renale: schema, funzione e flusso ematico renale
- Filtrazione glomerulare, riassorbimento e secrezione
- Saturazione dell’ossigeno: valori normali e patologici in anziani e bambini
- I migliori saturimetri professionali per uso ospedaliero e casalingo
- Emogasanalisi arterioso: procedura, interpretazione, è dolorosa?
- Ipossiemia: significato, valori, sintomi, conseguenze, rischi, cure
- Ipercapnia: valori, terapia, conseguenze e trattamento
- Ipossia: valori, conseguenze, sintomi, cure
- Anossia: definizione, cause, sintomi, sinonimo, cure
- Ipocapnia: significato, cause, valori, alcalosi respiratoria
- Differenza tra ipossiemia e ipercapnia
- Differenza tra ipossiemia, ipossia, anossiemia ed anossia
- Alterazioni dell’equilibrio acido-base: acidosi ed alcalosi respiratorie e metabolica
- Differenza tra acidosi ed alcalosi, metabolica e respiratoria
- Shock ipovolemico, emorragico, allergico, anafilattico, cardiogeno, ostruttivo, distributivo, settico
- Shock circolatorio (insufficienza circolatoria): cause, sintomi, diagnosi, cure
- Shock cardiogeno: cause, sintomi, rischi, diagnosi, terapie, prognosi, morte
- Insufficienza cardiaca: sintomi iniziali, sinistra, acuta, cronica
- Insufficienza cardiaca (scompenso cardiaco): cause, sintomi iniziali, tipi, cure
- Scompenso cardiaco: cause, sintomi iniziali, tipi, cure
- Infarto cardiaco: sintomi premonitori, cause, cosa fare, enzimi, cure
- Scompenso cardiaco (insufficienza cardiaca): cause e fattori di rischio
- Fisiopatologia dello scompenso cardiaco: performance miocardica e risposta di Frank-Starling
- Scompenso cardiaco (insufficienza cardiaca): sintomi, segni, diagnosi, esami
- Scompenso cardiaco: trattamento farmacologico e chirurgico
- Gittata cardiaca, indice cardiaco, pre-carico, post-carico e contrattilità
- Cuore polmonare: cause, sintomi, diagnosi, esami, trattamento
- Test della coagulazione PT, INR PTT, aPTT, TT: valori e significato
- Tempo di protrombina (PT): valori normali, INR alto, basso, cosa fare
- Tempo di tromboplastina parziale (PTT, aPTT): alto, basso, conseguenze
- Tempo di trombina (TT): valori normali, alto, basso, significato
- D-dimero alto in tumori, mestruazioni, gravidanza, infezioni
- Fibrina e fibrinogeno: valori, alto, basso e significato
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi articoli, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

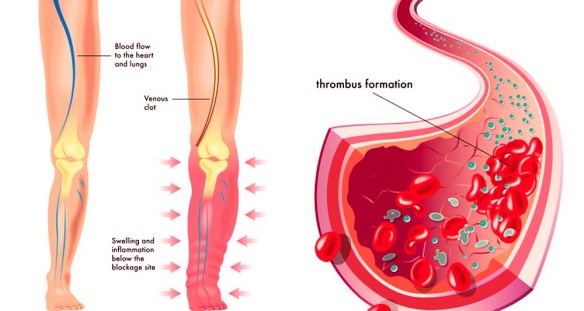 Il trombo è una massa solida costituita da fibrina contenente piastrine, globuli rossi e bianchi, che si forma per coagulazione del sangue all’interno di un sistema cardiovascolare non interrotto: questa caratteristica lo distingue dal coagulo, che invece si forma all’esterno del sistema cardiovascolare quando esso presenti un’interruzione, oppure all’interno di un sistema cardiovascolare dopo la morte dell’individuo. I trombi possono formarsi in qualsiasi punto del sistema cardiovascolare e sono sempre ancorati alla parete del vaso.
Il trombo è una massa solida costituita da fibrina contenente piastrine, globuli rossi e bianchi, che si forma per coagulazione del sangue all’interno di un sistema cardiovascolare non interrotto: questa caratteristica lo distingue dal coagulo, che invece si forma all’esterno del sistema cardiovascolare quando esso presenti un’interruzione, oppure all’interno di un sistema cardiovascolare dopo la morte dell’individuo. I trombi possono formarsi in qualsiasi punto del sistema cardiovascolare e sono sempre ancorati alla parete del vaso.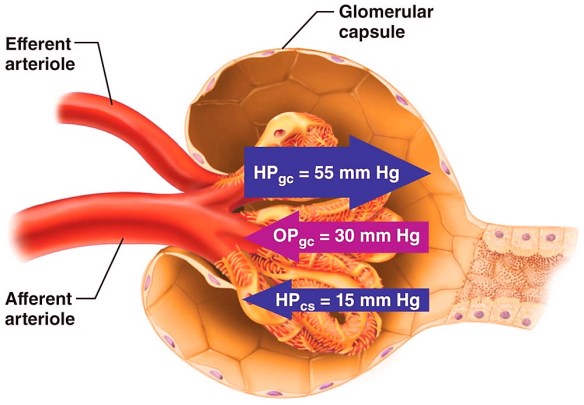 Le principali funzioni del rene sono due:
Le principali funzioni del rene sono due: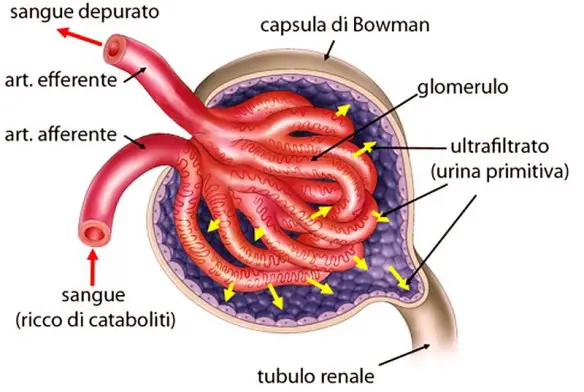 Arteriola afferente
Arteriola afferente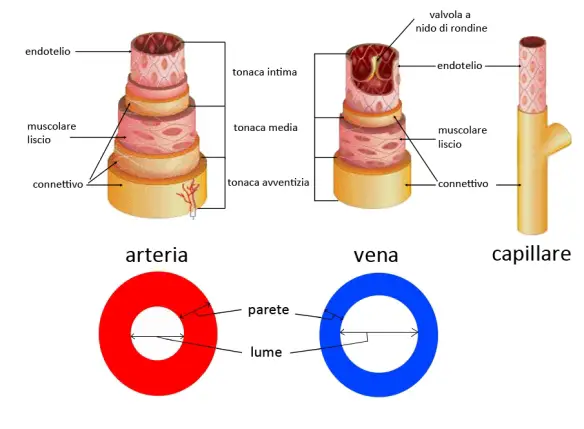 Se ti interessa capire nello specifico la differenza funzionale e morfologica tra arteria e vena, ti consiglio di leggere questo articolo:
Se ti interessa capire nello specifico la differenza funzionale e morfologica tra arteria e vena, ti consiglio di leggere questo articolo: 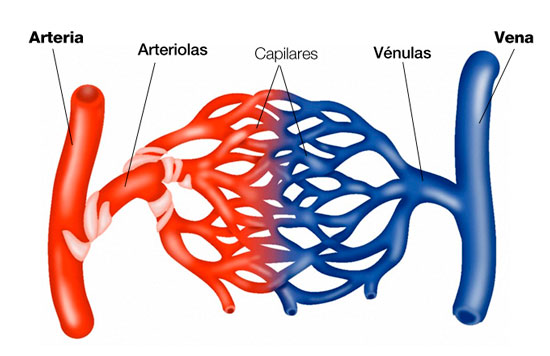
 I meccanismi fisiologici alla base dell’autoregolazione vascolare del flusso arterioso cerebrale sono molteplici e finalizzati alla modulazione del tono arteriolareIl tono arteriolare aumenta (per aumentare la pressione) quando la pressione sistolica si abbassa e si riduce (per diminuire la pressione) quando la pressione sistolica si eleva. Il termine d’autoregolazione cerebrovascolare si riferisce alla proprietà dei vasi di resistenza cerebrali di dilatarsi quando la pressione arteriosa è ridotta e di costringersi quando è aumentata. Lo scopo di questo meccanismo è di mantenere costante il flusso durante le variazioni della pressione di perfusione cerebrale.
I meccanismi fisiologici alla base dell’autoregolazione vascolare del flusso arterioso cerebrale sono molteplici e finalizzati alla modulazione del tono arteriolareIl tono arteriolare aumenta (per aumentare la pressione) quando la pressione sistolica si abbassa e si riduce (per diminuire la pressione) quando la pressione sistolica si eleva. Il termine d’autoregolazione cerebrovascolare si riferisce alla proprietà dei vasi di resistenza cerebrali di dilatarsi quando la pressione arteriosa è ridotta e di costringersi quando è aumentata. Lo scopo di questo meccanismo è di mantenere costante il flusso durante le variazioni della pressione di perfusione cerebrale.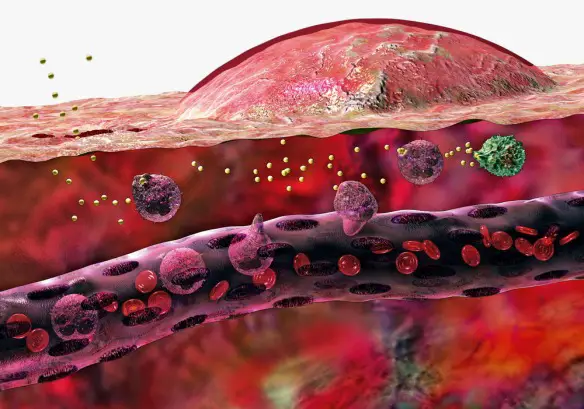 Con edema in medicina si indica un accumulo di liquidi negli spazi interstiziali dell’organismo, all’esterno dei vasi sanguigni e delle cellule. Il termine idrope, per quanto sinonimo di edema, indica l’accumulo del liquido sieroso in una cavità del corpo, solitamente quella peritoneale. Idropisìa è un termine non più in uso per designare la presenza di liquido nelle cavità sierose, successivamente sostituito da anasarca. Per comprendere meglio cosa sia l’edema, vi consiglio di leggere:
Con edema in medicina si indica un accumulo di liquidi negli spazi interstiziali dell’organismo, all’esterno dei vasi sanguigni e delle cellule. Il termine idrope, per quanto sinonimo di edema, indica l’accumulo del liquido sieroso in una cavità del corpo, solitamente quella peritoneale. Idropisìa è un termine non più in uso per designare la presenza di liquido nelle cavità sierose, successivamente sostituito da anasarca. Per comprendere meglio cosa sia l’edema, vi consiglio di leggere: