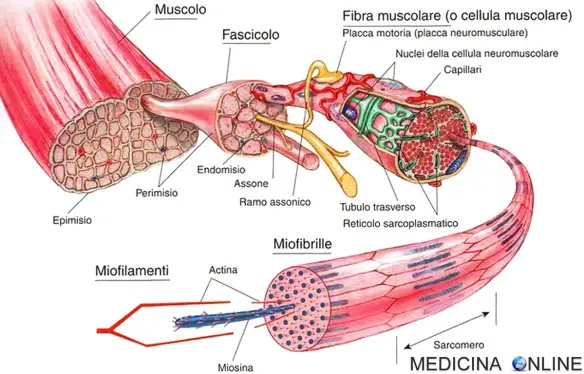
 Con “distrofia muscolare” in medicina si indica un gruppo composto da varie malattie neuromuscolari a carattere degenerativo, caratterizzate da perdita progressiva ed irreversibile di fibra muscolare, determinate geneticamente e che causano atrofia progressiva della muscolatura scheletrica. Pur essendo tra i bambini la distrofia muscolare di Duchenne e quella di Becker le forme più Continua a leggere
Con “distrofia muscolare” in medicina si indica un gruppo composto da varie malattie neuromuscolari a carattere degenerativo, caratterizzate da perdita progressiva ed irreversibile di fibra muscolare, determinate geneticamente e che causano atrofia progressiva della muscolatura scheletrica. Pur essendo tra i bambini la distrofia muscolare di Duchenne e quella di Becker le forme più Continua a leggere
Archivi tag: paralisi
Differenza tra catatonia, catalessia e cataplessia
 La catatonia è una sindrome psicopatologica a base dissociativa, nel quale l’azione del soggetto si svincola quasi del tutto dalle motivazioni razionali ed affettive, restando bloccata in atteggiamenti automatici, rigidi, stereotipati e resistenti all’azione esterna. I catatonici generalmente rimangono fermi in atteggiamenti statuari, silenziosi e come assorti in sé stessi, ad occhi chiusi, con mimiche “strane” ed incoerenti, Continua a leggere
La catatonia è una sindrome psicopatologica a base dissociativa, nel quale l’azione del soggetto si svincola quasi del tutto dalle motivazioni razionali ed affettive, restando bloccata in atteggiamenti automatici, rigidi, stereotipati e resistenti all’azione esterna. I catatonici generalmente rimangono fermi in atteggiamenti statuari, silenziosi e come assorti in sé stessi, ad occhi chiusi, con mimiche “strane” ed incoerenti, Continua a leggere
Catalessia in medicina: cause, sintomi, nel sonno e cure
 Nella lingua italiana “andare in catalessi” viene generalmente usato in riferimento ad essere talmente stanchi e stressati da cadere metaforicamente in uno stato di “trance” e di insensibilità totale agli stimoli esterni. In realtà il termine “catalessia” anche detta “catalessi” in medicina indica una condizione caratterizzata da disturbi psicomotori Continua a leggere
Nella lingua italiana “andare in catalessi” viene generalmente usato in riferimento ad essere talmente stanchi e stressati da cadere metaforicamente in uno stato di “trance” e di insensibilità totale agli stimoli esterni. In realtà il termine “catalessia” anche detta “catalessi” in medicina indica una condizione caratterizzata da disturbi psicomotori Continua a leggere
Differenza tra ferita e piaga
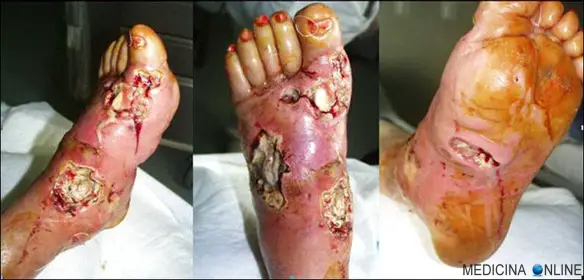
Piede diabetico
Con ferita in medicina si intende un tipo particolare di lesione, caratterizzata dall’interruzione traumatica di uno o più tessuti esterni o interni del corpo, causata da agenti esterni di varia natura che agiscono con modalità diversa. In relazione al percorso e alla profondità le ferite possono essere distinte in ferite superficiali (quando interessano esclusivamente lo strato cutaneo e sottocutaneo) o profonde, penetranti ed interne. In base al grado di contaminazione della ferita, quest’ultima può essere “pulita” o “contaminata”. Infine in base al meccanismo che l’ha determinata, una ferita può essere da taglio, da punta o di altro tipo (da arma da fuoco, lacero-contuse…).
Con “piaga” in medicina ci si riferisce ad un tipo particolare di ferita, caratterizzata dall’interruzione di uno o più tessuti esterni del corpo e provocata dall’ischemia (interruzione dei vasi sanguigni) e conseguente necrosi (morte cellulare) della cute e, in caso di piaga grave, dei tessuti sottostanti. Spesso le piaghe sono definite “ferite difficili” proprio perché – al contrario di ciò che avviene nella maggioranza delle ferite – le piaghe tendono ad essere “ferite croniche”, ovvero che non guariscono entro i 60 giorni dalla loro comparsa. L’interruzione del flusso sanguigno, che porta alla morte del tessuto ed alla formazione della piaga, può essere determinata da varie cause esterne ed interne al corpo.
Una delle cause esterne più frequenti di piaga sono le lesioni da decubito, cioè ferite che compaiono gradualmente in seguito alla pressione del peso del corpo su uno stesso punto della pelle, che viene compressa tra la prominenza ossea, (esempi tipici: anca o tallone) contro il letto o una sedia a rotelle. Le lesioni da decubito sono tipiche di persone che per motivi di disabilità fisica o anche psichica, hanno mobilità limitata o sono costretti a letto per lunghi periodi (coma, paralisi, frattura di femore in anziano…). La causa eziologica principale della piaga in questo caso è la pressione cronica, tuttavia è innegabile che la lesione è favorita da altri fattori, come ad esempio l’età avanzata del paziente o patologie croniche della circolazione.
Altri esempi di causa di piaga sono le insufficienze di arterie e vene, per cui non arriva il corretto apporto di sangue nel tessuto cutaneo, specie negli arti, poiché sono zone dette “periferiche” e la pressione in essi è inevitabilmente minore rispetto alle zone centrali del corpo, più vicine al cuore. Ancora un’altra causa tipica può essere la patologia diabetica, la quale se non curata determina un danno nel microcircolo che porta ad ipoperfusione di parti del tessuto che vanno incontro facilmente ad ulcerazione, tipicamente ai piedi (vedi foto in alto).
La guarigione da una piaga è quindi molto lenta e spesso risulta difficile, se non impossibile, rimuovere la causa che l’ha determinata: ad esempio risulta difficile impedire la formazione di piaghe da decubito in un paziente tetraplegico. Per tale motivo l’attenzione del medico, dell’infermiere e dell’OSS dovrebbe essere focalizzata soprattutto nella prevenzione della comparsa di questo tipo di ferite (ad esempio mobilizzando passivamente periodicamente il paziente) piuttosto che nella cura, spesso molto complessa, specie se la piaga va in profondità e/o si infetta, mettendo in alcuni casi addirittura a rischio la vita del paziente.
Leggi anche:
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Piede diabetico: gradi di rischio, sintomi, diagnosi e terapia
- Decubito prono, supino, laterale: significato, posizione e lesioni
- Piede di Charcot: quali sono le cause della neuro-osteoartropatia?
- Differenze delle ferite da taglio, da punta, superficiali, profonde, pulite, sporche
- Differenza tra guarigione per prima, seconda e terza intenzione
- Differenza tra acqua ossigenata e disinfettante
- Differenza tra ulcera ed erosione con esempi
- Ulcera a stomaco, intestinale, da stress, perforante e sanguinante
- Differenza tra ulcera e piaga da decubito
- Differenza tra ulcera venosa e arteriosa
- Betadine 10% soluzione cutanea antisettica: foglio illustrativo
- Differenza tra ferita e lesione
- Differenza tra ferita ed abrasione
- Differenza tra ferita ed escoriazione
- Differenza tra abrasione ed escoriazione
- Piaghe e lesioni da decubito: l’importanza della prevenzione delle “ferite difficili”
- Differenza tra ferita settica ed asettica
- Differenza tra ferita, contusione e ferita lacero-contusa
- Tetraplegia: significato, cause, cure e riabilitazione
- Differenza tra paraplegico e tetraplegico
- Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
- Diplegia: definizione, cause e sintomi
- Differenza tra arma bianca, da fuoco e da taglio
- Differenza tra arma da fuoco ed arma da sparo con esempi
- Differenza tra arma automatica e semiautomatica con esempi
- Ulcera diabetica: cause e tipi
- Cosa succede ad una supposta dopo averla inserita? Come funziona?
- Perché la frattura di femore può portare alla morte del paziente?
- Posizione laterale di sicurezza: come, quando e perché può salvare una vita
- Posizione di Trendelenburg (antishock): cos’è e quando è consigliata
- Posizione di Trendelenburg inversa: cos’è e quando è consigliata
- Differenza tra Trendelenburg e Trendelenburg inversa
- Differenza tra prono o supino: significato e posizione
- Differenze tra sclerosi laterale amiotrofica (SLA) e sclerosi multipla
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Guida facile per fare una iniezione intramuscolare corretta ed indolore
- Vie di somministrazione di un farmaco: tipi, differenze, vantaggi e svantaggi
- Che significa somministrazione di un farmaco PER OS o PO?
- Via di somministrazione orale, per os: vantaggi e svantaggi
- Supposte di glicerina: come usarle in bambini, adulti, gravidanza
- Differenze tra Paracetamolo, Tachipirina, Ibuprofene, Aspirina, Efferalgan e Co-Efferalgan
- Meglio Aspirina o Ibuprofene?
- Differenza tra acqua distillata e demineralizzata e loro usi
- L’acqua demineralizzata è potabile? Si può bere o può dare danni alla salute?
- L’acqua distillata è potabile? Si può bere o può dare danni alla salute?
- Stitichezza acuta e cronica: tipi, cause, trattamenti medici e rimedi
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Diarrea in vacanza: attenzione all’alimentazione!
- Diarrea del viaggiatore: consigli per prevenirla e curarla
- Gli alimenti più lassativi: addio stitichezza!
- Feci dalla bocca: il vomito fecaloide
- Riconoscere i differenti tipi di vomito a seconda del colore
- Vomito: le cause più frequenti
- Vomito: rimedi naturali e cure farmacologiche (farmaci anti-emetici)
- Quanti litri e percentuale di acqua sono presenti nel nostro corpo?
- Feci gialle, giallo oro, giallastre: cause ed interpretazione clinica
- Feci con sangue, muco, cibo: quando preoccuparsi?
- Le tue unghie dicono molto sulla tua salute: ecco come leggerle
- Parassiti e vermi nelle feci: sintomi e come eliminarli con farmaci e rimedi naturali
- Coprocoltura e antibiogramma: procedura e perché si eseguono
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
- Lingua bianca, impastata, spaccata: cause e quando è pericolosa
- Si può vivere di sola aria senza mangiare né bere? Per quanto tempo?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie
Piaghe e lesioni da decubito: l’importanza della prevenzione delle “ferite difficili”

Piede diabetico
Con “piaga” in medicina ci si riferisce ad un tipo particolare di ferita, caratterizzata dall’interruzione di uno o più tessuti esterni del corpo e provocata dall’ischemia (interruzione dei vasi sanguigni) e conseguente necrosi (morte cellulare) della cute e, in caso di piaga grave, dei tessuti sottostanti. Spesso le piaghe sono definite “ferite difficili” proprio perché – al contrario di ciò che avviene nella maggioranza delle ferite – le piaghe tendono ad essere “ferite croniche”, ovvero che non guariscono entro i 60 giorni dalla loro comparsa. L’interruzione del flusso sanguigno, che porta alla morte del tessuto ed alla formazione della piaga, può essere determinata da varie cause esterne ed interne al corpo.
Cause di piaga
Una delle cause esterne più frequenti di piaga sono le lesioni da decubito, cioè ferite che compaiono gradualmente in seguito alla pressione del peso del corpo su uno stesso punto della pelle, che viene compressa tra la prominenza ossea, (esempi tipici: anca o tallone) contro il letto o una sedia a rotelle. Le lesioni da decubito sono tipiche di persone che per motivi di disabilità fisica o anche psichica, hanno mobilità limitata o sono costretti a letto per lunghi periodi (coma, paralisi, frattura di femore in anziano…). La causa eziologica principale della piaga in questo caso è la pressione cronica, tuttavia è innegabile che la lesione è favorita da altri fattori, come ad esempio l’età avanzata del paziente o patologie croniche della circolazione.
Insufficienza del circolo e diabete
Altri esempi di causa di piaga sono le insufficienze di arterie e vene, per cui non arriva il corretto apporto di sangue nel tessuto cutaneo, specie negli arti, poiché sono zone dette “periferiche” e la pressione in essi è inevitabilmente minore rispetto alle zone centrali del corpo, più vicine al cuore. Ancora un’altra causa tipica può essere la patologia diabetica, la quale se non curata determina un danno nel microcircolo che porta ad ipoperfusione di parti del tessuto che vanno incontro facilmente ad ulcerazione, tipicamente ai piedi (vedi foto in alto).
L’importanza della prevenzione
La guarigione da una piaga è quindi molto lenta e spesso risulta difficile, se non impossibile, rimuovere la causa che l’ha determinata: ad esempio risulta difficile impedire la formazione di piaghe da decubito in un paziente tetraplegico. Per tale motivo l’attenzione del medico, dell’infermiere e dell’OSS dovrebbe essere focalizzata soprattutto nella prevenzione della comparsa di questo tipo di ferite (ad esempio mobilizzando passivamente periodicamente il paziente) piuttosto che nella cura, spesso molto complessa, specie se la piaga va in profondità e/o si infetta, mettendo in alcuni casi addirittura a rischio la vita del paziente.
Leggi anche:
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Piede diabetico: gradi di rischio, sintomi, diagnosi e terapia
- Decubito prono, supino, laterale: significato, posizione e lesioni
- Piede di Charcot: quali sono le cause della neuro-osteoartropatia?
- Tetraplegia: significato, cause, cure e riabilitazione
- Differenze delle ferite da taglio, da punta, superficiali, profonde, pulite, sporche
- Differenza tra guarigione per prima, seconda e terza intenzione
- Differenza tra acqua ossigenata e disinfettante
- Betadine 10% soluzione cutanea antisettica: foglio illustrativo
- Differenza tra ferita e lesione
- Differenza tra ferita ed abrasione
- Differenza tra ferita ed escoriazione
- Differenza tra abrasione ed escoriazione
- Differenza tra ferita e piaga
- Differenza tra ferita settica ed asettica
- Differenza tra ferita, contusione e ferita lacero-contusa
- Differenza tra paraplegico e tetraplegico
- Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
- Diplegia: definizione, cause e sintomi
- Differenza tra arma bianca, da fuoco e da taglio
- Differenza tra arma da fuoco ed arma da sparo con esempi
- Differenza tra arma automatica e semiautomatica con esempi
- Ulcera diabetica: cause e tipi
- Cosa succede ad una supposta dopo averla inserita? Come funziona?
- Perché la frattura di femore può portare alla morte del paziente?
- Posizione laterale di sicurezza: come, quando e perché può salvare una vita
- Posizione di Trendelenburg (antishock): cos’è e quando è consigliata
- Posizione di Trendelenburg inversa: cos’è e quando è consigliata
- Differenza tra Trendelenburg e Trendelenburg inversa
- Differenza tra prono o supino: significato e posizione
- Differenze tra sclerosi laterale amiotrofica (SLA) e sclerosi multipla
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Guida facile per fare una iniezione intramuscolare corretta ed indolore
- Vie di somministrazione di un farmaco: tipi, differenze, vantaggi e svantaggi
- Che significa somministrazione di un farmaco PER OS o PO?
- Via di somministrazione orale, per os: vantaggi e svantaggi
- Supposte di glicerina: come usarle in bambini, adulti, gravidanza
- Differenze tra Paracetamolo, Tachipirina, Ibuprofene, Aspirina, Efferalgan e Co-Efferalgan
- Meglio Aspirina o Ibuprofene?
- Differenza tra acqua distillata e demineralizzata e loro usi
- L’acqua demineralizzata è potabile? Si può bere o può dare danni alla salute?
- L’acqua distillata è potabile? Si può bere o può dare danni alla salute?
- Stitichezza acuta e cronica: tipi, cause, trattamenti medici e rimedi
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Diarrea in vacanza: attenzione all’alimentazione!
- Diarrea del viaggiatore: consigli per prevenirla e curarla
- Gli alimenti più lassativi: addio stitichezza!
- Feci dalla bocca: il vomito fecaloide
- Riconoscere i differenti tipi di vomito a seconda del colore
- Vomito: le cause più frequenti
- Vomito: rimedi naturali e cure farmacologiche (farmaci anti-emetici)
- Quanti litri e percentuale di acqua sono presenti nel nostro corpo?
- Feci gialle, giallo oro, giallastre: cause ed interpretazione clinica
- Feci con sangue, muco, cibo: quando preoccuparsi?
- Le tue unghie dicono molto sulla tua salute: ecco come leggerle
- Parassiti e vermi nelle feci: sintomi e come eliminarli con farmaci e rimedi naturali
- Coprocoltura e antibiogramma: procedura e perché si eseguono
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
- Lingua bianca, impastata, spaccata: cause e quando è pericolosa
- Si può vivere di sola aria senza mangiare né bere? Per quanto tempo?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie
Tagliando nervo lesionato i pazienti muovono l’arto paralizzato
 Ridare a pazienti con un braccio parzialmente paralizzato la possibilità di muoverlo e usare la mano – prima incapace di compiere qualunque azione: è quello che sostengono di poter essere possibile alcuni scienziati cinesi, tramite un intervento che consiste nel tagliare il nervo danneggiato ed allacciare un nervo sano alle terminazioni nervose dell’arto paralizzato. La ricerca è stata recentemente pubblicata sul New England Journal of Medicine ed è stata condotta dal prof. Wen-Dong Xu dell’ospedale Huashan di Shanghai.
Ridare a pazienti con un braccio parzialmente paralizzato la possibilità di muoverlo e usare la mano – prima incapace di compiere qualunque azione: è quello che sostengono di poter essere possibile alcuni scienziati cinesi, tramite un intervento che consiste nel tagliare il nervo danneggiato ed allacciare un nervo sano alle terminazioni nervose dell’arto paralizzato. La ricerca è stata recentemente pubblicata sul New England Journal of Medicine ed è stata condotta dal prof. Wen-Dong Xu dell’ospedale Huashan di Shanghai.
La ricerca
I medici hanno coinvolto 36 pazienti reduci da ictus o lesioni cerebrali di altra origine, tutti con un braccio semiparalizzato e inutilizzabile per via di spasmi incontrollati dovuti a attività involontaria del nervo danneggiato che collega il braccio al cervello.
Gli esperti hanno reciso il nervo danneggiato di 18 dei 36 pazienti; gli altri 18, invece, hanno solo seguito un normale programma di riabilitazione. Poi gli esperti hanno collegato un nervo sano (normalmente presente nella regione cervicale della colonna vertebrale) al braccio dei 18 pazienti operati. Nell’arco di un anno di osservazione i 18 pazienti trattati chirurgicamente hanno riguadagnato possibilità di movimento e utilizzo dell’arto paralizzato.
Necessari ulteriori studi
Secondo gli scienziati statunitensi, che hanno scritto un commento al lavoro sul New England, bisogna però capire quale sia la vera origine dei miglioramenti della motilità del braccio dei pazienti operati. Secondo gli esperti, infatti, l’efficacia del trattamento chirurgico potrebbe dipendere semplicemente dal fatto che il nervo danneggiato viene reciso, mettendo fine dunque agli spasmi e ai movimenti incontrollati dell’arto stesso; mentre resta da chiarire, con ulteriori approfonditi studi, se vi sia un reale effetto dalla connessione del nervo sano all’arto interessato.
Leggi anche:
- Differenza tra emiplegia, emiparesi, diplegia, paraplegia, tetraplegia
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Differenza tra emiparesi ed emiplegia
- Differenza tra emiplegia destra e sinistra
- Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
- Paraplegia: erezione, disfunzione erettile ed eiaculazione
- Tetraplegia: significato, cause, cure e riabilitazione
- Differenza tra paraplegico e tetraplegico
- Diplegia: definizione, cause e sintomi
- Differenza emiparesi, diparesi, tetraparesi, monoparesi, triparesi
- Differenza tra paraplegia e diplegia
- Classificazione generale delle paresi e delle plegie
- Differenza tra paralisi e paresi
- Differenze tra sclerosi laterale amiotrofica (SLA) e sclerosi multipla
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- Differenza tra midollo osseo e cellule staminali
- Differenza tra midollo spinale e allungato
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Differenza tra morte clinica, biologica, legale, apparente, improvvisa ed istantanea
- Differenza tra morte cerebrale, stato vegetativo e coma
- Differenza tra ictus ischemico ed emorragico
- Emorragia cerebrale da caduta e trauma cranico: sintomi, diagnosi e cure
- Emorragia cerebrale: non operabile, coma, morte, si può guarire?
- Coma da emorragia cerebrale: quanto può durare?
- Anosognosia e Sindrome neglect: significato, test e trattamento
- Sindrome neglect (negligenza spaziale unilaterale): cura e riabilitazione
- Non riconoscere i volti dei propri cari: la prosopagnosia, cause, test e cure
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Ictus, emorragia cerebrale cerebrale e TIA: cosa fare e cosa assolutamente NON fare
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Cosa sente chi è in coma?
- Differenza tra afasia di Broca e di Wernicke
- Differenza tra afasia, disartria ed aprassia
- Area di Broca: funzioni ed afasia di Broca
- Area di Wernicke: funzioni ed afasia di Wernicke
- Ragazza muore a 24 anni per un aneurisma cerebrale durante un orgasmo da masturbazione
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Tipi e grandezza degli aneurismi cerebrali
- Cosa si prova e cosa succede quando si rompe un aneurisma cerebrale?
- Emicrania con aura: cause, sintomi, diagnosi e trattamenti
- Emicrania senza aura: cause, sintomi, diagnosi e trattamenti
- Cefalea coitale ed orgasmica: il mal di testa durante il sesso e l’orgasmo
- Diagnostica per immagini nell’aneurisma cerebrale
- Differenza tra emicrania e cefalea
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Com’è fatto il cuore, a che serve e come funziona?
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Cervelletto: le lesioni cerebellari più comuni
- Cosa si prova morendo: il racconto di una infermiera
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
 Con paraplegia in medicina si intende una condizione di diplegia in cui la parte inferiore del corpo è affetta da paralisi motoria e/o carenza funzionale parziali o totali, associati a disturbi della sensibilità. La lesione midollare che provoca paraplegia è sottostante alla prima vertebra toracica (T1). Si distingue dalla tetraplegia che interessa tutti e quattro gli arti e si verifica in caso di lesione cervicale del midollo spinale.
Con paraplegia in medicina si intende una condizione di diplegia in cui la parte inferiore del corpo è affetta da paralisi motoria e/o carenza funzionale parziali o totali, associati a disturbi della sensibilità. La lesione midollare che provoca paraplegia è sottostante alla prima vertebra toracica (T1). Si distingue dalla tetraplegia che interessa tutti e quattro gli arti e si verifica in caso di lesione cervicale del midollo spinale.
Paraplegia: etimologia del termine
Paraplegia (accento sulla “i”) è una parola che deriva dal greco παραπληγία, composto da παρα- (“para” che significa “vicino, intorno a”) e -πληγία (“plegìa” che significa “colpisco”).
Diffusione di paraplegia e tetraplegia in Italia
In Italia ogni anno si verificano mediamente 906 nuovi casi di paraplegia all’anno, 625 di tetraplegia, con i seguenti rapporti: il 67% di origine traumatica di cui il 53% rappresentati da incidenti stradali, il 21% da cadute, il 10% da incidenti sul lavoro e il 33% di origine non traumatica. Il rapporto maschi/femmine è 4:1 ed è stato rilevato un incremento annuo di 20/25 nuovi casi, con età compresa tra 10 e 40 anni (picco intorno ai 20), con circa 80 mila persone con lesione midollare attualmente residenti nel nostro paese.
Cause di paraplegia
La lesione midollare che provoca paraplegia è sottostante alla prima vertebra toracica (T1). Tale lesione può essere provocata da svariate cause:
- lesioni infettive;
- lesioni traumatiche della zona lombare o dorsale del midollo spinale, ad esempio in incidenti stradali o spirtivi;
- disciti;
- tumori;
- lesioni vascolari;
- sclerosi a placche;
- da malformazioni congenite del canale midollare, come nella spina bifida.
Sintomi di paraplegia
I sintomi principali connessi a una paraplegia possono verificarsi anche immediatamente dopo la lesione del midollo spinale, ad esempio nelle lesioni da trauma. Variano molto in base alla gravità della lesione. Essi comprendono:
- paralisi degli arti inferiori;
- deficit di movimento;
- riflessi più lenti del solito;
- disturbi intestinali;
- incontinenza urinaria e fecale;
- difficoltà respiratorie;
- sterilità ed infertilità;
- disfunzione erettile;
- alterazione della sensibilità orgasmica;
- alterazione nell’eiaculazione (aneiaculazione, eiaculazione retrograda, astenospermia…).
Leggi anche: Paraplegia: erezione, disfunzione erettile ed eiaculazione
A livello della lesione si ha:
- distruzione completa delle cellule nervose;
- rottura dell’arco riflesso;
- paralisi flaccida dei muscoli innervati dai segmenti del midollo spinale che sono stati distrutti.
Leggi anche:
- Differenze tra sclerosi laterale amiotrofica (SLA) e sclerosi multipla
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
Disturbi motori nella paraplegia
Nelle lesioni midollari si hanno quadri clinici diversi a seconda che il danno sia completo o meno. Una lesione midollare fa sì che nei muscoli innervati dai segmenti midollari sottolesionali compaia un’impossibilità al reclutamento volontario delle unità motorie. Queste ultime, che sono anatomicamente integre, terminata la fase di shock spinale (da 1 settimana ad alcuni mesi), saranno soggette ad una abnorme attività (spasticità) per il deficit del controllo motorio soprasegmentale.
Disturbi della sensibilità nella paraplegia
In seguito ad una lesione midollare tutti i tipi della sensibilità possono essere più o meno compromessi. L’anestesia o ipoestesia può interessare in misura diversa la sensibilità:
- tattile superficiale e profonda;
- dolorifica;
- pressoria;
- termica;
- statestesica;
- cinestesica.
La persona con lesione midollare può accusare dolori che si possono distinguere in:
- dolori vertebrali;
- dolori metamerici di origine radicolare;
- dolori sottolesionali non hanno distribuzione metamerica, si tratta di parestesie dolorose tipo pizzicori, formicolii, la cui origine è incerta;
- dolori viscerali proiettati in genere rapporto (poco chiaro) alla distensione di un organo cavo (vescica, intestino);
- dolori psicogeni.
Disturbi respiratori nella emiplegia
Nel paziente con emiplegia si verifica una modificazione del meccanismo della respirazione dopo una lesione midollare. I deficit respiratori che si vengono ad instaurare originano sostanzialmente dai seguenti fattori:
- paralisi completa o deficit della muscolatura inspiratoria ed espiratoria;
- alterazione della meccanica toraco-addominale;
- riduzione della compliance polmonare;
- riduzione della compliance della parete toracica.
Conseguenze e complicazioni
La paraplegia porta purtroppo con sé varie problematiche legate alla riduzione della mobilità, con diminuzione della qualità della vita del paziente. La gravità della paralisi dipende dal grado di lesione cui è stato sottoposto il midollo spinale. Molte persone affette da paraplegia sono obbligati all’uso di sedie a rotelle per muoversi. In seguito alla diminuzione o perdita delle funzioni degli arti inferiori, la paraplegia può comportare anche una serie di complicazioni mediche che includono:
- lesioni da pressione;
- trombosi;
- polmonite;
- danni mio-osteo-articolari: limitazioni articolari, retrazioni muscolo-tendinee;
- complicanze psicologiche: disturbo post traumatico da stress, depressione, pensieri suicidari;
- complicazioni nervose.
Leggi anche:
- Tetraplegia: significato, cause, cure e riabilitazione
- Differenza tra paraplegico e tetraplegico
- Diplegia: definizione, cause e sintomi
- Differenza tra frattura di LeFort I, II e III
Diagnosi
La persona ferita e colpita da presunta paraplegia va urgentemente ricoverata presso una struttura dotata di unità spinale. Un team specializzato provvederà ad effettuare rapidamente approfonditi esami per individuare la collocazione della lesione e valutarne il grado di gravità attraverso test neurologici, TAC, analisi radiologiche con liquido di contrasto alle membrane delle meningi, oltre a stimolazioni magnetiche del cranio per valutare la funzionalità dei circuiti che riconducono al Sistema Nervoso Centale.
Cura e riabilitazione nel paziente con paraplegia
L’obiettivo generale del trattamento riabilitativo in Unità Spinale o nei Centri Riabilitativi consiste nell’aiutare la persona con lesione midollare (plm) a raggiungere la massima autonomia/indipendenza possibile nelle attività della vita quotidiana in relazione alle potenzialità residue (tipo e livello di lesione), all’età, alle condizioni generali della persona, alla presenza o meno di complicanze, alla motivazione, al sostegno della famiglia. Il paziente che afferisce all’Unità Spinale o ai Centri di Riabilitazione chiede l’ottimizzazione delle proprie risorse onde riprendere, degnamente, il suo posto nella società. Come un preparatore atletico, il fisioterapista deve far raggiungere alla plm le capacità fisiche che le permettano, sotto la guida dell’équipe riabilitativa, di compiere il gesto funzionale. All’interno del processo riabilitativo l’intervento si esplica fondamentalmente in due ambiti:
1) RIEDUCATIVO
Finalizzato al recupero della massima capacità funzionale attraverso:
- il recupero neurologico se esso si verifica;
- il rafforzamento della muscolatura rimasta integra;
- la ricerca di compensi e strategie motorie che permettono il riapprendimento e la riacquisizione di abilità funzionali nelle attività quotidiane, lavorative, luduche, etc.;
- l’individuazione di strategie di coping che promuovono il “riadattamento” all’evento disabilità.
2) EDUCATIVO
Finalizzato alla conoscenza e corretta gestione delle problematiche inerenti la lesione midollare (educazione sanitaria).
Le tecniche riabilitative più usate per tentare il recupero delle funzioni neurologiche sono:
- Metodo Kabat;
- Metodo Bobath;
- Metodo Perfetti.
A queste si aggiungono:
- Mobilizzazioni articolari;
- Stretching;
- Terapia respiratoria;
- Trattamento di disturbi sfinterici;
- Terapia occupazionale.
Leggi anche:
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Differenza tra emiparesi ed emiplegia
- Differenza tra emiplegia destra e sinistra
- Differenza tra emiplegia, emiparesi, diplegia, paraplegia, tetraplegia
- Differenza emiparesi, diparesi, tetraparesi, monoparesi, triparesi
- Differenza tra paraplegia e diplegia
- Classificazione generale delle paresi e delle plegie
- Differenza tra paralisi e paresi
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- Differenza tra midollo osseo e cellule staminali
- Differenza tra midollo spinale e allungato
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Differenza tra morte clinica, biologica, legale, apparente, improvvisa ed istantanea
- Differenza tra morte cerebrale, stato vegetativo e coma
- Differenza tra ictus ischemico ed emorragico
- Emorragia cerebrale da caduta e trauma cranico: sintomi, diagnosi e cure
- Emorragia cerebrale: non operabile, coma, morte, si può guarire?
- Coma da emorragia cerebrale: quanto può durare?
- Anosognosia e Sindrome neglect: significato, test e trattamento
- Sindrome neglect (negligenza spaziale unilaterale): cura e riabilitazione
- Non riconoscere i volti dei propri cari: la prosopagnosia, cause, test e cure
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Ictus, emorragia cerebrale cerebrale e TIA: cosa fare e cosa assolutamente NON fare
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Cosa sente chi è in coma?
- Differenza tra afasia di Broca e di Wernicke
- Differenza tra afasia, disartria ed aprassia
- Area di Broca: funzioni ed afasia di Broca
- Area di Wernicke: funzioni ed afasia di Wernicke
- Ragazza muore a 24 anni per un aneurisma cerebrale durante un orgasmo da masturbazione
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Tipi e grandezza degli aneurismi cerebrali
- Cosa si prova e cosa succede quando si rompe un aneurisma cerebrale?
- Emicrania con aura: cause, sintomi, diagnosi e trattamenti
- Emicrania senza aura: cause, sintomi, diagnosi e trattamenti
- Cefalea coitale ed orgasmica: il mal di testa durante il sesso e l’orgasmo
- Diagnostica per immagini nell’aneurisma cerebrale
- Differenza tra emicrania e cefalea
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Com’è fatto il cuore, a che serve e come funziona?
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Cervelletto: le lesioni cerebellari più comuni
- Cosa si prova morendo: il racconto di una infermiera
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
 Con il termine emiparesi in medicina si indica una difficoltà motoria che interessa una parte laterale del corpo, caratterizzata da perdita parziale della funzione motoria di una metà del corpo, acuta, subacuta o cronica. Tra i tipi di emiparesi vi è quella facciale, che colpisce il viso. L’emiparesi può rivelarsi essere reversibile o meno in base alle cause specifiche che l’hanno provocata.
Con il termine emiparesi in medicina si indica una difficoltà motoria che interessa una parte laterale del corpo, caratterizzata da perdita parziale della funzione motoria di una metà del corpo, acuta, subacuta o cronica. Tra i tipi di emiparesi vi è quella facciale, che colpisce il viso. L’emiparesi può rivelarsi essere reversibile o meno in base alle cause specifiche che l’hanno provocata.
Cause
L’emiparesi è causata da lesioni del motoneurone superiore (nella corteccia cerebrale controlaterale), della sostanza bianca sottocorticale, della capsula interna, del tronco cerebrale.
L’emiparesi acuta è di solito causata da un’ischemia o da un’emorragia cerebrale, più raramente da sanguinamenti neoplastici o da trauma cranico.
L’emiparesi subacuta, che evolve nell’arco di giorni o settimane, è causata spesso da ematoma sottodurale, in maniera particolare in pazienti anziani e in quelli in trattamento anticoagulante. Ascessi cerebrali, infezioni micotiche e parassitarie, tumori cerebrali e linfomi in corso di AIDS sono cause altrettanto frequenti di emiparesi subacuta, che può cronicizzare se la malattia di base non viene trattata (farmacologicamente o chirurgicamente).
Malattie degenerative e malformazioni arterovenose a lenta espansione sono infine responsabili delle emiparesi croniche.
Le emiparesi infantili rappresentano le forme più attenuate delle paralisi cerebrali infantili e sono collegate a prematurità o ad asfissia perinatale e neonatale; spesso si fanno evidenti solo alcuni mesi dopo la nascita.
Sintomi
Uno dei principali sintomi di emiparesi è il segno di Babinski; molto semplicemente questo tipo di sintomo identifica una risposta innaturale agli stimoli ricevuti dalla pianta del piede. Tentando di essere più chiari è possibile riscontrare il segno di Babinski semplicemente stimolando la pianta del piede strofinando una punta smussata a partire dal tallone e risalendo (scorrendo lungo il lato esterno della pianta del piede) fino al primo metatarso.
L’emiparesi si esprime soggettivamente con un deficit della forza muscolare e, all’esame neurologico, si può evidenziare con la prova di Mingazzini: se il danno è corticale il paziente, invitato a sollevare gli arti (superiori o inferiori), abbassa lentamente l’arto paretico; nella prova di Barrè il paziente, prono con le gambe flesse ad angolo retto, abbassa la gamba paretica. L’emiparesi di origine corticale si può accompagnare a turbe sensitive, a disturbi del linguaggio e ad altri deficit corticali. L’emiparesi motoria pura del volto, del braccio o della gamba (o di entrambi gli arti) è dovuta a una piccola lesione della parte posteriore della capsula interna o del peduncolo cerebrale. Se la lesione si verifica a livello del bulbo, si osserva paresi nel territorio di uno o più nervi cranici associata ad emiparesi controlaterale degli arti.
Le emiparesi infantili, evidenti spesso solo alcuni mesi dopo la nascita, sono caratterizzate dall’atteggiamento in semiflessione degli arti dell’emisoma interessato, piedi in atteggiamento equino e appoggio sulle sole dita, predominanza precoce di un emisoma, spasticità.
Come si diagnostica l’emiparesi
Per quanto sia abbastanza semplice (per un medico esperto) riconoscere un problema di emiparesi dalla semplice osservazione dei sintomi (che sono abbastanza caratteristici come abbiamo avuto modo di vedere fino adesso) la vera difficoltà consiste nel riuscire a definire con la massima accuratezza possibile dove sia localizzato il trauma (a livello cerebrale) che ha prodotto l’emiparesi. Questo non sempre è possibile, tuttavia si riesce solitamente a risalire con una discreta approssimazione a questo tipo di informazione sulla base dell’anamnesi e di eventuali esami diagnostici (radiografici) che possono evidenziare eventuali lesioni a carico della corteccia cerebrale, della sostanza bianca o della capsula interna dell’emisfero cerebrale.
Leggi anche:
- Differenze tra sclerosi laterale amiotrofica (SLA) e sclerosi multipla
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
Emiparesi: quando rivolgersi al medico
L’emiparesi è un disturbo che per la sua natura non viene mai trascurato dai pazienti nei quali immancabilmente suscita un certo panico; il punto non è tanto rivolgersi al medico dopo un problema di emiparesi, questo è un rischio che certamente i nostri lettori non corrono, quanto saper riconoscere per tempo i sintomi di quei disturbi che possono causare un problema di emiparesi al fine di poter intervenire con la massima tempestività. Più nello specifico sarebbe di fondamentale importanza che tutti imparassimo a riconoscere i sintomi dell’ictus (che come abbiamo detto è il disturbo che più tipicamente finisce col produrre emiparesi nei pazienti che ne sono colpiti)
Trattamento dell’emiparesi
Per poter trattare in maniera efficace un’emiparesi è necessario agire direttamente sulla lesione che l’ha prodotta; nonostante questo però, anche una volta curata la lesione, è necessario un percorso terapeutico per consentire al paziente di recuperare pienamente la propria capacità motoria. La rieducazione motoria è quindi la cura più efficace contro l’emiparesi così come l’ortofonia permette di recuperare i deficit linguistici che dovessero essere insorti a seguito di un’emiparesi. La terapia è riabilitativa (fisioterapica e psicomotoria).
Riabilitazione dell’emiparesi
Ai fini della riabilitazione post ictus, è importante distinguere l’emiparesi sinistra da quella destra per il semplice motivo che i due emisferi cerebrali presentano delle caratteristiche ed attitudini singolari, nonostante collaborino e partecipino alle funzioni vitali in modo intimo ed indissolubile. Come sappiamo in linea generale una lesione cerebrale comporta una alterazione dei processi cognitivi che partecipano al movimento. Mentre nello specifico possiamo individuare nei casi di emiparesi sinistra le seguenti alterazioni specifiche che potrebbero presentarsi in misura variabile che partecipano al deficit motorio e alla comparsa di spasticità:
- Disturbi dell’attenzione
- Disturbi della Percezione
- Difficoltà di apprendimento
- Alterata programmazione del movimento
- Alterazione della linea mediana
- Disturbi del comportamento
- Alterata consapevolezza
Appare chiaro che tali alterazioni devono essere considerate nella fisioterapia dopo ictus, attraverso un approccio riabilitativo che sia in grado di migliorarle per poter incidere su quello che è il risultato finale del recupero del movimento del paziente con emiparesi sinistra. Una riabilitazione rivolta al solo rinforzo muscolare o alla stimolazioni dei riflessi non può che essere parziale di fronte alla reale necessità del paziente che in seguito ad ictus abbia sviluppato una emiparesi sinistra.
Per questo la scelta riabilitativa ad oggi più indicata è la riabilitazione neurocognitiva, in grado di coinvolgere i processi cognitivi che partecipano al movimento, attraverso esercizi costruiti sul singolo paziente e sulle sue specifiche caratteristiche.
Per approfondire:
- Disturbi specifici di apprendimento (DSA): definizione, cause, sintomi, cure
- Deficit di attenzione: quando un bambino è iperattivo, che fare?
- Disturbi pervasivi dello sviluppo (disturbi dello spettro autistico)
- Disturbo pervasivo dello sviluppo non altrimenti specificato
- Autismo: definizione, cause, sintomi, diagnosi e cure
- Disturbo disintegrativo dell’infanzia (demenza infantile): cause, sintomi e terapie
- Bullismo e prepotenza a scuola: il disturbo della condotta
- Litigi e mancato rispetto delle regole: il disturbo oppositivo provocatorio
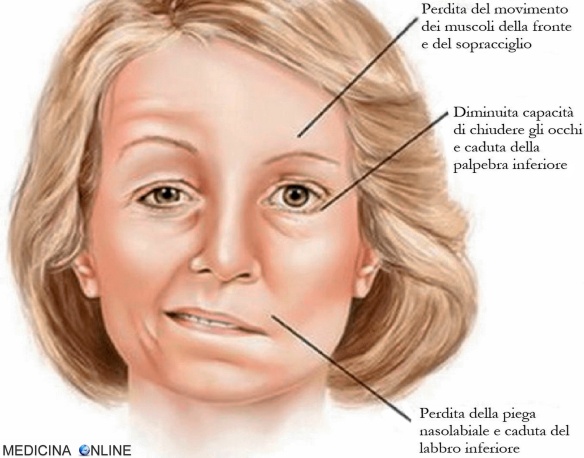
Paralisi di Bell (emiparesi facciale)
Cos’è l’emiparesi facciale?
Fin qui abbiamo provato a definire a livello generale cosa sia l’emiparesi, quali sono le sue cause, i sintomi e i trattamenti possibili contro questo disturbo; in questi ultimi paragrafi vogliamo provare a definire più nel dettaglio le varie forme di emiparesi possibili, a partire da quella più comune che è l’emiparesi facciale. Come il nome stesso suggerisce l’emiparesi facciale colpisce il viso (più precisamente il lato destro o sinistro del volto) ed è frequentemente causata da processi infiammatori a carico del nervo facciale (paralisi di Bell).
Per approfondire: Lesioni del nervo facciale: paralisi di Bell ed altre cause di paralisi
Cos’è l’emiparesi spastica?
A differenza dell’emiparesi facciale (in cui appunto la definizione è direttamente legata al particolare anatomico coinvolto, nello specifico quindi il viso) l’emiparesi si definisce spastica non per identificare quale parte del corpo sia coinvolta quanto per specificare la natura stessa della plegia. Tentando di essere più chiari il termine “spastica” identifica semplicemente la rigidità dei muscoli coinvolti dall’emiparesi; l’emiparesi spastica rappresenta quindi l’esatto contrario di quella flaccida in cui i muscoli coinvolti risultano essere deboli e “molli” mentre, come detto, al contrario, l’emiparesi spastica è caratterizzata dalla rigidità muscolare
Cos’è l’emiparesi atassica?
L’emiparesi atassica è caratterizzata da una paresi parziale di uno degli arti inferiori (con ridotta capacità motoria) cui si associa atassia (cioè mancata capacità di coordinare i movimenti) nell’arto superiore.
Leggi anche:
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Differenza tra emiparesi ed emiplegia
- Differenza tra emiplegia destra e sinistra
- Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
- Paraplegia: erezione, disfunzione erettile ed eiaculazione
- Tetraplegia: significato, cause, cure e riabilitazione
- Differenza tra paraplegico e tetraplegico
- Diplegia: definizione, cause e sintomi
- Differenza tra emiplegia, emiparesi, diplegia, paraplegia, tetraplegia
- Differenza emiparesi, diparesi, tetraparesi, monoparesi, triparesi
- Differenza tra paraplegia e diplegia
- Classificazione generale delle paresi e delle plegie
- Differenza tra paralisi e paresi
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Differenza tra morte clinica, biologica, legale, apparente, improvvisa ed istantanea
- Differenza tra morte cerebrale, stato vegetativo e coma
- Differenza tra ictus ischemico ed emorragico
- Emorragia cerebrale da caduta e trauma cranico: sintomi, diagnosi e cure
- Emorragia cerebrale: non operabile, coma, morte, si può guarire?
- Coma da emorragia cerebrale: quanto può durare?
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- Differenza tra midollo osseo e cellule staminali
- Differenza tra midollo spinale e allungato
- Anosognosia e Sindrome neglect: significato, test e trattamento
- Sindrome neglect (negligenza spaziale unilaterale): cura e riabilitazione
- Non riconoscere i volti dei propri cari: la prosopagnosia, cause, test e cure
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Ictus, emorragia cerebrale cerebrale e TIA: cosa fare e cosa assolutamente NON fare
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Cosa sente chi è in coma?
- Differenza tra afasia di Broca e di Wernicke
- Differenza tra afasia, disartria ed aprassia
- Area di Broca: funzioni ed afasia di Broca
- Area di Wernicke: funzioni ed afasia di Wernicke
- Ragazza muore a 24 anni per un aneurisma cerebrale durante un orgasmo da masturbazione
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Tipi e grandezza degli aneurismi cerebrali
- Cosa si prova e cosa succede quando si rompe un aneurisma cerebrale?
- Emicrania con aura: cause, sintomi, diagnosi e trattamenti
- Emicrania senza aura: cause, sintomi, diagnosi e trattamenti
- Cefalea coitale ed orgasmica: il mal di testa durante il sesso e l’orgasmo
- Diagnostica per immagini nell’aneurisma cerebrale
- Differenza tra emicrania e cefalea
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Com’è fatto il cuore, a che serve e come funziona?
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Cervelletto: le lesioni cerebellari più comuni
- Cosa si prova morendo: il racconto di una infermiera
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
