 Prima di iniziare la lettura, per meglio comprendere l’argomento, vi consiglio di leggere questo articolo: Com’è fatto il pene al suo interno?
Prima di iniziare la lettura, per meglio comprendere l’argomento, vi consiglio di leggere questo articolo: Com’è fatto il pene al suo interno?
La micropenia è una condizione anatomica in cui un uomo ha un pene inferiore a 2,5 volte la deviazione standard rispetto alle dimensioni medie di un pene umano normale (non eretto 8 centimetri di lunghezza; eretto tra 12 e 16 cm). Il pene di misure così inferiori alla media della popolazione, prende il nome di micropene. Secondo alcune ricerche statistiche, la condizione di micropene riguarderebbe un nuovo nato ogni 200-500. A determinare le esigue misure del micropene è in genere una carenza di testosterone nei primi anni di vita fino all’adolescenza. Tuttavia, esistono anche casi idiopatici – cioè privi di cause spiegabili – e altri dovuti a fattori ambientali.
La micropenia può venire diagnosticata fin dalla nascita. Alla nascita, la lunghezza media del pene disteso è di circa 4 cm. Il 92% dei neonati ha un pene di dimensioni comprese tra 2,4 e 5,5 cm. La lunghezza media del pene al principio della pubertà è di 7 cm, mentre in età adulta la taglia media di un pene in erezione è di circa 13,5 cm (alcuni studi indicano in Italia una lunghezza media di circa 15 cm). In età adulta in Italia in genere viene classificato come micropene un pene che misuri meno di 7 cm. Questo dato può variare in base alle dimensioni medie del pene in erezione di quel dato Paese, quindi un pene classificato come micropene in Congo, potrebbe aver dimensioni normali in Cina.
A parte le dimensioni ridotte, il micropene non soffre di alcun altro problema fisiologico (in particolare per quanto riguarda il prepuzio ed il canale dell’uretra), quindi – se non presenti altre patologie – il micropene può emettere sperma durante l’orgasmo. Il paziente può però soffrire di problemi psicologici, a parte alcuni casi in cui, se le dimensioni sono particolarmente ridotte, si possono avere problemi nell’urinare e nella penetrazione durante l’atto sessuale. La presenza del micropene può avere, in età adulta, almeno quattro conseguenze:
- può rendere difficoltosa la minzione,
- può pregiudicare la vita sessuale,
- può compromettere la fertilità,
- può indurre uno stato di poca autostima/sicurezza in se stessi e di depressione.
Grazie a determinati esami diagnostici, il medico può risalire alle cause del micropene e pianificare modi e tempi della terapia. Di solito, le cure ormonali hanno un’importanza fondamentale in età giovanile, in quanto in molti casi riescono a incrementare le dimensioni del pene, ma non in età adulta. Per le persone adulte, esiste la possibilità di intervenire chirurgicamente, con un’operazione chiamata falloplastica di allungamento.
Cos’è il micropene?
Il micropene è un pene di dimensioni nettamente inferiori agli standard di normalità. In genere, negli individui con micropene tutte le altre strutture annesse al pene (scroto, uretra, perineo ecc) sono normali, cioè non presentano alcuna anomalia.
FOTO DI UN MICROPENE
Dimensioni di un micropene
Per poter parlare di micropene, l’organo sessuale maschile deve avere delle dimensioni ben specifiche:
- In un uomo adulto, il pene in erezione deve essere più corto di 7 centimetri (2,8 pollici).
- Al principio della pubertà, il pene in erezione deve essere più corto di 4 centimetri (1,5 pollici).
- In un neonato, il pene in erezione deve essere più corto di 1,5 centimetri (0,75 pollici).
Si ricorda ai lettori che – durante un’erezione – la lunghezza media del pene di un uomo adulto sano è di circa 13,5 centimetri (15 cm in Italia secondo alcuni studi).
Cause
Nella maggior parte dei casi, la presenza del micropene è dovuta a una produzione insufficiente di testosterone, il principale ormone sessuale maschile (o androgeno). Più raramente, è il frutto di cause sconosciute (micropene idiopatico) o di un’interferenza ambientale.
Micropene idiopatico
In medicina, il termine idiopatico, associato a una condizione patologica, indica che quest’ultima è insorta senza ragioni evidenti e dimostrabili.
Micropene da carenza di testosterone
Il micropene dovuto a una carenza di testosterone nel sangue è generalmente connesso ad alcune specifiche condizioni patologiche.
Tra queste condizioni patologiche, rientrano:
- Disgenesia testicolare. È il termine medico che indica la presenza di una o più anomalie testicolari. Una possibile disgenesia testicolare è il criptorchidismo, cioè la mancata discesa nello scroto di uno o entrambi i testicoli.
- Difetti congeniti nella sintesi del testosterone o del diidrotestosterone. Un recente studio giapponese, pubblicato sulla rivista scientifica Journal of Clinical Endocrinology & Metabolism (Rivista sul Metabolismo e l’Endocrinologia Clinica), ha dimostrato che un numero consistente di uomini con micropene presenta delle mutazioni sul gene SRD5A2.
Il gene SRD5A2 sintetizza un enzima particolare, noto come 5 alfa reduttasi, che in circostanze normali agisce sul testosterone e lo converte in diidrotestosterone. Il diidrotestosterone è l’ormone androgeno più potente dell’organismo, con un’attività che è 4-5 volte superiore a quella del testosterone.
- Sindrome da insensibilità agli androgeni, nota anche come sindrome di Morris. È una condizione molto rara, che insorge a causa di una mutazione genetica ai danni del cromosoma sessuale X. Gli uomini che ne sono portatori presentano un normale corredo di cromosomi sessuali (cioè XY), ma non sviluppano i caratteri sessuali tipici del maschio. Ciò deriva dal fatto che le loro cellule non rispondono alla stimolazione degli androgeni, come invece avviene in un uomo sano (da qui il termine di insensibilità agli androgeni).
Dal punto di vista anatomico, gli uomini con sindrome di Morris presentano diversi tratti somatici tipici delle donne.
- Ipogonadismo maschile congenito. L’ipogonadismo maschile consiste in una diminuita funzionalità dei testicoli, il che comporta un’inadeguata produzione di androgeni e/o un deficit nella produzione di spermatozoi.
Alcune cause di ipogonadismo maschile congenito sono: la sindrome di Klinefelter, la sindrome di Prader-Willi e la sindrome di Noonan.
- Deficienza di gonadotropine, dovuta a una stimolazione inadeguata dell’ipofisi anteriore. Le gonadotropine sono ormoni in grado di regolare l’attività delle gonadi, cioè gli organi riproduttivi che producono i gameti(nell’uomo, sono i testicoli; nelle donne, sono le ovaie).
Le più importanti sono il già citato ormone luteinizzante (LH) e l’ormone follicolo stimolante (FSH). La loro secrezione spetta all’ipofisi anteriore (o adenoipofisi).
- Ipopituitarismo congenito (o insufficienza ipofisaria congenita). Consiste nella ridotta produzione di uno o più degli otto ormoni ipofisari. È una situazione diversa dalla precedente: nel caso in questione, non vi è una stimolazione alterata, ma un vero e proprio difetto a livello dell’ipofisi (ipoplasia ipofisaria, conseguente a una o più mutazioni genetiche).
Si ricorda ai lettori che un altro ormone ipofisario stimolante la crescita del pene è l’ormone della crescita, noto anche come GH o somatotropina. Pertanto, un suo calo determina non solo un ridotto accrescimento scheletrico, ma anche il mancato sviluppo del principale organo genitale maschile.
Sintomi e complicazioni
La ridotta dimensione del pene – che rappresenta il segno caratteristico della condizione di micropene – può avere ripercussioni, talvolta anche gravi, a vari livelli. Per prima cosa un micropene può rendere difficoltosa la minzione, inoltre può risultare anche assai problematico durante i rapporti sessuali. Infine, può influire fortemente sulla sfera psicologica, inducendo nel portatore di micropene un senso di sfiducia in sé stesso e, in alcuni, uno stato di depressione, di isolamento sociale o di ideazioni suicidarie.
Fertilità alterata
Abbastanza di frequente, la presenza del micropene coincide con una condizione di infertilità, dovuta a una scarsa produzione di spermatozoi. L’infertilità deriva molto spesso dalle anomalie anatomiche e/o funzionali che interessano l’apparato riproduttivo (alterazioni dei testicoli, comunicazione ormonale inappropriata ecc).
Diagnosi
La diagnosi di micropene si basa su un semplice esame obiettivo, durante il quale si misura la lunghezza del pene del soggetto. L’individuazione dell’anomalia può avvenire già subito dopo la nascita, in quanto la lunghezza dell’organo genitale maschile in questione è già evidentemente ridotta in questa prima fase della vita.
Altri esami
In genere, dopo aver constatato la presenza del micropene, i medici prescrivono alcuni specifici esami diagnostici, per stabilire se il portatore dell’anomalia soffre di un qualche disturbo ormonale o di una delle patologie associate (disgenesia testicolare, ipopituitarismo congenito, difetti nella sintesi del diidrotestosterone, ipogonadismo congenito ecc). L’identificazione di queste problematiche è fondamentale per la pianificazione del trattamento più efficace (o quanto meno di un rimedio che possa limitare le conseguenze della condizione patologiche presente).
Preoccupazioni infondate
Nei ragazzi tra gli 8 e i 14 anni, la pubertà deve ancora avvenire o è iniziata da poco. Pertanto il pene non ha ancora assunto le sue dimensioni definitive.
Tutto ciò, se associato a:
- presenza eccessiva di grasso sovrapubico, che nasconde l’organo genitale maschile;
- robusta costituzione fisica già in giovane età,
può destare, in genitori e pazienti stessi, alcune preoccupazioni infondate e del tutto inutili, in quanto la situazione è destinata, prima o poi, a mutare.
Aumentare la lunghezza del pene con ausili meccanici
Esistono due tipi di strumenti per l’allungamento del pene: le pompe a vuoto e gli estensori. Le pompe a vuoto per l’allungamento penieno sono costituite da un cilindro in cui infilare il pene e di un meccanismo di pompaggio che fa espandere il pene oltre le sue normali capacità. Le pompe a vuoto, pur non fornendo guadagni macroscopici delle dimensioni, in alcuni soggetti potrebbero aumentare circonferenza e lunghezza del pene. Esempi di pompe a vuoto tecnicamente ben costruite, sono:
Le pompe Bathmate non sono tuttavia sempre disponibili su Amazon. Un prodotto più economico, ma comunque caratterizzato da buona costruzione, è questo: https://amzn.to/3qn4ILB
Un altra pompa peniena, ancora più economica ma comunque ben funzionante, è questa: https://amzn.to/3K7H6Ti
Un estensore penieno è una struttura composta da due anelli (uno da fissare alla base del pene, l’altro appena sotto il glande) uniti da aste metalliche ai lati, che vengono regolate in modo da tenere in trazione il pene, “stirandolo”, per ottenere un suo allungamento non chirurgico. Esempi di estensori tecnicamente ben costruiti, sono:
Integratori alimentari efficaci nel migliorare quantità di sperma, potenza dell’erezione e libido sia maschile che femminile
Qui di seguito trovate una lista di integratori alimentari acquistabili senza ricetta, potenzialmente in grado di migliorare la prestazione sessuale sia maschile che femminile a qualsiasi età e trarre maggiore soddisfazione dal rapporto, aumentando la quantità di sperma disponibile, potenziando l’erezione e procurando un aumento di libido sia nell’uomo che nella donna:
Per approfondire, leggi:
Trattamenti medici
In alcuni casi è possibile provare a correggere la condizione di micropene facendo ricorso sia a una terapia ormonale (quindi farmacologica) che ad una terapia chirurgica. A tale proposito leggi anche: Micropene: i trattamenti per un pene troppo piccolo
Leggi anche:
- Misurare la lunghezza del pene: l’errore di premere sul pube
- Mappa europea della lunghezza del pene: italiani fuori dal podio
- Quanto è lungo il clitoride più grande del mondo?
- Come misurare correttamente la circonferenza del pene
- Quali sono le misure medie della circonferenza del pene?
- Come capire se una donna ha avuto davvero un orgasmo? Ecco i segnali del piacere femminile
- Glande del pene: funzioni, anatomia ed immagini
- Erezione del pene: come mantenerla più a lungo possibile
- Erezione maschile: durata media con e senza stimolazione
- L’erezione deve essere rigida dall’inizio alla fine del rapporto sessuale?
- La qualità dell’erezione del pene determina il grado di piacere femminile?
- Non ho mai raggiunto l’orgasmo: è un problema? Quali soluzioni?
- Il sesso è davvero importante in una coppia?
- Sesso ad alta quota: fantasia o realtà?
- Sbagliata l’operazione al pene: 17enne denuncia il chirurgo
- Si fascia i genitali per sembrare donna: pene amputato
- Erezione di pene con protesi peniena [VIDEO] Attenzione: immagini sessualmente esplicite
- Un mese senza guardare porno, ecco com’è andata e cosa ho imparato
- Erezione: come allenare i muscoli di pene e clitoride con gli esercizi di Kegel
- Se odi i gay, sei omosessuale: gli omofobi sono attratti dai gay
- Il pene è un muscolo o no? Cos’è il pene?
- Come misurare correttamente la lunghezza del pene
- Cosa NON devi assolutamente fare prima di un rapporto sessuale
- Più sei ricco, più il tuo pene è piccolo. Gli italiani hanno un PIL basso perché hanno un pene più lungo della media
- Il pene può essere allungato o no?
- Il maschio sempre più femminile: pene più corto e sterilità raddoppiata
- Smegma: i rischi dell’accumulo di sporco sul pene
- Testicoli e scroto: dimensioni, anatomia e funzioni in sintesi
- L’autopalpazione del testicolo ti salva dal cancro testicolare
- Torsione del testicolo: sintomi, cure, conseguenze, neonati. E’ doloroso?
- Impianto di protesi testicolare: quando, come e perché si effettua
- Cancro del testicolo: prevenzione, diagnosi, stadiazione, cure
- Julio Iglesias dedica un brano al suo pene: “è il mio alleato, il mio amico fedele”
- Si spoglia, si taglia il pene ed inveisce contro i passanti
- L’auto grande è davvero il prolungamento di un pene piccolo?
- I 10 motivi per cui è stressante avere il pene, che le donne non possono capire
- Muore perché voleva avere un pene più grande
- Da oggi puoi usare la foto del tuo pene come password
- Alla guida con un pene di gomma e urina sintetica
- Sindrome del pene piccolo: quando si può parlare di patologia?
- Lunghezza media pene a 15 anni: quando il pene raggiunge la massima lunghezza possibile?
- Storia e psicologia della masturbazione
- Amore senza sesso o sesso senza amore?
- Come distinguere un vero orgasmo femminile da uno “finto”
- L’orgasmo femminile è tutta questione di ritmo
- Lui ha il pene piccolo? I 6 trucchi per raggiungere lo stesso l’orgasmo
- Le 6 cose che gli uomini con il pene piccolo vogliono che la donna sappia
- Micropene: intervista a due uomini che hanno il pene piccolo
- Le donne rivelano le 16 piccole cose che rendono un uomo irresistibile
- Orgasmo femminile: dieci consigli per raggiungerlo più facilmente
- Differenza tra orgasmo maschile e femminile
- L’orgasmo e le altre fasi del ciclo di risposta sessuale
- Orgasmo maschile e femminile: nuovo studio sulle differenze fisiologiche
- Qual è la lunghezza media del pene?
- Come avviene l’eiaculazione maschile [VIDEO] Attenzione: immagini sessualmente esplicite
- Cattivi odori del pene: cause e consigli per neutralizzarli
- Da cosa dipende l’odore dello sperma ed a che serve?
- Gli uomini sono per natura poligami e sono attratti da donne giovani: le verità che nessuno ha il coraggio di ammettere
- Testicolo ritenuto (criptorchidismo): terapia e complicazioni
- Ipospadia nel bambino e nell’adulto: sintomi, diagnosi e cure
- Ipospadia nel bambino e nell’adulto: terapia chirurgica e post-operatorio
- Come raggiungere un orgasmo femminile lungo ed intenso
- Orgasmo femminile: una donna su 5 non lo ha mai provato in vita sua
- Dare un nome al proprio pene ed altre cose che fanno gli uomini di nascosto
- Come avere un orgasmo vaginale
- Orgasmo femminile: le posizioni migliori per raggiungerlo
- Sintomi di eccitazione sessuale femminile e maschile
- Cos’è il liquido emesso da una donna durante l’orgasmo?
- Testicoli piccoli: quali sono le cause e le dimensioni normali?
- Testicolo gonfio e dolorante: cause, diagnosi e terapie
- Fimosi serrata, non serrata, congenita ed acquisita: cause, conseguenze e cure;
- Cosa accade e cosa si prova quando si frattura il pene?;
- Priapismo: quando l’erezione dura più di quattro ore;
- Perché l’uomo può avere figli per tutta la vita e la donna no?
- Fino a che età un uomo può avere figli?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
 Latte materno e latte artificiale: quali differenze?
Latte materno e latte artificiale: quali differenze?
 Cosa succede al ciclo mestruale nel periodo post-partum? Quando attendersi il ritorno della fertilità? L’allattamento ha un’efficace funzione contraccettiva?
Cosa succede al ciclo mestruale nel periodo post-partum? Quando attendersi il ritorno della fertilità? L’allattamento ha un’efficace funzione contraccettiva? L’arrivo del ciclo mestruale solitamente coincide con i giorni meno fertili del mese, ma è comunque possibile rimanere incinta durante le mestruazioni ed anche subito dopo la fine del ciclo.
L’arrivo del ciclo mestruale solitamente coincide con i giorni meno fertili del mese, ma è comunque possibile rimanere incinta durante le mestruazioni ed anche subito dopo la fine del ciclo. Prima di iniziare la lettura, per meglio comprendere l’argomento, vi consiglio di leggere questo articolo:
Prima di iniziare la lettura, per meglio comprendere l’argomento, vi consiglio di leggere questo articolo: 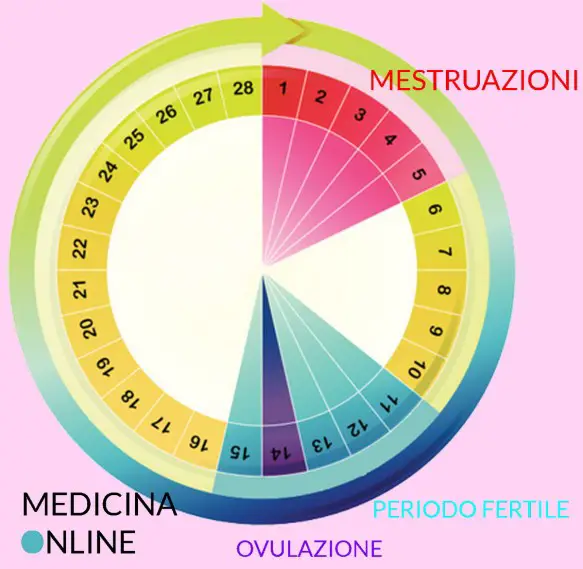 Volete tanto rimanere incinte o avete paura di rimanere incinte? In entrambi i casi vi farà comodo sapere qual è il momento del ciclo più fertile, ovvero quello quello in cui statisticamente con un rapporto sessuale si hanno più possibilità di rimanere incinte. Come scoprirlo?
Volete tanto rimanere incinte o avete paura di rimanere incinte? In entrambi i casi vi farà comodo sapere qual è il momento del ciclo più fertile, ovvero quello quello in cui statisticamente con un rapporto sessuale si hanno più possibilità di rimanere incinte. Come scoprirlo? In questo articolo:
In questo articolo: