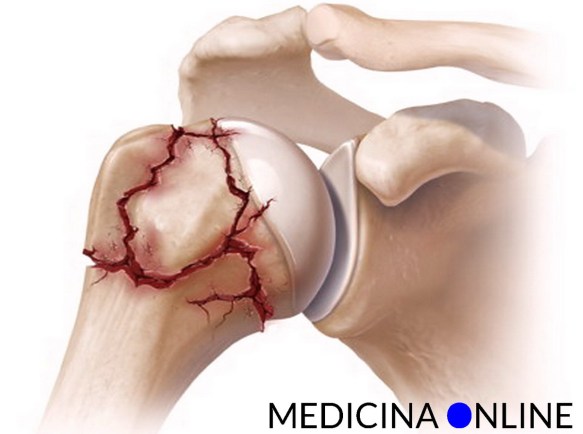
 La frattura dell’omero prossimale è un frattura molto comune della spalla. Particolarmente comune negli individui anziani a causa dell’osteoporosi, l’omero prossimale è tra le ossa che si rompono più frequentemente in una spalla. Infatti, nei pazienti di età superiore ai 65 anni, le fratture dell’omero prossimale sono al terzo posto come frequenza (dopo le fratture dell’anca e le fratture del polso).
La frattura dell’omero prossimale è un frattura molto comune della spalla. Particolarmente comune negli individui anziani a causa dell’osteoporosi, l’omero prossimale è tra le ossa che si rompono più frequentemente in una spalla. Infatti, nei pazienti di età superiore ai 65 anni, le fratture dell’omero prossimale sono al terzo posto come frequenza (dopo le fratture dell’anca e le fratture del polso).
Una frattura dell’omero prossimale si verifica quando la sfera dell’articolazione della spalla, la testa dell’omero (l’osso del braccio) si rompe. La frattura quindi si localizza in cima all’osso del braccio (omero). La maggior parte delle fratture dell’omero prossimale non sono scomposte (non sono fuori posizione), ma circa il 15-20% di queste fratture sono scomposte e queste possono richiedere un trattamento più invasivo. Altro aspetto importante è che in queste frattura può capitare che vi sia una lesione associata dei tendini della “cuffia dei rotatori” che può aggravare la prognosi della guarigione. A tale proposito leggi anche: Rottura della cuffia dei rotatori: dolore alla spalla, deficit di forza, diagnosi e cura
Il problema più significativo riguardo il trattamento delle fratture dell’omero prossimale è che, a prescindere dal tipo di trattamento, gli esiti talvolta non sono molto soddisfacenti in termini di recupero funzionale. Molti pazienti che sperimentano questo infortunio non riacquistano la piena forza o la piena mobilità della spalla, anche con un trattamento adeguato.
Leggi anche:
Le fratture scomposte dell’omero prossimale
Quando i frammenti dell’osso rotto non sono allineati correttamente, la frattura la chiameremo “scomposta”. Nelle fratture dell’omero prossimale, la gravità spesso dipende da quanti pezzi di quest’osso sono rotti e quanti sono scomposti. L’omero prossimale è suddiviso in quattro “parti” che possono rompersi diventando quindi “frammenti”, quindi una frattura si può scomporre in 2 frammenti, 3 frammenti, o in 4 frammenti principali (una frattura non scomposta, per definizione è in 2 frammenti).
In generale, quanto più numerosi sono i frammenti della frattura e sono scomposti, tanto peggiore è la prognosi cioè la capacitá di guarire e tanto maggiore e la possibilitá che i pezzi fratturati vadano in necrosi cioè muoiano e debbano essere eventualmente sostituiti con protesi articolari.
Le porzioni che costituiscono l’omero prossimale sono chiamate: tuberosità (tuberosità maggiore e minore), la testa omerale (la sfera della spalla), e la diafisi omerale. Le tuberosità sono vicine alla testa dell’omero, e sono quelle parti di osso dove si inseriscono i principali muscoli della cuffia dei rotatori. Per considerare un frammento scomposto, bisogna che esso sia separato dalla sua posizione normale di più di 2 millimetri o sia ruotato per più di 15 gradi.
Cause
Normalmente queste fratture sono provocate o da un colpo diretto alla spalla oppure da una colpo indiretto che si verifica in seguito ad una caduta sulla mano con l’arto teso. Nei giovani queste fratture si osservano nei traumi ad elevata energia (incidenti stradali o sportivi) a carico della spalla, che il più delle volte determinano una frattura pluriframmentaria scomposta associata, in alcuni casi, ad una lussazione dei capi articolari. Nei pazienti anziani con osso osteoporotico, è sufficiente talvolta anche un trauma a bassa energia (una banale caduta a terra). Altri meccanismi supplementari traumatici sono: le contrazioni muscolari violente comiziali e/o le scosse elettriche.
Sintomi
Le fratture dell’omero prossimale possono essere molto dolorose e possono rendere difficile anche spostare semplicemente il braccio. Altri sintomi includono:
- Spalla cadente (in basso e in avanti).
- Incapacità di sollevare il braccio a causa del dolore.
- Parestesie, cioè disturbi della sesnsibilitá, formicolii, alla mano.
- Un caratteristico ematoma nella regione interna del braccio che può arrivare fino al gomito (detto ematoma di Hennequin).
Leggi anche:
- Differenza tra frattura composta, composta, esposta e patologica
- Callo osseo e pseudoartrosi, quando la frattura non guarisce: cause, diagnosi e terapie
- Articolazione del ginocchio: com’è fatta, quali sono le patologie, i sintomi e gli esami da fare ?
- Dismetria degli arti inferiori: una gamba è più corta dell’altra
- Lussazione della spalla: cause, tipi, sintomi e cosa fare per guarire
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
Visita medica
Durante la visita, il medico farà domande sul come si è verificata la frattura. Dopo aver discusso dell’infortunio e aver parlato dei sintomi, il medico esaminerà la vostra spalla.
Il medico esaminerà attentamente la tua spalla per assicurarsi che nessun nervo o vasi sanguigno sia stato danneggiato dalla frattura.
Al fine di individuare la posizione e la gravità della frattura, il medico vi farà eseguire una radiografia. Spesso verranno eseguiti i raggi X di tutta la spalla per verificare la presenza di ulteriori lesioni. In alcuni casi soprattutto in previsione di un intervento chirurgico, il vostro medico può ordinare una TAC per vedere la frattura più nel dettaglio e pianificare il trattamento adeguato al vostro caso. Altri esami come eco-color doppler o indagini contrastografiche saranno eseguite se si sospetta un coinvolgimento vascolare.
Trattamento delle fratture dell’omero prossimale
Trattamento non chirurgico
Circa l’80% delle fratture dell’omero prossimale non sono scomposte (non sono fuori posizione), e queste possono quasi sempre essere trattate con un semplice tutore munito di fascia anti-rotatoria.
Il trattamento tipico è quello di riposare la spalla nel tutore per 3-4 settimane, e poi iniziare alcuni esercizi dolci di movimento. Man mano che la guarigione progredisce, che verrá monitorata mediante radiografie mensili, si possono iniziare esercizi di potenziamento della spalla più aggressivi, e la guarigione completa richiederà in genere circa 3 mesi. Il limite del trattamento non chirurgico è la possibilitá che la spalla, dopo essere stata immobilizzata per molto tempo per consentire la guarigione della frattura, si irrigidisca e perda mobilitá. Talvolta la rigiditá che ne consegue è invalidante e impone trattamenti chirurgici per cercare di risolvere la situazione.
Trattamento chirurgico
In caso di lesioni più gravi, quando la frattura è costituita da più frammenti ed è scomposta (fuori posizione), o anche nelle fratture più semplici nei giovani che hanno bisogno di tornare ad una vita attiva prima, può essere necessario un intervento chirurgico per fissare la frattura, riallinearla o in casi complessi sostituire l’osso danneggiato con una protesi articolare. Decidere qual’è il miglior trattamento chiurgico dipende da molti fattori, tra cui:
- L’età del paziente.
- Se l’arto è dominante oppure no.
- Il livello di attività del paziente.
- La quantità dei frammenti di frattura.
- Il grado di spostamento dei frammenti della frattura.
- L’esperienza del chirurgo.
La chirurgia prevede il riallineando dei frammenti ossei manualmente e mantenerli fissati in posizione mediante vari sistemi metallici, o viene eseguita una procedura di sostituzione della spalla mediante una protesi articolare.
Osteosintesi
I frammenti di osso possono essere fissati, con:
- Placche e viti: questo intervento viene considerato il golden standard ed è l’intervento che, quando esiste l’indicazione, viene preferito nel nostro reparto OTB. Consente una riduzione ottimale dei frammenti ma soprattutto una stabilizzazione molto solida. Talvolta però è un intervento complesso e che quindi richiede mani esperte per la sua corretta esecuzione.
- Chiodi endomidollari (chiodi infissi all’interno dell’osso cavo). Il vantaggio di questo intervento è la sua esecuzione più semplice per il chirurgo e la minore esposizione (può essere eseguito attraverso piccoli tagli della pelle e senza esporre la frattura). Lo svantaggio, a nostro avviso intollerabile, è che per inserire questo dispositivo di metallo, il chirurgo deve necessariamente danneggiare i tendini della cuffia dei rotatori, che sono i principali motori della spalla, motivo per cui nel nostro reparto è un intervento che non viene proposto quasi mai.
- Viti semplici e fili metallici di Kirschner talvolta in combinazione tra loro. Questo sistema non garantisce adeguatra stabilità per cui non consente mobilizzazioni precoci della spalla. Questa opzione in genere viene riservata alle persone anziane o in cattive condizioni generali.
- Protesi articolari: quando l’osso è molto danneggiato e soprattutto nelle persone anziane, può capitare che la vascolarizzazione di alcuni frammenti sia irrimediabilmente compromessa motivo per cui si può decidere di sostituire tutta o parte dell’articolazione con una protesi della spalla. Se è consigliata una procedura di questo tipo, le opzioni includono una protesi anatomica standard, una endoprotesi, o una protesi inversa. Nei giovani questo intervento deve essere prospettato solo nei casi in cui l’osteosintesi non ha nessuna speranza di successo e questo deve essere valutato con molta attenzione a causa del fatto che le protesi hanno una durata limitata (in media 10-15 anni) e non garantiscono una vita particolarmente attiva.
Vantaggi e svantaggi del trattamento chirurgico
Il vantaggio della chirurgia, quando la frattura viene fissata in modo stabile ad esempio con placche e viti, o con chiodi endomidollari, è quello di consentire al paziente di iniziare a muovere subito l’articolazione. Questo consente di tornare prima ad una vita attiva e di ridurre il rischio della rigidità e quindi è più probabile che a fine trattamento il paziente recuperi più movimento della spalla rispetto al trattamento non chirurgico. Gli svantaggi però, anche se si verificano con una frequenza assai limitata, sono quelli comuni della chirurgia (complicanze anestesiologiche) e quelli specifici della chirurgia ortopedica come infezioni, emorragie, lesioni vascolari e nervose. Queste complicanze sono più frequenti nelle persone anziane motivo per cui, generalmente, in questi pazienti si opta quando possibile per un trattamento non chirurgico.
I migliori prodotti per la cura delle ossa e dei dolori articolari
Qui di seguito trovate una lista di prodotti di varie marche per il benessere di ossa, legamenti, cartilagini e tendini e la cura dei dolori articolari. Noi NON sponsorizziamo né siamo legati ad alcuna azienda produttrice: per ogni tipologia di prodotto, il nostro Staff seleziona solo il prodotto migliore, a prescindere dalla marca. Ogni prodotto viene inoltre periodicamente aggiornato ed è caratterizzato dal miglior rapporto qualità prezzo e dalla maggior efficacia possibile, oltre ad essere stato selezionato e testato ripetutamente dal nostro Staff di esperti:
Leggi anche:
- Femore rotto: riabilitazione, profilassi antitrombotica e controllo del dolore
- Fratture di femore: conseguenze a breve e lungo termine
- Femore: anatomia, funzioni e muscoli in sintesi
- Gomito del tennista (epicondilite): cos’è, quanto dura e rimedi
- Ti piace scrocchiare le dita? Ecco cosa succede alle tue ossa e i danni che rischi
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- Osso omero: anatomia e funzioni in sintesi
- Differenza tra femore e anca
- Femore rotto: tipi di frattura, sintomi, intervento, riabilitazione e conseguenze
- Scapola: dove si trova ed a che serve?
- Terapia con Infrarossi per il dolore
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- La sciatalgia ti blocca? ecco i rimedi e gli esercizi che ti salveranno!
- Mal di schiena in zona lombare (lombalgia): esercizi e cosa fare per il dolore
- Sindrome del piriforme: sintomi, esercizi, cura e recupero
- Lo stretching: benefici e le 6 regole per eseguirlo bene
- Dolore muscolare il giorno dopo l’allenamento: cause, cure e prevenzione
- Crollo vertebrale nell’anziano da osteoporosi e tumore: sintomi, diagnosi e terapia
- Malattie reumatiche: cosa sono, come si curano, sono pericolose?
- Differenza artrite reumatoide e artrite psoriasica: sintomi comuni e diversi
- Artrite psoriasica e spondiloartriti sieronegative: sintomi, diagnosi e cura
- Fattore reumatoide alto o basso? Valori normali e Reuma test
- Reuma test positivo o negativo? Cos’è e come si interpreta il valore?
- Differenza tra anticorpo ed autoanticorpo
- Artrite reumatoide: sintomi iniziali, cause, cure e mortalità
- Differenze tra artrite ed artrosi: sintomi comuni e diversi
- Lupus eritematoso sistemico (LES): cause, sintomi e terapie
- Sclerodermia: cause, sintomi e cura
- Sindrome di Sjögren: sintomi, invalidità, terapia e mortalità
- Fibromialgia: sintomi, cause, cura e tender points
- Fibromialgia: dove si trovano i tender points che provocano dolore alla palpazione?
- Dita ippocratiche congenite e secondarie: cause, sintomi e terapie
- Fenomeno di Raynaud: cause, sintomi e trattamento
- Tendine e muscolo semitendinoso: anatomia, funzioni ed uso chirurgico
- Differenza tra tendine rotuleo e semitendinoso
- Tendine rotuleo: anatomia, funzioni e patologie in sintesi
- Lesione del legamento crociato anteriore: ricostruzione in artroscopia
- Differenza delle lesioni dei legamenti crociato anteriore e posteriore
- Tendinite del rotuleo: cause, sintomi e rimedi dell’infiammazione
- Valgismo di arti inferiori e ginocchio: cause, sintomi e rimedi
- Pubalgia del podista: cause, diagnosi e rimedi
- Differenza tra ginocchio valgo e varo
- Strabismo rotuleo: cause, sintomi e rimedi
- Formicolio alla gamba ed al piede: cause, diagnosi, sintomi e rimedi
- Strappo muscolare a braccio, coscia, schiena: cosa fare?
- Contrattura muscolare a schiena, coscia, polpaccio, collo: cosa fare?
- Stiramento muscolare: cause, sintomi e rimedi
- Differenza tra stiramento, strappo, contrattura, distorsione e distrazione
- Postura sbagliata: come correggerla, specie seduti alla scrivania
- Colpo della strega: cause, sintomi, rimedi e prevenzione
- Muscolo piriforme: anatomia, funzioni e cosa fare se è infiammato
- Encefalopatia traumatica cronica: cos’è e quali sport sono a rischio?
- Differenza tra sciatalgia e finta sciatalgia
- Nervo sciatico (ischiatico): anatomia, funzioni e patologie
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
 Già mi immagino le risate di alcuni lettori nel leggere il titolo eppure non molti sanno che i traumi oculari da tappo di bottiglia sono purtroppo molto più diffusi di quanto si pensi durante questo periodo e potenzialmente molto gravi, come giustamente avvertono gli oculisti di IAPB Italia onlus (Agenzia internazionale per la prevenzione della cecità), che ricordano come evitare incidenti al momento dei brindisi, quando si stappano milioni di bottiglie di bollicine, oltre che durante fuochi artificiali e petardi.
Già mi immagino le risate di alcuni lettori nel leggere il titolo eppure non molti sanno che i traumi oculari da tappo di bottiglia sono purtroppo molto più diffusi di quanto si pensi durante questo periodo e potenzialmente molto gravi, come giustamente avvertono gli oculisti di IAPB Italia onlus (Agenzia internazionale per la prevenzione della cecità), che ricordano come evitare incidenti al momento dei brindisi, quando si stappano milioni di bottiglie di bollicine, oltre che durante fuochi artificiali e petardi.
 La ionoterapia (o elettroionoterapia) è una terapia non invasiva usata nel campo della medicina riabilitativa a vari scopi, principalmente ridurre il dolore muscolare ed articolare tipico di molte patologie croniche ed accelerare i processi di guarigione di ferite e traumi.
La ionoterapia (o elettroionoterapia) è una terapia non invasiva usata nel campo della medicina riabilitativa a vari scopi, principalmente ridurre il dolore muscolare ed articolare tipico di molte patologie croniche ed accelerare i processi di guarigione di ferite e traumi. La frattura dell’
La frattura dell’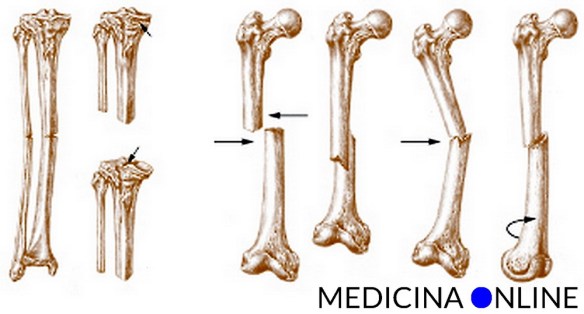 Con frattura si indica, in medicina, l’interruzione parziale o totale della continuità di un osso del corpo, causata da traumi (incidenti stradali, cadute), da patologie (tumore) o da stress (da microtraumi reiterati in un osso con normale resistenza meccanica).
Con frattura si indica, in medicina, l’interruzione parziale o totale della continuità di un osso del corpo, causata da traumi (incidenti stradali, cadute), da patologie (tumore) o da stress (da microtraumi reiterati in un osso con normale resistenza meccanica).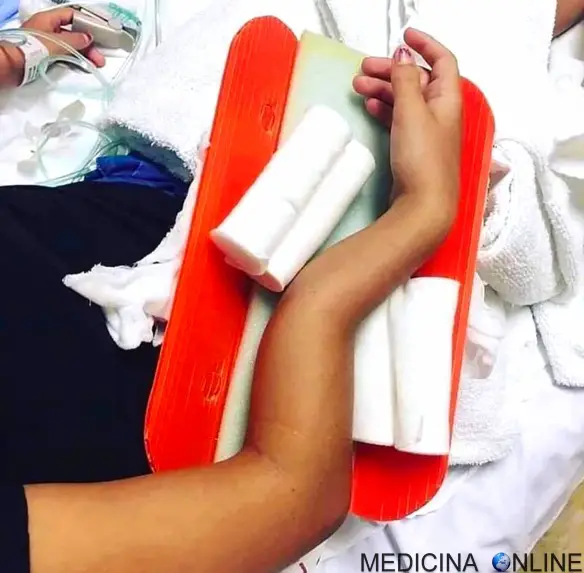
 Per meglio comprendere l’argomento, leggi prima:
Per meglio comprendere l’argomento, leggi prima:  Per meglio comprendere l’argomento, leggi prima:
Per meglio comprendere l’argomento, leggi prima:  Per meglio comprendere l’argomento, leggi prima:
Per meglio comprendere l’argomento, leggi prima:  L’attacco ischemico transitorio (o TIA) è un deficit neurologico temporaneo e reversibile, causato da una riduzione transitoria del flusso di sangue al cervello. Il TIA è molto simile, per cause, sintomi e segni, all’ictus cerebrale ischemico, con la sola differenza che il deficit neurologico non è permanente (come nell’ictus) ma transitorio e reversibile. Se i sintomi durano meno di una o due ore, l’episodio viene chiamato attacco ischemico transitorio (TIA).
L’attacco ischemico transitorio (o TIA) è un deficit neurologico temporaneo e reversibile, causato da una riduzione transitoria del flusso di sangue al cervello. Il TIA è molto simile, per cause, sintomi e segni, all’ictus cerebrale ischemico, con la sola differenza che il deficit neurologico non è permanente (come nell’ictus) ma transitorio e reversibile. Se i sintomi durano meno di una o due ore, l’episodio viene chiamato attacco ischemico transitorio (TIA).