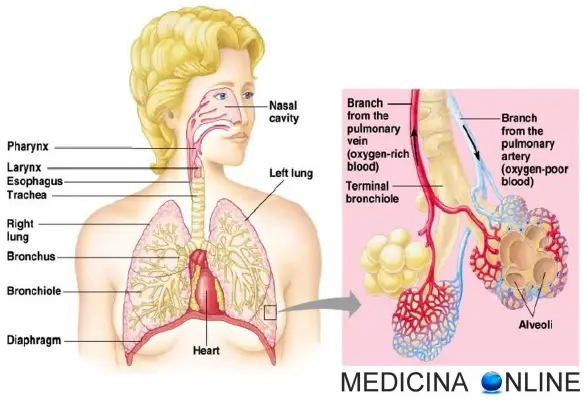
 La polmonite è una malattia infiammatoria che colpisce uno o ambedue i polmoni. Molti microrganismi, come batteri, virus e funghi, possono causare la polmonite. Può anche dipendere dall’inalazione di un liquido o di un agente chimico. I soggetti più a rischio sono gli adulti oltre i 65 anni e i bambini sotto i 2 anni di età, oppure le persone già affette da problemi di salute. La sintomatologia può variare da lieve a grave, i principali sintomi sono:
La polmonite è una malattia infiammatoria che colpisce uno o ambedue i polmoni. Molti microrganismi, come batteri, virus e funghi, possono causare la polmonite. Può anche dipendere dall’inalazione di un liquido o di un agente chimico. I soggetti più a rischio sono gli adulti oltre i 65 anni e i bambini sotto i 2 anni di età, oppure le persone già affette da problemi di salute. La sintomatologia può variare da lieve a grave, i principali sintomi sono:
- febbre alta,
- brividi squassanti,
- tosse produttiva, che non migliora o che tendenzialmente peggiora,
- comparsa di affanno durante attività quotidiane normali,
- dolore toracico associato al respiro o ai colpi di tosse,
- improvviso peggioramento dopo un raffreddore o un’influenza.
Il medico pone la diagnosi in base all’anamnesi, all’esame obiettivo e agli esami di laboratorio. Il trattamento dipende dal tipo di polmonite. Se batterica, saranno utili gli antibiotici. Se virale, il trattamento può richiedere farmaci antivirali. Per la polmonite vale il detto meglio prevenire che curare. Prevenire la polmonite è comunque sempre meglio che trattarla. Esistono vaccini per prevenire la polmonite pneumococcica e da influenza. Altre misure preventive comprendono il frequente lavaggio delle mani e l’astensione dal fumo.
Cause di polmonite
La polmonite può essere dovuta principalmente a:
Queste infezioni causano l’infiammazione delle sacche di aria polmonari, i cosiddetti alveoli. L’infiammazione fa sì che questi alveoli si riempiano di liquido e pus.
Batteri
Sono le cause più frequenti negli adulti. I batteri all’origine di una polmonite sono tanti, nei paesi occidentali la causa più frequente è lo Streptococcus pneumoniae (pneumococco).
Si parla di polmonite atipica se l’agente batterico rientra nei tipi seguenti:
- Legionella pneumophila. Questo tipo di polmonite è anche detto morbo del legionario; è dovuto a un batterio che è stato all’origine di gravi epidemie. Queste epidemie sono state collegate alla contaminazione di impianti di condizionamento dell’aria, vasche da idromassaggio e fontane decorative.
- Mycoplasma pneumoniae. È un tipo di batterio molto diffuso, che in genere colpisce i soggetti sotto i 40 anni. Sono particolarmente a rischio le persone che vivono o lavorano in luoghi affollati, come scuole, ricoveri per senzatetto e prigioni. In genere, si tratta di forme lievi che rispondono bene agli antibiotici, ma può talvolta colpire anche in forma molto grave. La malattia può essere associata a eruzioni cutanee ed emolisi. Questo tipo di batterio è una causa frequente di “polmonite ambulante”, alludendo al fatto che la sintomatologia non è in genere tale da forzare il paziente a letto.
- Chlamydia pneumoniae. Questo tipo di polmonite può colpire in qualunque stagione ed è spesso lieve. Perlopiù, colpisce i soggetti tra 65 e 79 anni.
La polmonite batterica può svilupparsi come tale o complicare un raffreddore virale o l’influenza. Spesso, la polmonite interessa solo un lobo (un’area) di un polmone. Si parla in questi casi di polmonite lobare.
Il corpo riesce quasi sempre a filtrare i batteri dall’aria che viene respirata, proteggendo così i polmoni da possibili infezioni. Il sistema immunitario, la conformazione del naso e della gola, la capacità di tossire e rivestimenti dotati di delicate strutture filiformi, simili a capelli, dette ciglia, aiutano a impedire che i germi raggiungano i polmoni. Talvolta, i batteri riescono a entrare nei polmoni e ne provocano l’infezione.
L’infezione è più probabile se:
- Il sistema immunitario è debole, in caso di periodi di forte stress, malnutrizione, AIDS.
- Il germe è molto virulento.
- Il corpo non riesce a filtrare i batteri dall’aria che viene respirata. Ciò può succedere per esempio in soggetti impossibilitati a tossire, a seguito di un ictus o perché sedati; in mancanza di una tosse efficace, i batteri rimangono più facilmente nelle vie aeree.
Quando i batteri raggiungono i polmoni entra in funzione il sistema immunitario, che invia una varietà di cellule a combattere i germi. Queste cellule causano l’infiammazione degli alveoli, che si possono riempire di liquido e pus. Ciò origina i sintomi di polmonite.
Virus
I virus che infettano le vie aeree possono causare polmoniti. Il virus dell’influenza è la causa più frequente di polmonite virale nell’adulto. Il virus respiratorio sinciziale (RSV) è invece la causa più frequente di polmonite nel bambino prima dei due anni.
Anche virus come quelli del raffreddore (rinovirus), i parainfluenzali e il metapneumovirus umano (HMPV) possono causare l’infezione. La maggior parte delle polmoniti virali è leggera. Queste polmoniti migliorano spontaneamente nell’arco di 1 – 3 settimane, senza trattamento. Sporadicamente, sono più gravi e possono aver bisogno di un trattamento ospedaliero. Chi contrae una polmonite virale è a rischio di polmonite batterica.
Funghi
La polmonite pneumocistica è una forma infettiva grave causata dal fungo Pneumocystis jirovecii. Il fungo attacca soggetti con difese immunitarie indebolite da HIV/AIDS o dall’uso prolungato di farmaci che sopprimono il sistema immunitario, per esempio quelli usati nel trattamento del cancro o nella prevenzione del rigetto nei trapianti d’organo o midollo osseo.
Fattori di rischio per le polmoniti
Vari fattori, tra cui età, fumo, condizioni di salute, immunodeficienze ed altri, aumentano i rischi di contrarre l’infezione e di ammalarsi in modo più grave.
Fasce di età maggiormente a rischio di polmonite
La polmonite può colpire gente di tutte le età, ma le fasce maggiormente a rischio di infezione e di gravità della malattia sono due:
- Bambini piccoli (dai 2 anni in giù), perché il loro sistema immunitario si sta ancora sviluppando.
- Anziani (dai 65 anni in su), perché il loro sistema immunitario inizia anche lui a risentire di un normale processo di invecchiamento.
Ambiente
Il rischio di polmonite può aumentare in caso di esposizione ad alcuni agenti chimici e inquinanti, o a fumi tossici.
Stile di vita
Il fumo di sigaretta, l’abuso di alcolici e la denutrizione aumentano il rischio di polmonite.
Altre condizioni mediche
Anche altri fattori e condizioni aumentano il rischio di contrarre l’infezione. In particolare:
- Tosse inefficace o problemi di deglutizione, a seguito di ictus o per altri motivi.
Impossibilità a muoversi efficacemente o sedazione.
- Raffreddore o influenza recenti.
- Malattia polmonare o altra malattia grave come la fibrosi cistica, l’asma, una broncopneumopatia cronica ostruttiva (BPCO), le bronchiectasie, il diabete, l’insufficienza cardiaca o l’anemia a cellule falciformi.
- Degenza in terapia intensiva, specialmente se in ventilazione assistita (respirazione tramite una macchina).
- Sistema immunitario debole o soppresso da HIV/AIDS, trapianto d’organo o di cellule staminali del midollo e sangue.
- Chemioterapia.
- Uso protratto di steroidi.
Sintomi
La polmonite può variare da lieve a grave. Alcuni soggetti sono maggiormente a rischio di sviluppare una forma grave o con complicanze anche letali. Se la causa della polmonite sono i batteri il sintomo che si presenta per primo nel giro di poco tempo è la spossatezza, accompagnata da febbre alta e difficoltà respiratorie.
Se la causa è un virus i sintomi compaiono con maggiore gradualità e possono essere meno gravi. I sintomi caratteristici della polmonite sono:
- febbre alta,
- brividi squassanti,
- tosse con espettorato (una sostanza viscosa), che non migliora o peggiora,
- comparsa di affanno durante attività quotidiane normali,
- dolore toracico associato al respiro o ai colpi di tosse,
- improvviso peggioramento dopo un raffreddore o un’influenza,
- nausea,
- sensazione di malessere generale,
- vomito,
- diarrea.
I sintomi possono variare in alcuni gruppi di soggetti. Neonati e bambini piccoli possono non manifestare alcun segno dell’infezione. In alternativa, possono avere febbre e tosse, o apparire agitati e malati, o stanchi e apatici. Anziani ed individui con malattie gravi o sistemi immunitari depressi possono avere meno sintomi, più contenuti. Possono anche avere una temperatura corporea inferiore al normale. Se già affetti da una malattia polmonare, ci può essere un peggioramento di quest’ultima. Gli anziani che contraggono la polmonite talvolta hanno improvvise variazioni della lucidità mentale.
Diagnosi
Talvolta è difficile formulare la diagnosi, perché i sintomi possono essere simili a quelli riscontrati in soggetti con raffreddore o influenza. È possibile non rendersi conto della gravità finché non si realizza che i sintomi durano più che in quelle condizioni. La polmonite verrà diagnostica in base ad anamnesi, esame obiettivo ed esami strumentali. Il tipo di polmonite può essere diagnosticato in base a come la malattia è stata contratta e al germe causa dell’infezione. In caso di polmonite sospetta, il medico può raccomandare uno o più degli esami seguenti:
- Radiografia del torace, per identificare un’infiammazione dei polmoni. I raggi X sono il modo migliore per fare diagnosi di polmonite. La metodica non dice però che tipo di germe sta causando l’affezione.
- Analisi del sangue, come un emocromo completo, per capire se il sistema immunitario sta reagendo all’infezione.
- Emocoltura, per vedere se un’eventuale infezione batterica ha contaminato anche il sangue. Se così, il medico ha gli elementi per decidere come trattare l’infezione.
- Esame dell’espettorato.
- Tomografia computerizzata (TAC) del torace.
- Coltura dell’essudato pleurico.
- Pulsossimetria.
- Broncoscopia.
Cura e terapia
Il trattamento dipende dal tipo di polmonite, dal germe che ne è la causa e dalla gravità. La maggior parte dei soggetti affetti da polmonite acquisita in comunità (la forma più frequente) viene curata a casa. La terapia ha lo scopo di curare l’infezione e prevenire complicanze.
Polmonite batterica
Viene trattata con farmaci noti come antibiotici. Gli antibiotici andranno assunti come da prescrizione medica. Il paziente deve continuare la cura anche se può sentirsi meglio prima di aver completato il ciclo di antibiotico. Se il trattamento viene interrotto troppo presto, la polmonite può recidivare. La maggior parte dei soggetti migliora dopo 1 – 3 giorni di antibiotici. In pratica, il paziente si sente meglio e diminuiscono i sintomi come tosse e febbre.
Polmonite virale
In questi casi, gli antibiotici non sono efficaci. Se virale, il trattamento può richiedere farmaci antivirali. La polmonite virale in genere migliora in 1 – 3 settimane.
Trattamento di sintomi gravi
Il ricovero ospedaliero può essere necessario se:
- I sintomi sono gravi.
- Il soggetto è a rischio di complicanze a causa di altri problemi di salute.
- Se l’ossigenazione del sangue è bassa può essere praticata una terapia con ossigeno.
- In caso di polmonite batterica, gli antibiotici possono essere somministrati per via endovenosa.
Stile di vita che favoriscono la cura
Una volta contratta la polmonite esistono modi per guarire dall’infezione ed evitare complicanze.
- Riposarsi molto.
- Rispettare il piano di trattamento stabilito dal medico.
- Assumere tutti i medicinali secondo quanto prescritto. Se sotto antibiotici, continuare la cura fino a guarigione completa. Si deve continuare la cura anche se ci si sente meglio prima di aver completato il ciclo di antibiotico. Se il trattamento viene interrotto troppo presto, l’infezione batterica e la polmonite possono recidivare.
- Chiedere al medico quando sottoporsi a una visita di controllo. Il medico può raccomandare una radiografia toracica per controllare la guarigione dell’infezione.
- Smettere di fumare e di frequentare luoghi inquinati.
La polmonite può durare a lungo
Alcuni soggetti migliorano e riescono a riprendere la propria routine nell’arco di una settimana. Altri possono richiedere un mese o più. Molti continuano a sentirsi stanchi per circa un mese. Consultare il medico su quando riprendere le proprie attività.
Con la polmonite è importante:
- Limitare i contatti con conviventi e amici.
- Coprirsi il naso e la bocca quando si tossisce o si starnuta, gettare subito i fazzoletti usati e lavarsi le mani.
Queste azioni aiutano a evitare il contagio di altre persone.
Prevenzione
La polmonite può essere molto grave e risultare anche mortale. Alcuni tipi possono essere prevenuti grazie alle vaccinazioni. Una buona igiene, l’astensione dal fumo e un sistema immunitario mantenuto valido con l’attività fisica e una dieta sana sono altri fattori importanti per prevenire la polmonite.
Vaccini
Esistono vaccini per prevenire polmoniti da pneumococco e da influenza. I vaccini non riescono a impedire l’infezione in tutti i soggetti, ma in ogni caso, quando anche si ammalino, i soggetti vaccinati, se confrontati ai non vaccinati, tendono a sviluppare:
- infezioni meno gravi,
- polmoniti di durata più breve,
- meno complicanze importanti.
I vaccini da valutare con il medico sono per:
- pneumococco,
- influenza,
- haemophilus influenzae tipo B (Hib).
Altre forme di prevenzione
Anche i passi seguenti aiutano a prevenire la malattia:
- Lavarsi le mani con sapone e acqua o gel alcolici per uccidere i germi.
- Non fumare. Il fumo danneggia le capacità di filtro e difesa dai germi dei polmoni.
- Evitare luoghi con aria inquinata e con polveri sottili.
- Mantenere il sistema immunitario in salute.
- Riposare bene.
- Fare attività fisica.
- Seguire una dieta sana.
Leggi anche:
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Broncopolmonite: sintomi iniziali, contagio, prognosi, morte
- Polmonite ab ingestis: cause, tempi di guarigione, morte, sopravvivenza
- Polmonite batterica: cause, fattori di rischio, anatomia patologica, fisiopatologia
- Polmonite batterica: sintomi, segni, diagnosi, esami
- Polmonite batterica: trattamento, prognosi, complicanze
- Polmonite batterica: prevenzione, durata, rimedi naturali, dieta, integratori
- Apparato respiratorio: anatomia in sintesi, struttura e funzioni
- Infezione da virus respiratorio sinciziale: cause, trasmissione, incubazione fisiopatologia
- Infezione da virus respiratorio sinciziale: sintomi, segni, gravità
- Infezione da virus respiratorio sinciziale: esami e diagnosi
- Infezione da virus respiratorio sinciziale: trattamento, precauzioni, reinfezione dopo guarigione
- Infezione da virus respiratorio sinciziale: prevenzione, prognosi, complicanze
- Bronchi polmonari: anatomia, posizione e funzioni in sintesi
- Bronchioli e ramificazioni dell’albero bronchiale: anatomia e funzioni
- Bronchioli terminali: anatomia, posizione e funzioni in sintesi
- Polmoni: differenza tra funzioni respiratorie e non respiratorie
- Surfattante, compliance polmonare, alveoli, composizione e funzioni
- Differenza tra vie aeree superiori ed inferiori
- Differenza tra pneumociti di tipo I e di tipo II
- Diramazioni delle vie aeree inferiori: spiegazione e schema
- Bronchiolite in neonati e bambini: sintomi, cause, è pericolosa?
- Bronchiolite nei bimbi: mortalità, pericoli, complicazioni e durata
- Bronchiolite nei bambini: quando chiamare il medico?
- Bronchiolite nei bambini: qual è la migliore terapia?
- Drenaggio toracico (toracostomia): a che serve, quando si rimuove
- Valvola di Heimlich: com’è fatta, a che serve e come funziona
- Versamento pleurico, scompenso cardiaco, neoplastico, conseguenze
- Chilotorace: cause, sintomi e trattamento
- Empiema pleurico, subdurale, della colecisti: cause e cure
- Differenza tra empiema ed ascesso
- Emotorace (sangue nella cavità pleurica): sintomi, cause e cura
- Idrotorace: cause, patologie, sintomi, diagnosi e cure
- Embolia polmonare: massiva, diagnosi, da tumore, terapia
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Polmonite in bimbi ed adulti: quando chiamare subito il medico
- Polmonite in bimbi ed adulti: quando diventa davvero pericolosa
- Asma bronchiale: spirometria e diagnosi differenziale
- Spirometria diretta ed indiretta: come si esegue ed a cosa serve
- Differenza tra BPCO ed asma: terapia e sintomi comuni e diversi
- Esofago e trachea: zona, anatomia, rapporti e differenze
- Broncopneumopatia cronica ostruttiva (BPCO): sintomi, diagnosi e cura
- Asma bronchiale in bambini e adulti: cause, sintomi e cura
- Differenza tra inspirazione e espirazione: l’atto respiratorio
- Tumore al polmone in chi non fuma: da cosa viene causato?
- Differenza tra ventilazione polmonare e alveolare: spazio morto anatomico e fisiologico
- Broncoscopia polmonare con biopsia: a cosa serve, fa male, è pericolosa?
- Tutti gli articoli sullo smettere di fumare
- Enfisema polmonare: sintomi, tipi, cause, diagnosi e terapia
- Alveoli polmonari: cosa sono e che funzioni svolgono?
- Enfisema polmonare: cure, complicazioni, quando chiamare il medico
- Spirometria diretta ed indiretta: come si esegue ed a cosa serve
- Che significa malattia autoimmune? Spiegazione ed esempi
- Parametri della spirometria: capacità, volumi, rapporti e flussi
- Polmoni: anatomia e funzioni in sintesi
- Differenza tra laringe, faringe e trachea
- Pneumotorace spontaneo primario, secondario ed iperteso: cause, sintomi, terapie
- Sangue dal naso (epistassi) in bambini e adulti: cause, rimedi naturali, cosa fare e cosa NON fare
- Differenza tra dispnea, apnea e tachipnea
- Differenza apnea statica, dinamica e profonda
- Differenza tra ipossiemia, ipossia ed anossia
- Differenza tra ipossiemia e ipercapnia
- Differenza tra insufficienza respiratoria di tipo 1 e 2
- Crisi respiratoria acuta e rischio di morte: cosa fare?
- Differenza tra costola incrinata e rotta
- Cos’è una costa? Differenza tra costole e coste
- Gabbia toracica: dove si trova, a che serve e da cosa è composta
- Costola rotta (frattura costale): sintomi, diagnosi e terapia
- Costola incrinata: sintomi, terapia e tempi di recupero
- Differenza tra costole e vertebre
- Muscoli respiratori volontari ed involontari
- Frattura costale multipla, volet costale e pneumotorace
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
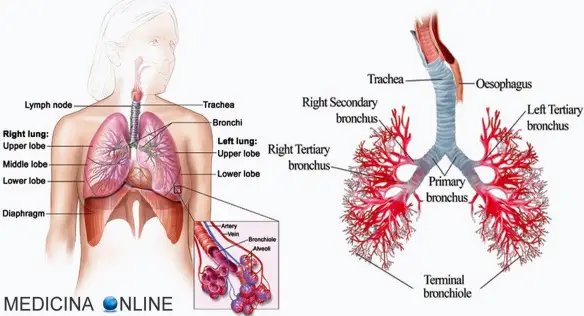 La polmonite è una malattia infiammatoria che colpisce uno o ambedue i polmoni. Molti microrganismi, come batteri, virus e funghi, possono causare la polmonite. Può anche dipendere dall’inalazione di un liquido o di un agente chimico. I soggetti più a rischio sono gli adulti oltre i 65 anni e i bambini sotto i 2 anni di età, oppure le persone già affette da problemi di salute. La sintomatologia può variare da lieve a grave, i principali sintomi sono febbre alta, brividi e tosse produttiva,che non migliora o che tendenzialmente peggiora. Nella maggior parte dei casi i soggetti con polmonite possono essere tranquillamente trattati e non andare incontro a complicanze. In alcuni casi, però, la polmonite può condurre a patologie e condizioni pericolose per la salute, anche potenzialmente mortali, specie in soggetti a rischio come neonati, bambini, anziani, soggetti immunodeficienti, quindi è una patologia che non va mai sottovalutata.
La polmonite è una malattia infiammatoria che colpisce uno o ambedue i polmoni. Molti microrganismi, come batteri, virus e funghi, possono causare la polmonite. Può anche dipendere dall’inalazione di un liquido o di un agente chimico. I soggetti più a rischio sono gli adulti oltre i 65 anni e i bambini sotto i 2 anni di età, oppure le persone già affette da problemi di salute. La sintomatologia può variare da lieve a grave, i principali sintomi sono febbre alta, brividi e tosse produttiva,che non migliora o che tendenzialmente peggiora. Nella maggior parte dei casi i soggetti con polmonite possono essere tranquillamente trattati e non andare incontro a complicanze. In alcuni casi, però, la polmonite può condurre a patologie e condizioni pericolose per la salute, anche potenzialmente mortali, specie in soggetti a rischio come neonati, bambini, anziani, soggetti immunodeficienti, quindi è una patologia che non va mai sottovalutata.
 La polmonite è una malattia infiammatoria che colpisce uno o ambedue i polmoni. Molti microrganismi, come batteri, virus e funghi, possono causare la polmonite. Può anche dipendere dall’inalazione di un liquido o di un agente chimico. I soggetti più a rischio sono gli adulti oltre i 65 anni e i bambini sotto i 2 anni di età, oppure le persone già affette da problemi di salute. La sintomatologia può variare da lieve a grave, i principali sintomi sono:
La polmonite è una malattia infiammatoria che colpisce uno o ambedue i polmoni. Molti microrganismi, come batteri, virus e funghi, possono causare la polmonite. Può anche dipendere dall’inalazione di un liquido o di un agente chimico. I soggetti più a rischio sono gli adulti oltre i 65 anni e i bambini sotto i 2 anni di età, oppure le persone già affette da problemi di salute. La sintomatologia può variare da lieve a grave, i principali sintomi sono: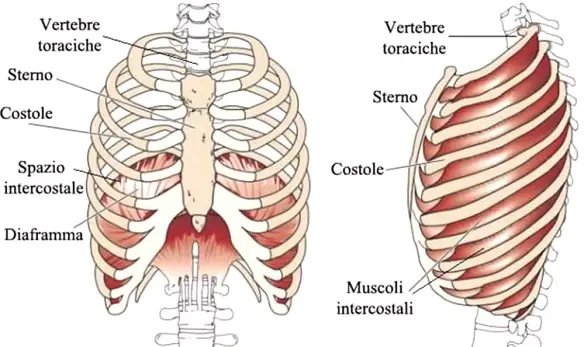 Nella cavità toracica sono contenute strutture appartenenti a diversi apparati e sistemi:
Nella cavità toracica sono contenute strutture appartenenti a diversi apparati e sistemi: Durante la visita sportiva una delle prove classiche è la misurazione della capacità respiratoria. Questo fatto, unito ad altre credenze comuni, fa spesso pensare al runner che quanto maggiore è la capacità respiratoria tanto maggiori sono le prestazioni del soggetto. E’ importante ricordare che la capacità respiratoria non è il “collo di bottiglia del runner” e che molti maratoneti hanno capacità respiratorie vicine a quelle di sedentari. È importante perciò capire per quale motivo si misura la capacità respiratoria. Il motivo è riassumibile nell’acronimo inglese COPD, Chronic Obstructive Lung Disease, in italiano Sindrome Ostruttiva Cronica.
Durante la visita sportiva una delle prove classiche è la misurazione della capacità respiratoria. Questo fatto, unito ad altre credenze comuni, fa spesso pensare al runner che quanto maggiore è la capacità respiratoria tanto maggiori sono le prestazioni del soggetto. E’ importante ricordare che la capacità respiratoria non è il “collo di bottiglia del runner” e che molti maratoneti hanno capacità respiratorie vicine a quelle di sedentari. È importante perciò capire per quale motivo si misura la capacità respiratoria. Il motivo è riassumibile nell’acronimo inglese COPD, Chronic Obstructive Lung Disease, in italiano Sindrome Ostruttiva Cronica. Con il termine “ipossiemia” (in inglese “hpoxemia”) si intende un’anormale diminuzione dell’ossigeno contenuto nel sangue che si verifica quando la PO2 è inferiore a 55 mmHg e/o la saturazione in ossigeno dell’emoglobina è inferiore a 90%.
Con il termine “ipossiemia” (in inglese “hpoxemia”) si intende un’anormale diminuzione dell’ossigeno contenuto nel sangue che si verifica quando la PO2 è inferiore a 55 mmHg e/o la saturazione in ossigeno dell’emoglobina è inferiore a 90%.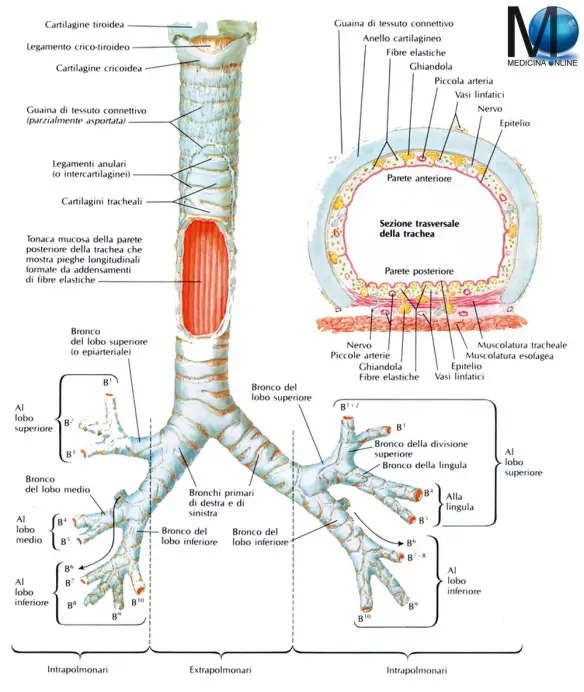 Con “bronco” in anatomia umana si intende ciascuna delle due ramificazioni terminali della trachea, il condotto che trasporta l’aria inspirata verso i polmoni e l’aria espirata verso l’esterno. La trachea si divide a livello della 4ª-5ª vertebra toracica formando il bronco sinistro e nel bronco destro. I due bronchi, di uguale struttura, si dirigono verso l’ilo polmonare dove si dividono ulteriormente per formare un’arborizzazione all’interno dei polmoni: l’albero bronchiale. I due bronchi principali e parte della prima ramificazione sono chiamati bronchi extrapolmonari, mentre la parte dell’albero dentro i polmoni bronchi intrapolmonari. In completa continuità con la trachea, permettono all’aria inspirata di arrivare ad entrambi i polmoni dopo essere passata per la faringe, la laringe e la trachea stessa.
Con “bronco” in anatomia umana si intende ciascuna delle due ramificazioni terminali della trachea, il condotto che trasporta l’aria inspirata verso i polmoni e l’aria espirata verso l’esterno. La trachea si divide a livello della 4ª-5ª vertebra toracica formando il bronco sinistro e nel bronco destro. I due bronchi, di uguale struttura, si dirigono verso l’ilo polmonare dove si dividono ulteriormente per formare un’arborizzazione all’interno dei polmoni: l’albero bronchiale. I due bronchi principali e parte della prima ramificazione sono chiamati bronchi extrapolmonari, mentre la parte dell’albero dentro i polmoni bronchi intrapolmonari. In completa continuità con la trachea, permettono all’aria inspirata di arrivare ad entrambi i polmoni dopo essere passata per la faringe, la laringe e la trachea stessa.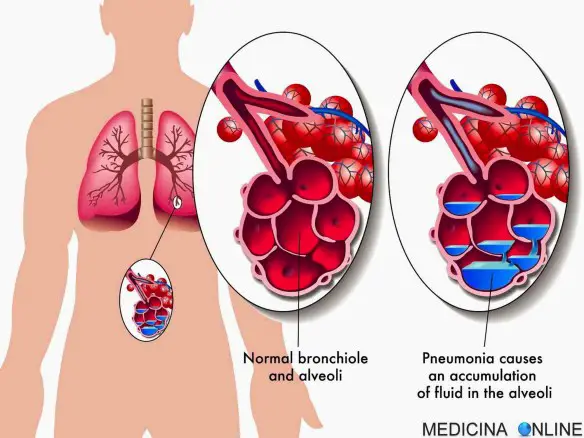 La polmonite è una malattia infiammatoria che colpisce uno o ambedue i polmoni. Molti microrganismi, come batteri, virus e funghi, possono causare la polmonite. Può anche dipendere dall’inalazione di un liquido o di un agente chimico. I soggetti più a rischio sono gli adulti oltre i 65 anni e i bambini sotto i 2 anni di età, oppure le persone già affette da problemi di salute. La sintomatologia può variare da lieve a grave, i principali sintomi sono febbre alta, brividi e tosse produttiva,che non migliora o che tendenzialmente peggiora.
La polmonite è una malattia infiammatoria che colpisce uno o ambedue i polmoni. Molti microrganismi, come batteri, virus e funghi, possono causare la polmonite. Può anche dipendere dall’inalazione di un liquido o di un agente chimico. I soggetti più a rischio sono gli adulti oltre i 65 anni e i bambini sotto i 2 anni di età, oppure le persone già affette da problemi di salute. La sintomatologia può variare da lieve a grave, i principali sintomi sono febbre alta, brividi e tosse produttiva,che non migliora o che tendenzialmente peggiora.