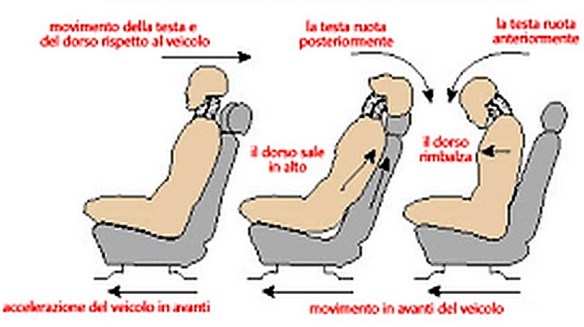
 Con l’espressione “colpo di frusta” (in inglese “whiplash”) si intende un semplice movimento articolare del rachide cervicale nei tre piani dello spazio a seguito di un’accelerazione o decelerazione, tipici di un incidente stradale con tamponamento antero-posteriore tra due autovetture, ma anche di alcuni traumi sportivi.
Con l’espressione “colpo di frusta” (in inglese “whiplash”) si intende un semplice movimento articolare del rachide cervicale nei tre piani dello spazio a seguito di un’accelerazione o decelerazione, tipici di un incidente stradale con tamponamento antero-posteriore tra due autovetture, ma anche di alcuni traumi sportivi.
Anche se nell’uso comune “colpo di frusta” è diventato sinonimo di danno o patologia, in realtà questa espressione non sottende assolutamente una patologia traumatica del rachide cervicale, né, tanto meno, una sua lesione: è un movimento fisiologico articolare che l’organismo attua in risposta ad una sollecitazione e che non comporta, di per sé, alcuna conseguenza patologica. Questo ovviamente non significa che il colpo di frusta – in alcuni casi – non possa in effetti determinare un danno.
Leggi anche:
- Terapia con Infrarossi per il dolore
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- Differenze tra distorsione, lussazione, sublussazione e strappo muscolare
- Lussazione della spalla: cause, tipi, sintomi e cosa fare per guarire
- Rottura della cuffia dei rotatori: dolore alla spalla, deficit di forza, diagnosi e cura
- Differenza tra frattura composta, composta, esposta e patologica
Cause di colpo di frusta da incidente stradale
Quando l’autovettura viene tamponata il sedile ed il conducente subiscono una forte accelerazione che li proietta in avanti. Il peso del capo tende per inerzia a conservare la posizione iniziale e, mentre il resto del corpo viene spinto in avanti, la testa viene pressata contro il poggiatesta (danno da iperestensione).
Successivamente il capo viene proiettato in avanti con una velocità superiore rispetto al resto del corpo (danno da iperflessione).
Se la vettura è priva di poggiatesta, o questi sono regolati in modo scorretto, il danno da iperestensione sarà maggiore. In assenza di airbag saranno invece più gravi i traumi da iperflessione poiché la testa non verrà frenata nella sua corsa ed andrà a sbattere violentemente contro il volante.
Esiti da colpo di frusta
Solo in alcuni casi, quando il colpo di frusta sia particolarmente brusco ed istantaneo (come può succedere a seguito di sollecitazioni particolarmente intense), esso può dare origine a conseguenze patologiche: si parlerà, in questo caso, di esiti da colpo di frusta, che possono consistere in vari danni e patologie, tra cui:
- contratture dei muscoli paravertebrali;
- riduzione della lordosi fisiologica del tratto cervicale;
- schiacciamento o frattura delle vertebre cervicali.
L’entità della lesione è direttamente proporzionale all’intensità e alla violenza dell’impatto. Quando il capo subisce una forte accelerazione il suo limite di resistenza viene superato e le singole fibre si sfilacciano sempre più fino alla completa lacerazione (strappo muscolare). Fortunatamente nella maggior parte dei casi il trauma non è così violento da causare la rottura delle fibre muscolari. Nel caratteristico colpo di frusta si verifica di solito soltanto un semplice stiramento dei muscoli e dei legamenti cervico-nucali. Inoltre il nostro corpo possiede la capacità di rigenerare i tessuti lesi anche se questi non raggiungeranno mai il livello di efficienza degli originali. Gli esiti patologici del colpo di frusta, quando pure raramente si verifichino, sono quindi quasi sempre completamente reversibili in tempi brevi: solo in una minoranza di casi il colpo subito può procurare danni gravi e permanenti.
Questi traumi non vanno comunque sottovalutati poiché le loro conseguenze negative si possono manifestare anche nei giorni seguenti con la comparsa della classica “contrattura muscolare da riflesso protettivo”. Si tratta essenzialmente di un meccanismo di difesa che il nostro corpo adotta contraendo la muscolatura cervico nucale. In questo modo se da un lato vengono impediti tutti quei movimenti in grado di peggiorare la situazione dall’altro i processi di riparazione cellulare possono procedere in modo ottimale.
Leggi anche:
Colpo di frusta: gli esiti più gravi
Nei casi più gravi si possono manifestare anche alterazioni della colonna, dell’equilibrio fisiologico del bacino e addirittura dell’articolazione temporo-mandibolare. La situazione peggiore compare tuttavia quando il colpo di frusta si associa a vere e proprie rotture ligamentose, erniazioni discali e fratture vertebrali. In queste situazioni la gravità della lesione esula dalla definizione di colpo di frusta che abbiamo visto essere caratterizzato da lesioni molto più superficiali. Basti pensare che una rottura del midollo spinale contenuto nelle vertebre cervicali causa la paralisi degli arti e, se avviene a livello di C1-C2, è addirittura letale. Quindi se l’impatto è stato piuttosto violento, è bene riferire sintomi e dinamica dell’incidente ai sanitari che provvederanno ad effettuare esami diagnostici come radiografie e TAC per evidenziare l’effettiva entità delle lesioni.
Danni da colpo di frusta: i fattori di rischio
Come abbiamo visto, gli esiti da colpo di frusta sono generalmente rari, tuttavia ci sono cattive abitudini alla guida che aumentano il rischio di danni legati ad eventuale colpo di frusta:
- eccessiva velocità alla guida;
- erronea postura del passeggero;
- assenza del poggiatesta;
- mancato uso di cinture di sicurezza in tutti i passeggeri.
Alcuni soggetti possono inoltre avere una particolare predisposizione anatomica dovuta a caratteristiche della loro struttura ossea, che li espone a danni maggiori in caso di colpo di frusta.
Colpo di frusta: cura e rimedi
Nei casi meno gravi, il riposo è il mezzo di guarigione più efficace nel primo periodo subito dopo il trauma. In questa fase andranno limitati al massimo i movimenti del collo e della testa. Spesso il primo provvedimento preso dal medico è proprio quello di applicare il collarino, che con la sua azione di sostegno protegge il tratto cervicale sia da movimenti incongrui sia da sollecitazioni di altro tipo. Grazie all’immobilità l’infiammazione tissutale può lentamente regredire, specialmente se viene abbinata a farmaci opportuni.
I medicinali più utili per curare il colpo di frusta sono quelli con azione antiflogistica, antidolorifica e miorilassante (antinfiammatori non steroidei, FANS). Nel caso in cui il dolore interferisca con il riposo notturno o crei ansietà vengono prescritti anche farmaci tranquillanti e sedativi.
Terminata la fase acuta del trauma, più o meno dopo dieci-venti giorni, l’utilizzo di farmaci e collare viene abbandonato definitivamente. A questo punto del processo riabilitativo vengono invece introdotte terapie fisiche e manipolazioni.
Nei casi più gravi, la terapia dovrà essere invece decisa in base al trauma riportato, non escludendo eventuali interventi chirurgici e lunghi periodi riabilitativi.
La situazione italiana: risarcimenti eccessivi
I danni provocati dal colpo di frusta, nel mondo, sono estremamente rari e minimi; in Italia invece il colpo di frusta porta ad esiti anche gravi, piuttosto frequentemente. Perché ciò avviene? La facilità di simulazione dei sintomi porta i sinistrati a comportamenti frodatori: le truffe assicurative connesse alla simulazione del colpo di frusta raggiungono in Italia effetti economici definiti “devastanti” sui costi del sistema assicurativo e sull’ingombro dei relativi contenziosi sul sistema giudiziario civile. Si tratta di un fenomeno, quello italiano, il cui impatto – dal punto di vista epidemiologico – non è giustificato dai dati scientifici e non trova alcun riscontro in Europa, in situazioni di mobilità paragonabili a quelle italiane.
Il caso dell’abnorme incidenza italiana dei danni da colpo di frusta è quindi chiaramente l’effetto di un diffuso “malcostume” che trova la sua origine della simulazione di malattie (patomimia), o nella esagerazione dei micro-danni permanenti, espedienti comportamentali che trovano un fertile terreno di coltura nell’universo delle microlesioni (come quelle del rachide), le uniche facilmente simulabili, grazie alla pochezza dei postumi ed alla loro natura talvolta asintomatica.
Leggi anche:
- Sindrome del piriforme: sintomi, esercizi, cura e recupero
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- Si rompe il femore a 109 anni: “Ora voglio andare a bere il caffè al bar”
- Differenza tra costola incrinata e rotta
- Frattura costale multipla, volet costale e pneumotorace
- Cos’è una costa? Differenza tra costole e coste
- Gabbia toracica: dove si trova, a che serve e da cosa è composta
- Costola incrinata: sintomi, terapia e tempi di recupero
- Differenza tra costole e vertebre
- Scapola: dove si trova ed a che serve?
- Mal di schiena: cibi consigliati, farmaci, rimedi naturali e prevenzione del dolore
- Lo stretching: benefici e le 6 regole per eseguirlo bene
- Come fare gli addominali
- La sciatalgia ti blocca? ecco i rimedi e gli esercizi che ti salveranno!
- Differenza tra arma da fuoco ed arma da sparo con esempi
- Differenza tra arma automatica e semiautomatica con esempi
- Elenco di varie tipologie di armi suddivise per tipo
- Rigor mortis (rigidità cadaverica): perché avviene e dopo quanto tempo dalla morte?
- Differenza tra arma bianca, da fuoco e da taglio
- Differenza tra morte assistita (suicidio assistito), eutanasia e testamento biologico
- Differenza tra morte clinica, biologica, legale, apparente, improvvisa ed istantanea
- Differenza tra morte corporale e secunda
- Differenza tra morte cerebrale, stato vegetativo e coma
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
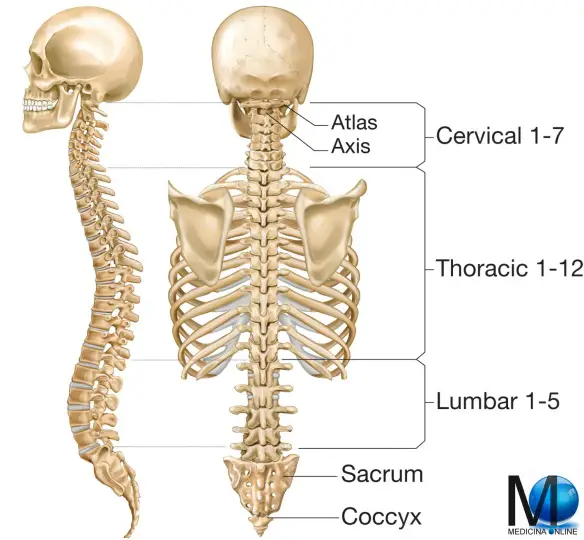 Qual è la differenza tra “colonna vertebrale” e “spina dorsale”? Non c’è alcuna differenza: la colonna vertebrale può essere chiamata in vari modi, come “colonna spinale” o “rachide” o – appunto – spina dorsale.
Qual è la differenza tra “colonna vertebrale” e “spina dorsale”? Non c’è alcuna differenza: la colonna vertebrale può essere chiamata in vari modi, come “colonna spinale” o “rachide” o – appunto – spina dorsale.
 Con l’espressione “colpo di frusta” (in inglese “whiplash”) si intende un semplice movimento articolare del rachide cervicale nei tre piani dello spazio a seguito di un’accelerazione o decelerazione, tipici di un incidente stradale con tamponamento antero-posteriore tra due autovetture, ma anche di alcuni traumi sportivi.
Con l’espressione “colpo di frusta” (in inglese “whiplash”) si intende un semplice movimento articolare del rachide cervicale nei tre piani dello spazio a seguito di un’accelerazione o decelerazione, tipici di un incidente stradale con tamponamento antero-posteriore tra due autovetture, ma anche di alcuni traumi sportivi. L’artrosi del ginocchio è una patologia estremamente diffusa nel mondo occidentale, seconda per numeri solo a quella che coinvolge le vertebre. Consiste nella progressiva degenerazione della cartilagine articolare e colpisce più frequentemente la popolazione femminile e coloro che hanno più di 50 anni.
L’artrosi del ginocchio è una patologia estremamente diffusa nel mondo occidentale, seconda per numeri solo a quella che coinvolge le vertebre. Consiste nella progressiva degenerazione della cartilagine articolare e colpisce più frequentemente la popolazione femminile e coloro che hanno più di 50 anni. Il cercine glenoideo (detto anche labbro glenoideo; in inglese glenoid labrum) è un anello fibro-cartilagineo fissato attorno al margine della cavità glenoidea della
Il cercine glenoideo (detto anche labbro glenoideo; in inglese glenoid labrum) è un anello fibro-cartilagineo fissato attorno al margine della cavità glenoidea della 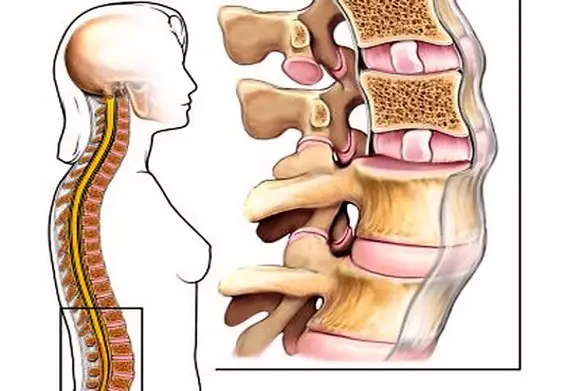 Con “crollo vertebrale” si identifica una patologia caratterizzata dalla perdita dell’altezza della vertebra, che può avvenire in modi diversi. Quasi sempre si verifica un crollo vertebrale in soggetti di età avanzata e che soffrono di osteoporosi, ma esistono anche fenomeni patologici che possono portare a questa situazione anche soggetti più giovani, come le metastasi vertebrali. Anche la menopausa può portare rischi di fratture, poiché si verifica una perdita continua del tessuto osseo.
Con “crollo vertebrale” si identifica una patologia caratterizzata dalla perdita dell’altezza della vertebra, che può avvenire in modi diversi. Quasi sempre si verifica un crollo vertebrale in soggetti di età avanzata e che soffrono di osteoporosi, ma esistono anche fenomeni patologici che possono portare a questa situazione anche soggetti più giovani, come le metastasi vertebrali. Anche la menopausa può portare rischi di fratture, poiché si verifica una perdita continua del tessuto osseo.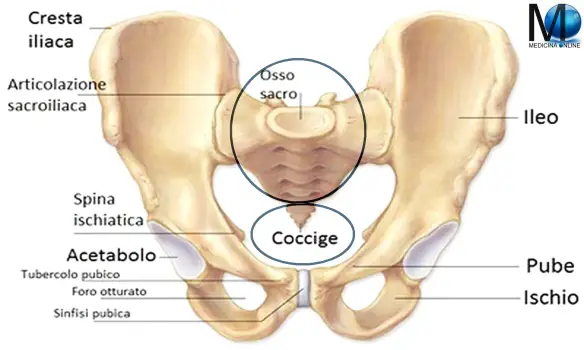 La coccigodinia è una sindrome dolorosa che interessa il bacino, in particolare il coccige o l’area circostante. I dischi di cartilagine specie negli anziani, sono affaticati da decenni di uso continuo nel compito di mantenere il coccige nella sua sede e tendono ad usurarsi, provocando dolori sempre più forti. La coccigodinia è quasi sempre associata all’età avanzata, raramente è causata da metastasi o da un tumore chiamato “osteosarcoma” (ovvero un tumore maligno primitivo delle ossa). In alcuni casi la sofferenza può essere provocata da patologie come la cisti pilonidale (una particolare cisti che compare nella regione sacrale, tra lo strato adiposo cutaneo e la fascia muscolare) e lo sperone osseo.
La coccigodinia è una sindrome dolorosa che interessa il bacino, in particolare il coccige o l’area circostante. I dischi di cartilagine specie negli anziani, sono affaticati da decenni di uso continuo nel compito di mantenere il coccige nella sua sede e tendono ad usurarsi, provocando dolori sempre più forti. La coccigodinia è quasi sempre associata all’età avanzata, raramente è causata da metastasi o da un tumore chiamato “osteosarcoma” (ovvero un tumore maligno primitivo delle ossa). In alcuni casi la sofferenza può essere provocata da patologie come la cisti pilonidale (una particolare cisti che compare nella regione sacrale, tra lo strato adiposo cutaneo e la fascia muscolare) e lo sperone osseo.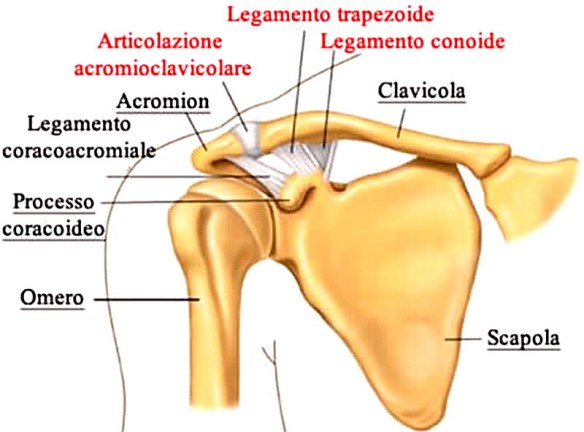 La scapola, anche chiamata omoplata dal greco: ὦμος, che significa “spalla”, e πλατύς, che vuol dire “largo”, (in inglese “scapula” o “shoulder blade”) è un osso piatto, pari (cioè il corpo umano ne contiene due) e simmetrico della spalla; la scapola articola il tronco all’arto superiore di ciascun lato del corpo umano.
La scapola, anche chiamata omoplata dal greco: ὦμος, che significa “spalla”, e πλατύς, che vuol dire “largo”, (in inglese “scapula” o “shoulder blade”) è un osso piatto, pari (cioè il corpo umano ne contiene due) e simmetrico della spalla; la scapola articola il tronco all’arto superiore di ciascun lato del corpo umano.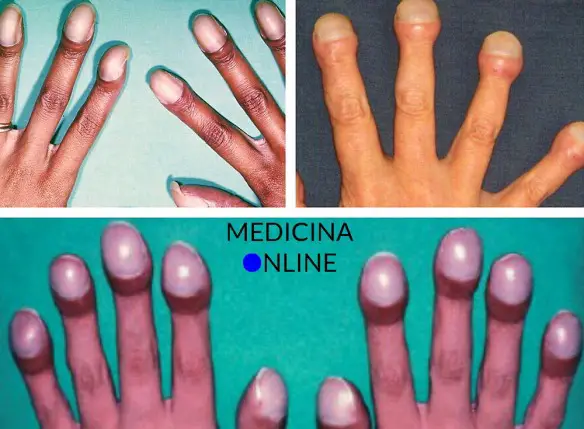 Le dita ippocratiche, anche denominate “a bacchetta di tamburo” (in inglese “nail clubbing” 0 “digital clubbing”) o “ippocratismo digitale”, sono dita caratterizzate dalla presenza di un ingrossamento dell’ultima falange. Ricordiamo che la mano è costituita da 5 dita composte dalle falangi, 2 per il pollice e tre per le altre dita. La patologia tende a manifestarsi, oltre che con l’ingrossamento delle falangi distali, con alterazioni dell’unghia (unghie a “vetrino d’orologio”) e dolore.
Le dita ippocratiche, anche denominate “a bacchetta di tamburo” (in inglese “nail clubbing” 0 “digital clubbing”) o “ippocratismo digitale”, sono dita caratterizzate dalla presenza di un ingrossamento dell’ultima falange. Ricordiamo che la mano è costituita da 5 dita composte dalle falangi, 2 per il pollice e tre per le altre dita. La patologia tende a manifestarsi, oltre che con l’ingrossamento delle falangi distali, con alterazioni dell’unghia (unghie a “vetrino d’orologio”) e dolore.





