 Molte malattie o le loro conseguenze possono causare un malassorbimento . Il meccanismo può essere rappresentato da un’alterazione diretta dell’assorbimento o da dei disturbi della digestione che causano l’alterato assorbimento. Il malassorbimento si può verificare per molte sostanze nutritive o per specifici carboidrati, grassi o micronutrienti.
Molte malattie o le loro conseguenze possono causare un malassorbimento . Il meccanismo può essere rappresentato da un’alterazione diretta dell’assorbimento o da dei disturbi della digestione che causano l’alterato assorbimento. Il malassorbimento si può verificare per molte sostanze nutritive o per specifici carboidrati, grassi o micronutrienti.
Quale contenitore sterile usare per l’esame delle feci?
In caso di un eventuale esame delle feci, per raccogliere e conservare correttamente il campione di feci da inviare in laboratorio, è necessario usare un contenitore sterile apposito, dotato di spatolina. Il prodotto di maggior qualità, che ci sentiamo di consigliare per raccogliere e conservare le feci, è il seguente: http://amzn.to/2C5kKig
Sintomi e segni
I sintomi del malassorbimento sono causati dagli effetti delle sostanze osmoticamente attive nel tratto GASTRO INTESTINALE o dai deficit nutrizionali che si sviluppano. Alcune cause di malassorbimento hanno dei quadri clinici specifici. La dermatite erpetiforme si associa spesso a un’enteropatia simil-celiaca di grado lieve; la cirrosi biliare e il cancro del pancreas causano l’ittero; l’ischemia mesenterica causa l’angina abdominis; la pancreatite cronica causa un fastidioso dolore addominale epigastrico e la sindrome di Zollinger-Ellison causa una grave e persistente dispepsia ulcerosa. Il malassorbimento causa perdita di peso, glossite, spasmi carpo-podalici, assenza di riflessi tendinei, ecchimosi cutanee, flatulenza, distensione addominale, meteorismo e senso di fastidio legato all’aumento della massa intestinale e alla produzione di gas. I sintomi di un deficit di lattasi includono una diarrea esplosiva con meteorismo addominale e presenza di gas dopo l’ingestione di latte. Il deficit di lipasi pancreatiche si manifesta con delle feci grasse, contenenti i grassi, indigeriti, assunti con la dieta (trigliceridi). A volte si ha steatorrea, con feci chiare, soffici, pastose e maleodoranti che aderiscono ai lati del water o che galleggiano e sono mandate via con difficoltà. La steatorrea si verifica più frequentemente nella malattia celiaca o nella sprue tropicale. Può essere presente anche in caso di feci che sembrano relativamente normali. Il deficit nutrizionale secondario si verifica in proporzione alla gravità della malattia primaria e all’area del tratto GASTRO INTESTINALE interessata. Molti pazienti affetti da malassorbimento sono anemici, di solito, a causa del deficit di ferro (anemia microcitica) e di acido folico (anemia megaloblastica). Il deficit di ferro si verifica usualmente nella malattia celiaca e nei pazienti gastrectomizzati. Il malassorbimento dei folati, si verifica nonostante la dieta adeguata, soprattutto nella malattia celiaca e nella sprue tropicale. Nella sindrome dell’ansa cieca, così come molti anni dopo un’estesa resezione della parte distale del tenue o dello stomaco, si può avere un deficit di vitamina B12. Tuttavia, la classica resezione di 50 cm dell’ileo terminale per una malattia di Crohn ileocecale, raramente conduce a un significativo deficit di B12. Il deficit di Ca è comune, in parte dovuto a un deficit di vitamina D con alterato assorbimento e in parte al legame del Ca con gli acidi grassi non assorbiti. Questa carenza può causare dolore osseo e tetania. Il rachitismo infantile è raro, ma nella forma grave della malattia celiaca dell’adulto si può verificare l’osteomalacia. Un deficit di tiamina (vitamina B1) può causare delle parestesie (come il deficit di vitamina B12), mentre il malassorbimento della vitamina K (principalmente liposolubile) può condurre a un’ipoprotrombinemia con la tendenza all’ecchimosi e al facile sanguinamento. Un grave deficit di riboflavina (vitamina B2) può causare un’infiammazione della lingua e una stomatite angolare, mentre i deficit di vitamine A, di vitamina C e di niacina raramente causano problemi clinici. Un malassorbimento proteico può portare a un edema ipoproteico, solitamente a carico degli arti inferiori. Una disidratazione, una perdita di potassio e una debolezza muscolare possono far seguito a una diarrea profusa. La malnutrizione può essere responsabile anche di deficit endocrini secondari; per esempio, l’amenorrea primaria o secondaria costituisce un’importante manifestazione della malattia celiaca nelle giovani donne.
Leggi anche:
Diagnosi
I sintomi e i segni conducono al sospetto diagnostico di malassorbimento. Qualunque combinazione di calo ponderale, diarrea e anemia deve far nascere il sospetto di un malassorbimento. Gli studi di laboratorio confermano la diagnosi. La misurazione diretta dei grassi fecali è il test più affidabile per la diagnosi definitiva. La steatorrea rappresenta un’evidenza assoluta di malassorbimento, ma non è sempre presente. Per un adulto che segue una normale dieta occidentale, con un’assunzione giornaliera di grassi pari a 50-150 g, una perdita di grassi fecali > 17 g/die non è normale. L’accuratezza nella raccolta delle feci è importante. È possibile ed è vantaggioso effettuare gli studi dei grassi fecali ambulatorialmente; solitamente una raccolta di 3-4 gg è adeguata. L’ispezione delle feci e l’esame microscopico sono anch’essi di grande valore. Il tipico aspetto delle feci, descritto sopra, è inconfondibile. La presenza di frammenti di cibo indigerito suggerisce o l’estrema ipermotilità intestinale o un intestino corto (p. es., una fistola gastrocolica). Le feci grasse in un paziente itterico indirizzano verso una cirrosi biliare primitiva o un cancro del pancreas. L’esame microscopico che evidenzia la presenza di particelle di grasso e di fibre carnee indigerite, suggerisce un’insufficienza pancreatica. La microscopia permette di identificare le uova o i parassiti. La colorazione di Sudan III di uno striscio di feci è un test di screening relativamente semplice e diretto, anche se non quantitativo, per il grasso fecale.
I test dell’assorbimento sono utili per definire la lesione (per l’assorbimento del lattoso, v. oltre Intolleranza ai carboidrati). Il test di assorbimento del d-xiloso è una misura indiretta, ma relativamente specifica, dell’assorbimento della parte prossimale del piccolo intestino. I reperti alterati sono comuni nella malattia digiunale primitiva, ma raramente lo sono nelle altre cause. Al paziente a digiuno vengono somministrati 5 g di d-xiloso PO e poi vengono raccolte le urine per le successive 5 h. Questo dosaggio è leggermente meno sensibile rispetto a una somministrazione maggiore (25 g), ma non provoca nausea o diarrea. Se il flusso urinario è adeguato e la filtrazione glomerulare è normale, una quantità < 1,2 g di d-xiloso nelle urine raccolte per 5 h è considerata alterata, mentre 1,2-1,4 g sono considerati valori al limite della norma. Anche se il test è molto popolare nella pratica pediatrica, la raccolta completa delle urine nei bambini piccoli è difficile e molti ricercatori preferiscono misurare i livelli ematici. Tuttavia, la misurazione dei livelli ematici è meno attendibile perché i livelli normali e quelli anormali si sovrappongono in maniera importante a meno che la dose di d-xiloso non sia di 0,5 g/kg.
Il malassorbimento del ferro, solitamente, può essere sospettato in un paziente che segue una dieta adeguata e che non ha una perdita cronica di sangue o non è affetto da talassemia, ma presenta un deficit di ferro, indicato da una bassa ferritina sierica e da una bassa sideremia. All’esame del midollo osseo si possono osservare delle ridotte riserve di ferro.
L’assorbimento di acido folico è anormale se, in un paziente che assume una dieta adeguata e non consuma una quantità eccessiva di alcol, viene riscontrato un basso livello di folati nel siero o nei GR.
L’assorbimento della vitamina B12 è alterato nei casi in cui la concentrazione sierica di vitamina B12 è bassa. Poiché i depositi sono abbondanti, un basso livello indica una condizione cronica. Il test di Schilling è utile per accertare la causa del malassorbimento. La ridotta escrezione urinaria (< 5%) della vitamina B12 radiomarcata indica il malassorbimento. Se l’escrezione torna a valori normali (> 9%) quando viene somministrato il fattore intrinseco legato alla vitamina B12 radiomarcata, il malassorbimento è causato da un deficit di attività del fattore intrinseco (spesso, una vera anemia perniciosa). Quando la somministrazione del fattore intrinseco non corregge l’escrezione, devono essere sospettate una pancreatite cronica, i farmaci (p. es., l’acido aminosalicilico) o una malattia del piccolo intestino (p. es., le anse cieche, i diverticoli digiunali e la malattia ileale).
La deconiugazione dei sali biliari da parte dei batteri intestinali, che si verifica nei disordini del piccolo intestino che causano una stasi e una crescita batterica (p. es., le anse cieche, i diverticoli e la sclerodermia), può essere valutata con il breath test con l’acido glicolico con C 14. Il test, di solito, non è necessario, è costoso e spesso non è disponibile.
Le rx possono essere aspecifiche o diagnostiche. Un esame dell’apparato digerente superiore, seguito da un esame del piccolo intestino, può mostrare una dilatazione delle anse intestinali con un assottigliamento delle pliche mucose (che indicano una sprue celiaca) o un loro ispessimento (che indica la malattia di Whipple) e una frammentazione irregolare della colonna di bario, ma questi aspetti suggeriscono solo un malassorbimento. I reperti diagnostici sono rappresentati dalla presenza di fistole, di anse cieche o di varie anastomosi intestinali; di una diverticolosi digiunale; e aspetti della mucosa suggestivi di un linfoma intestinale, di una sclerodermia o di una malattia di Crohn. L’esame rx diretto dell’addome può evidenziare delle calcificazioni pancreatiche, che sono un segno di pancreatite cronica. Anche la CPRE può essere utile nell’identificare un’insufficienza pancreatica cronica, ma di solito è sufficiente la calcificazione pancreatica.
La biopsia del piccolo intestino a livello digiunale è una procedura di routine che permette contemporaneamente dei prelievi di succo digiunale per un esame microbiologico della flora intestinale. Le biopsie endoscopiche sono anch’esse utili, ma devono essere eseguite oltre la seconda porzione del duodeno. Il prelievo mucoso può essere esaminato macroscopicamente con una lente di ingrandimento o con un microscopio dissettore o con la microscopia ottica o elettronica e gli omogenati tissutali possono essere analizzati per la loro attività enzimatica. Le diagnosi specifiche includono la malattia di Whipple, il linfosarcoma, la linfangectasia intestinale e la giardiasi (in cui si può notare il trofozoita strettamente adeso alla superficie villosa). L’istologia digiunale (atrofia dei villi) si presenta alterata anche nella malattia celiaca, nella sprue tropicale e nella dermatite erpetiforme.
Sono utilizzati due test della funzione pancreatica che richiedono entrambi l’intubazione duodenale: il test di Lundh, in cui la secrezione pancreatica viene stimolata indirettamente mediante l’assunzione orale di un pasto apposito, misura i livelli della lipasi nell’aspirato duodenale. La secrezione pancreatica può essere stimolata anche direttamente da un’iniezione di secretina EV. Il test alla bentiromide è stato, invece, introdotto per valutare la funzione pancreatica, ma la sua accuratezza e la sua utilità devono essere ancora definite. Il test è basato sulla scissione del peptide sintetico bentiromide, da parte dell’enzima pancreatico chimotripsina. La molecola dell’acido para-amminobenzoico è assorbita ed escreta nelle urine. L’accuratezza dipende dal normale svuotamento gastrico, dal normale assorbimento e da una normale funzione renale; alcuni farmaci (p. es., i sulfamidici e l’acetaminofene) possono provocare dei falsi risultati.
Di test speciali possono essere utili per fare la diagnosi delle cause meno comuni di malassorbimento, come i livelli della gastrina sierica e la secrezione gastrica acida nella sindrome di Zollinger-Ellison, la concentrazione del Cl nel sudore nella fibrosi cistica, l’elettroforesi delle lipoproteine nella abetalipoproteinemia e il cortisolo plasmatico nella malattia di Addison.
Leggi anche:
Cura e trattamento
Cure e trattamenti dipendono, ovviamente, dalle cause responsabili di malassorbimento. Possono essere richieste specifiche integrazioni alimentari per colmare deficit nutrizionali, che nei nei casi più gravi andranno eseguite per via venosa (nutrizione parenterale); in presenza di deficit enzimatici può essere utile la supplementazione di enzimi digestivi animali (pancreatina) o vegetali (bromelina e papaina); diete di esclusione possono essere utili in presenza di intolleranze alimentari e celiachia (evitando, ad esempio, gli alimenti che contengono glutine); l’uso di antibiotici da un lato e probiotici dall’altro può essere utile per ripristinare il normale equilibrio della flora batterica intestinale nelle sindromi da malassorbimento dovute o associate a disbiosi.
E’ necessario quindi identificare le cause ed eliminare gli agenti scatenanti, oltre a seguire un regime alimentare sano accompagnato da integratori. Nei casi connessi all’uso di farmaci per il trattamento del cancro, a disfunzioni del pancreas e a particolari problemi conseguenti a interventi chirurgici allo stomaco o all’intestino è necessario un attento consulto medico.
Coloro che soffrono di malassorbimento hanno bisogno di più sostanze nutritive del normale per porre rimedio al problema. Gli elementi nutritivi vengono assimilati più facilmente in forma di iniezioni, polveri, liquidi e pasticche sublinguali. L’organismo di molti pazienti non è in grado di scomporre gli integratori in pillole; talvolta le pillole vengono eliminate attraverso le feci. Si dovrebbero evitare le pastiglie voluminose e dure e a rilascio prolungato. È essenziale una correzione della dieta e un programma depurativo che aiuti a guarire e depurare il colon.
A dispetto della correttezza della dieta o del numero di integratori presi, se accusate alcuni dei disturbi intestinali descritti precedentemente potreste soffrire di carenze nutritive. La sostanza fecale che rimane nell’intestino a causa della stitichezza si decompone e libera delle tossine e dei gas velenosi che entrano nel circolo sanguigno. Queste tossine danneggiano i tessuti e gli organi. Il sangue intossicato non è in grado di eliminare le cellule morte e i rifiuti, causando affaticamento, mal di testa, nervosismo e insonnia.
Il malassorbimento può provocare un invecchiamento precoce. È inoltre un fattore significativo nel processo complessivo dell’invecchiamento e può essere il motivo per cui alcune persone invecchiano più rapidamente di altre. Con gli anni il tratto intestinale si altera e il suo rivestimento si copre di dura sostanza fecale e di muco, che rendono difficile l’assorbimento degli elementi nutritivi. Per mantenersi giovane il corpo ha bisogno di sostanze nutritive. La cattiva assimilazione è una delle ragioni per cui gli anziani hanno bisogno di una maggiore quantità di elementi nutritivi.
Se il cambiamento di dieta e l’assunzione di corretti integratori non migliorano il vostro stato di salute nel giro di alcuni mesi, è possibile che abbiate problemi di malassorbimento. Coloro che soffrono di cattiva assimilazione hanno bisogno che gli integratori assunti eludano il più possibile il tratto intestinale, permettendo così di ricavare i necessari elementi nutritivi e di ritornare in salute. Si dovrebbero prendere integratori nelle forme sopra menzionate. Le pillole dure o le tavolette a rilascio prolungato dovrebbero essere evitate.
Leggi anche:
SUGGERIMENTI
Si dovrebbero seguire i seguenti consigli dietetici per un periodo di trenta giorni, in modo da fornire al colon la possibilità di guarire e di eliminare dalle sue pareti il materiale indurito e il muco. Dopo trenta giorni potete reintrodurre nella dieta gli alimenti eliminati; non fatelo tuttavia troppo velocemente. Reinserite gradatamente piccole quantità di questi alimenti.
La dieta dovrebbe includere riso integrale ben cotto, escludendo però il riso bianco. Mangiate molta frutta, ma limitate il consumo di agrumi. Anche la farina d’avena, i vegetali cotti a vapore e il miglio dovrebbero far parte della dieta. Non consumate prodotti derivati dal grano fino a guarigione avvenuta. Mangiate pesce bianco ai ferri, a vapore o al forno tre volte alla settimana, ma eliminate dalla dieta i frutti di mare.
Bevete da sei a otto bicchieri di liquidi, includendo acqua di qualità, spremute e tisane alle ERBE (vedi: vi si trovano indicazioni su quelle che favoriscono la guarigione del colon). Per dolcificare usate malto d’orzo, una piccola quantità di miele e noci e latte di soia.
Evitate burro e margarina, alimenti fritti e tutti i tipi di oli e di grassi. Questi alimenti aggravano i problemi di malassorbimento rivestendo lo stomaco e l’intestino tenue e impedendo il passaggio degli elementi nutritivi. Si dovrebbero inoltre evitare gli alimenti che favoriscono la secrezione di muco da parte delle membrane, poiché anch’essi interferiscono con il processo di assimilazione. Tra questi alimenti troviamo i prodotti caseari, gli alimenti trattati e gli alimenti istantanei, la maggior parte dei quali contenuti in scatole e lattine.
La carne è difficile da digerire ed è acidogena. Evitate i prodotti contenenti caffeina come il tè, il caffè, le bevande tipo Coca-Cola e il cioccolato; i “cibi spazzatura” come le patatine in sacchetti e le caramelle; i prodotti contenenti zucchero, sale, MSG (glutammato di sodio) e conservanti.
I migliori prodotti per la salute dell’apparato digerente
Qui di seguito trovate una lista di prodotti di varie marche per il benessere del vostro apparato digerente, in grado di combattere stipsi, fecalomi, meteorismo, gonfiore addominale, acidità di stomaco, reflusso, cattiva digestione ed alitosi:
Leggi anche:
- Diarrea in vacanza: attenzione all’alimentazione!
- Diarrea del viaggiatore: consigli per prevenirla e curarla
- Le tue feci dicono se sei in salute: con la Scala di Bristol impara ad interpretarle
- Quanto peso perdiamo ogni volta che andiamo in bagno?
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Lingua bianca, impastata, spaccata: cause e quando è pericolosa
- Feci gialle, giallo oro, giallastre: cause ed interpretazione clinica
- Feci con sangue, muco, cibo: quando preoccuparsi?
- Le tue unghie dicono molto sulla tua salute: ecco come leggerle
- Incontinenza fecale primitiva e secondaria: cos’è e come si cura
- Infezione da Helicobacter Pylori: cosa causa, come si riconosce e cura
- Le 5 cose da fare a stomaco vuoto, secondo la scienza
- Stomaco: come fa a digerire il cibo che mangi ed a dirti che sei “pieno”
- Come vincere l’ansia per evitare di mangiare fuori pasto
- Eliminare la tensione nervosa allo stomaco con i rimedi naturali
- Parassiti e vermi nelle feci: sintomi e come eliminarli con farmaci e rimedi naturali
- Coprocoltura e antibiogramma: procedura e perché si eseguono
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
- Afte, nevralgia, herpes ed altre cause di dolore alla lingua (glossodinia)
- Dolore alla lingua ed alla bocca: cause, complicanze, dieta e terapia
- Alitosi: il tipo di odore del tuo alito cattivo rivela la patologia che hai
- Alito cattivo: tutti i rimedi migliori per combattere l’alitosi
- Carboidrati, proteine e grassi: come vengono assorbiti nell’intestino?
- Differenza tra colite ulcerosa, muco-membranosa, da fermentazione e da putrefazione
- Herpes labiale: cause, sintomi, rimedi e trattamento farmacologico
- Labbra gonfie (gonfiore labiale): possibili cause, sintomi e rimedi
- Cattivo sapore in bocca acido o amaro: rimedi e quando è pericoloso
- Denti sensibili: sbiancamento, caldo, freddo, collutorio ed altre cause
- Cibi che macchiano i denti: quali evitare ed i consigli per mantenerli bianchi
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
 Il fecaloma, anche chiamato coprolita, è un ammasso di feci disidratate e dure che si può formare nell’intestino crasso o all’interno di un diverticolo per diverse cause. Il fecaloma può essere capace di ostruire del tutto il normale transito delle feci, provocando stipsi severa e complicanze anche gravi, che necessitano l’intervento tempestivo di personale sanitario.
Il fecaloma, anche chiamato coprolita, è un ammasso di feci disidratate e dure che si può formare nell’intestino crasso o all’interno di un diverticolo per diverse cause. Il fecaloma può essere capace di ostruire del tutto il normale transito delle feci, provocando stipsi severa e complicanze anche gravi, che necessitano l’intervento tempestivo di personale sanitario.
 Il clistere è una tecnica che permette l’iniezione di un liquido nell’ano con lo scopo principale di stimolare l’evacuazione, ma anche utile in caso di irregolarità intestinali e irritazioni della mucosa intestinale, preparazione ad intervento chirurgico o procedura d’indagine, fecalomi.
Il clistere è una tecnica che permette l’iniezione di un liquido nell’ano con lo scopo principale di stimolare l’evacuazione, ma anche utile in caso di irregolarità intestinali e irritazioni della mucosa intestinale, preparazione ad intervento chirurgico o procedura d’indagine, fecalomi.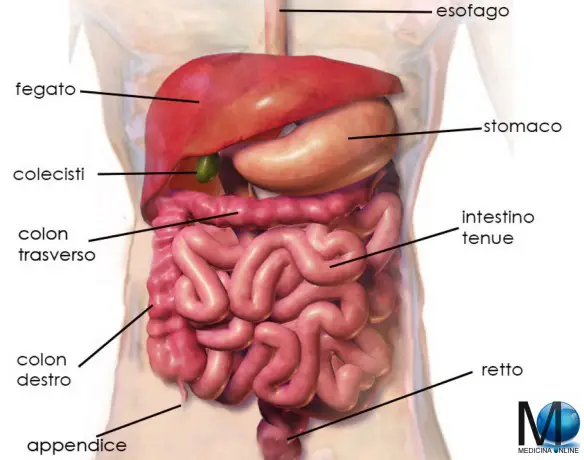 L’intestino di un essere umano adulto è lungo in tutto circa 7 metri, anche se questo dato è molto variabile da soggetto a soggetto. Si divide in intestino tenue ed intestino crasso.
L’intestino di un essere umano adulto è lungo in tutto circa 7 metri, anche se questo dato è molto variabile da soggetto a soggetto. Si divide in intestino tenue ed intestino crasso. Molte malattie o le loro conseguenze possono causare un malassorbimento . Il meccanismo può essere rappresentato da un’alterazione diretta dell’assorbimento o da dei disturbi della digestione che causano l’alterato assorbimento. Il malassorbimento si può verificare per molte sostanze nutritive o per specifici carboidrati, grassi o micronutrienti.
Molte malattie o le loro conseguenze possono causare un malassorbimento . Il meccanismo può essere rappresentato da un’alterazione diretta dell’assorbimento o da dei disturbi della digestione che causano l’alterato assorbimento. Il malassorbimento si può verificare per molte sostanze nutritive o per specifici carboidrati, grassi o micronutrienti. I farmaci usati nel trattamento della stipsi sono diversi: antrachinoni, lassativi di volume, emollienti/lubrificanti, anticolinesterasici (o para-simpaticomimetici), lassativi salini.
I farmaci usati nel trattamento della stipsi sono diversi: antrachinoni, lassativi di volume, emollienti/lubrificanti, anticolinesterasici (o para-simpaticomimetici), lassativi salini.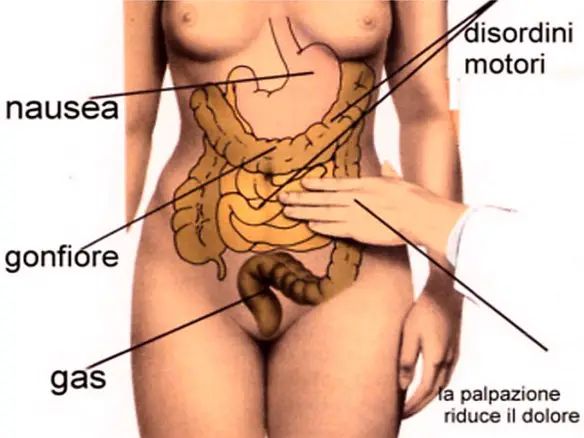 La stitichezza è un disturbo frequente che consiste nella difficoltà – obiettivamente osservabile e/o soggettivamente percepita – nell’atto della defecazione, cioè l’insieme degli atti fisiologici, volontari ed involontari, che determinano l’espulsione delle feci, raccolte nell’intestino crasso, attraverso l’ano, necessario per svuotare in tutto od in parte l’intestino.
La stitichezza è un disturbo frequente che consiste nella difficoltà – obiettivamente osservabile e/o soggettivamente percepita – nell’atto della defecazione, cioè l’insieme degli atti fisiologici, volontari ed involontari, che determinano l’espulsione delle feci, raccolte nell’intestino crasso, attraverso l’ano, necessario per svuotare in tutto od in parte l’intestino. Tempo fa un paziente mi ha fatto questa domanda:
Tempo fa un paziente mi ha fatto questa domanda: