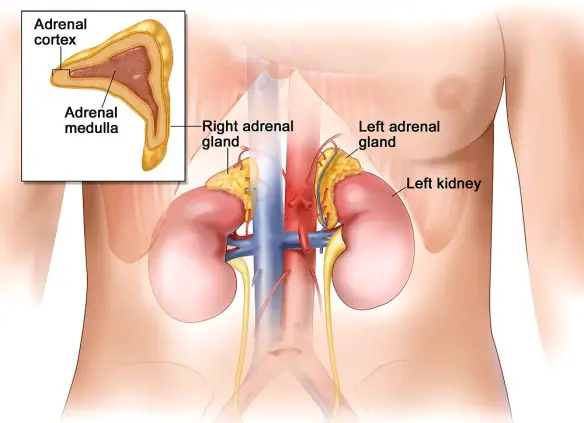
 Il cortisolo è un ormone prodotto dalle ghiandole surrenali, più precisamente dalla zona fascicolata della loro porzione corticale. È un ormone di tipo steroideo, derivante cioè dal colesterolo, ed in particolare appartiene alla categoria dei glucocorticoidi, di cui fa parte anche il corticosterone (meno attivo).
Il cortisolo è un ormone prodotto dalle ghiandole surrenali, più precisamente dalla zona fascicolata della loro porzione corticale. È un ormone di tipo steroideo, derivante cioè dal colesterolo, ed in particolare appartiene alla categoria dei glucocorticoidi, di cui fa parte anche il corticosterone (meno attivo).
Da cosa viene prodotto il cortisolo?
Il cortisolo viene sintetizzato su stimolazione dell’ormone adrenocorticotropo (ACTH), a volte associato allo stress, prodotto dall’ipofisi.
Funzioni del cortisolo
La sua azione principale consiste nell’indurre un aumento della glicemia. Questo aumento viene ottenuto stimolando la Gluconeogenesi epatica, che in questo caso viene sostenuta dagli amminoacidi derivanti da un accentuato catabolismo proteico, soprattutto a livello dei muscoli scheletrici, e lipidico, a livello del tessuto adiposo; si parla perciò di una sua azione anti-insulinica. D’altro canto, abbastanza controintuitivamente, il cortisolo stimola la glicogenosintesi, azione questa che lo distingue nettamente dal glucagone. Una ulteriore funzione, non meno importante, è quella di contrastare le infiammazioni, in quanto il cortisolo ha una azione anti-infiammatoria: questo è il motivo per cui molti farmaci anti-infiammatori si basano sull’utilizzo di questo ormone. Un eccesso di cortisolo può avere anche molte azioni negative, poiché inibisce la sintesi di DNA, RNA, proteine, GH(ormone della crescita, molto importante per un adeguato sviluppo muscolo-scheletrico), testosterone, inibisce l’enzima deiodasi che catalizza la conversione del poco attivo ormone tiroideo T4 nel più attivo T3, aumenta la concentrazione sanguigna di sodio, diminuisce quella di potassio, catabolizza la massa cutanea, muscolare, ossea e quella delle mucose gastro-enteriche.
Leggi anche:
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- La Sindrome da abbandono: cos’è e come si supera
- Liberarsi dalla dipendenza affettiva e dalla paura dell’abbandono
Patologia
L’eccesso di quest’ormone viene detto ipercorticosurrenalismo, o ipercortisolismo, o sindrome di Cushing, ha come sintomi stanchezza, osteoporosi, iperglicemia, diabete mellito tipo II, perdita di tono muscolare e cutaneo, colite, gastrite, impotenza, perdita della libido, aumento della pressione arteriosa e della concentrazione sanguigna di sodio, strie cutanee, depressione, apatia, euforia, diminuzione della memoria.
Biochimica
A livello biochimico il cortisolo si configura come glucocorticoide ed è sintetizzato a partire da progesterone (a sua volta derivato da colesterolo previo passaggio da pregnenolone). Più precisamente, il colesterolo subisce due idrossilazioni mediante catalisi del citocromo P450 trasformandosi in 20,22-diidrossicolesterolo. Dalla riduzione di tale composto si giunge al pregnenolone. Il pregnenolone può essere idrossilato in posizione 17 generando il 17-idrossipregnenolone oppure può ossidarsi in posizione 3 e trasferire il legame pi greco che possiede, sul primo anello a sei atomi di carbonio, diventando progesterone. Il 17 idrossiprogesterone, subendo idrossilazione in posizione 21, prima che in posizione 11, diventa cortisolo.
Le reazioni di idrossilazione che prendono parte in questa via metabolica sono catalizzate, come già ricordato, dal citocromo P450. Più precisamente si tratta di un complesso enzimatico composto da ferrodossina, FAD ferrodossina reduttasi, e citocromo P450. Questo complesso catalizza l’inserzione di un atomo di ossigeno all’interno del legame C-H del composto in questione e lo fa scindendo ossigeno molecolare e producendo come prodotto di scarto acqua. Il meccanismo di tale catalisi consiste nel trasferimento di 2 elettroni da NADH+H+ a FAD ferrodossina reduttasi che li trasferisce, a sua volta, a ferrodossina che li trasferisce al citocromo P450 che ha sito attivo per la formazione dell’ossidrile e di acqua come prodotto di reazione.
L’azione del cortisolo è mediata dall’enzima 11beta-idrossisteroide deidrogenasi (11HSD), nelle due forme 11HSD1 che è in prevalenza un enzima tipo reduttasi e quindi trasforma il cortisone in cortisolo, e 11HSD2 che converte il cortisolo in cortisone.
Dieta
Alti livelli di cortisolo sono associati a una dieta con elevato apporto di proteine animali, carboidrati ad alto indice glicemico, vale a dire poveri di fibra. Un repentino ed eccessivo innalzamento della glicemia, infatti, tende a causare successivamente un’ipoglicemia reattiva, dovuta all’eccessiva stimolazione dell’insulina che dà inizio ad una nuova produzione di cortisolo. Uno studio ha mostrato che alti livelli di cortisolo sono associati ad una dieta iperproteica (ovvero in cui la quantità di proteine introdotta con l’alimentazione è superiore a quella di carboidrati e grassi). Il cortisolo avrebbe un effetto controregolatorio, grazie alla sua abilità di aumentare la gliconeogenesi e ridurre la quantità di glucosio, che dovrebbe contribuire a rimuovere gli aminoacidi dal torrente circolatorio. L’enzima 11HSD1 (11beta-hydroxysteroid dehydrogenase tipo 1) rigenera il cortisolo del cortisone all’interno del tessuto adiposo e del fegato, e mantiene attivato il GR, recettore dei glucocorticoidi. L’11HSD1 è un enzima NADP(H)-dipendente di tipo reduttasi (che catalizza una reazione di riduzione) che converte il metabolita 11-keto cortisone (negli umani) e l’11-deidro corticosterone (nei roditori), rispettivamente nel GC-cortisolo e nel GC-corticosterone. L’11HSD2 è un enzima NAD(H)-dipendente che catalizza la reazione opposta, ossidando il GC-cortisolo nelle forme inattive di 11-keto-cortisone. L’enzima 11beta-HSD tipo 1 e la produzione di cortisolo sono viceversa inattivati dall’insulina nel tessuto adiposo, e dall’enzima A-anelloriduttasi nel fegato, senza alterare i livelli di 11HSD1, effetto che si perde nelle persone sovrappeso divenute insulino-resistenti. Alcuni derivati steroidei del DHEA, come l’Androsta-3,5-Diene-7,17-Dione, il 7-OH-DHEA e l’Adrenosterone, sono capaci di inibire l’azione di tale enzima, e quindi di ridurre significativamente l’emivita ed i livelli sierici di cortisolo[4][5][6]; anche alcuni androgeni minori, come l’11-ketotestosterone, possiedono un’azione inibitrice verso tale enzima.
Leggi anche:
- Dipendenza affettiva: riconoscerla, affrontarla e superarla
- Gelosia patologica e delirio di infedeltà: la possessività esclusiva
- Differenza tra gelosia normale e patologica
- Cervello maschile e femminile: quali sono le differenze?
- Autostima: come ritrovarla dopo un fallimento ed avere successo al tentativo successivo
- La tua vita è difficile? Ti spiego tutti i segreti per ritrovare la fiducia in te stesso ed aumentare la tua autostima
- Scopri come affronti la vita e le sue difficoltà, con il “Test del bosco”
- I dieci comportamenti che comunicano agli altri che sei una persona introversa
- Differenza tra afasia, disartria ed aprassia
- Area di Broca: funzioni ed afasia di Broca
- Area di Wernicke: funzioni ed afasia di Wernicke
- Differenza tra afasia di Broca e di Wernicke
- Cervelletto: anatomia esterna ed interna
- Cervelletto: le lesioni cerebellari più comuni
- Le funzioni del cervelletto: apprendimento e correzione dei movimenti del corpo
- Differenza tra area di Broca e Wernicke
- Perché si piange? Per quale motivo si piange di gioia, di dolore e dal ridere?
- Paralisi del sonno e allucinazioni ipnagogiche: cause, pericoli, rimedi
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Ho sempre paura e timidezza: ipersensibilità dell’amigdala ed adrenalina
- Emozioni: cosa sono, classificazione, importanza e stress
- Rabbia: differenza tra ira passiva ed ira aggressiva
- Paura: cause, gradi, timore, ansia, fobia, panico, terrore ed orrore
- Paure fisiologiche e patologiche nei bambini
- Paura dei luoghi chiusi e claustrofobia: cos’è e come si cura
- Fobie specifiche o semplici: cosa sono ed esempi di fobia
- Terrore notturno: sintomi, diagnosi e terapia
- Sono un sonnambulo: cause, sintomi, diagnosi e terapie
- Attacchi di panico: cosa sono, come riconoscerli e curarli
- Disturbo d’ansia generalizzato: sintomi, diagnosi e terapia
- Vertigine e perdita di equilibrio: tipi, cause, diagnosi e cure
- Debolezza senza perdita completa di coscienza: la lipotimia
- Preoccuparsi troppo per la propria salute: l’ipocondria
- Quando mancano le emozioni: l’alessitimia
- Connessione tra corpo e mente: la psicosomatica
- Disturbo da somatizzazione: caratteristiche, diagnosi e decorso
- Disturbo di conversione o isteria di conversione
- Isteria: significato e visione moderna
- Psiconeuroendocrinoimmunologia
- Personalità sottomessa: caratteristiche e descrizione
- Cosa significa “andare in iperventilazione”?
- Amigdala: connessioni, anatomia e funzioni in sintesi
- Perdita della coordinazione muscolare: l’atassia
- Atassia ottica: cos’è e da cosa è causata?
- Test di Romberg: cos’è, a che serve, come si esegue
- Cos’è il labirinto dell’orecchio ed a che serve?
- Ippocampo: anatomia, funzioni e ruolo nella memoria
- Nervo trigemino: anatomia, decorso, branche e funzioni
- Nervo faciale: anatomia, funzioni e patologie in sintesi
- Paralisi periferica del nervo faciale: cause e sintomi
- Quando l’occhio non riesce a lacrimare: la xeroftalmia
- Quando la bocca è secca per mancanza di saliva: la xerostomia
- Locus ceruleus: anatomia, funzioni e connessioni in sintesi
- Talamo: anatomia, struttura, nuclei e funzioni in sintesi
- Diencefalo: anatomia, struttura e funzioni in sintesi
- Ventricoli cerebrali: anatomia e funzioni in sintesi
- Differenza tra neocorteccia omotipica ed eterotipica
- Differenza tra memoria a breve termine ed a lungo termine
- Differenza tra nucleo genicolato mediale e laterale
- Cortisolo: funzioni, produzione, chimica, patologie, glicemia e dieta
- Quando la malattia deperisce l’organismo: la cachessia
- Ritmo circadiano: caratteristiche, durata, luce e melatonina
- Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
- Differenza tra morbo di Alzheimer, demenza senile, vascolare e reversibile
- Demenza senile: cause, sintomi, decorso e cure
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Quanti caffè devi bere in un giorno per morire?
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Cocaina: effetti a breve e lungo termine e loro durata
- Meccanismo d’azione della cocaina: il reuptake della dopamina
- Cocaina: trattamenti psicoterapici per contrastare la dipendenza
- Cocaina in gravidanza: effetti sul feto e sul bambino
- Cocaina: trattamenti farmacologici per contrastare l’astinenza
- Differenza tra cocaina e crack
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Differenza tra acetilcolina e noradrenalina
- Noradrenalina: cos’è ed a cosa serve?
- Differenza tra dopamina e dobutamina
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Tutti noi, almeno una volta nella vita, abbiamo avuto la febbre e tutti ci siamo accorti che la temperatura del nostro corpo non rimane stabile ma tende a variare durante le ore del giorno. In caso di febbre la temperatura corporea tende infatti a:
Tutti noi, almeno una volta nella vita, abbiamo avuto la febbre e tutti ci siamo accorti che la temperatura del nostro corpo non rimane stabile ma tende a variare durante le ore del giorno. In caso di febbre la temperatura corporea tende infatti a: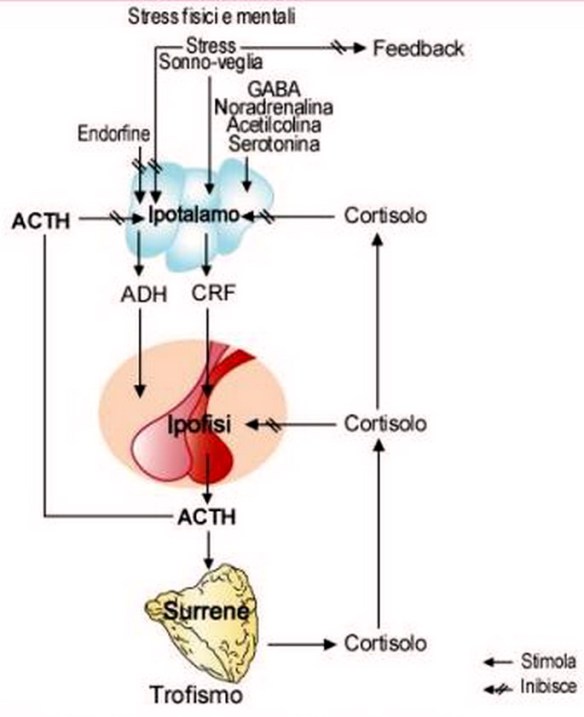 L’ipotalamo rilascia il fattore CRF che sta per fattore rilasciante la corticotropina o CRH che stimola l’adenoipofisi a rilasciare l’ormone ACTH, ormone adrenocorticotropo. Quest’ormone è importantissimo perché stimola poi la sintesi degli steroidi.
L’ipotalamo rilascia il fattore CRF che sta per fattore rilasciante la corticotropina o CRH che stimola l’adenoipofisi a rilasciare l’ormone ACTH, ormone adrenocorticotropo. Quest’ormone è importantissimo perché stimola poi la sintesi degli steroidi.