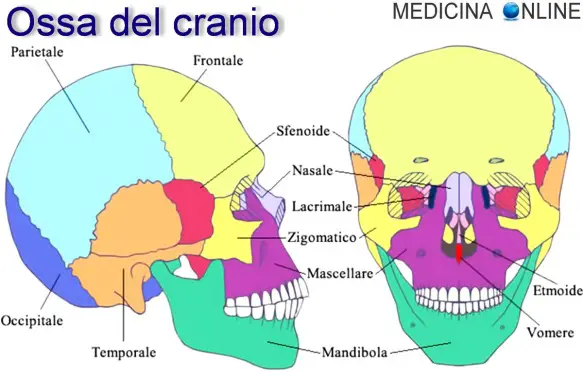
 Il cranio è una struttura scheletrica, a componente cartilaginea ed ossea, presente nella testa dell’essere umano e dei vertebrati in generale. Il cranio ha un duplice, importantissimo, scopo, che è quello di:
Il cranio è una struttura scheletrica, a componente cartilaginea ed ossea, presente nella testa dell’essere umano e dei vertebrati in generale. Il cranio ha un duplice, importantissimo, scopo, che è quello di:
- contenere l’encefalo, varie ghiandole (ipotalamo, ipofisi…), gli organi di senso (occhi e porzione media ed interna dell’orecchio) e le strutture anatomiche collegate ad esse (nervi e vasi sanguigni e linfatici);
- offrire protezione dagli urti alle delicate strutture appena elencate.
Oltre alle due funzioni appena elencate, se ne aggiunge una terza che è la masticazione del cibo tramite la articolazione temporo mandibolare e la mandibola.
La grande rigidità ed inestendibilità del cranio, così importante per proteggere le strutture in esso contenute, rappresenta però un problema nel momento in cui all’interno del cranio vi sia una struttura anomala, come un tumore o una emorragia, che tende ad aumentare la pressione intracranica ed a comprimere l’encefalo, determinando potenzialmente grandi danni ai suoi delicati tessuti.
Assieme alla colonna vertebrale ed alle coste, il cranio forma lo scheletro assile, che viene distinto da quello appendicolare (ossa degli arti, cintura scapolare e cintura pelvica).
Leggi anche:
Anatomia del cranio dell’essere umano
Il cranio è un complesso osseo presente nella testa dell’essere umano. Ha la funzione di proteggere il cervello, il cervelletto ed il tronco encefalico, che sono contenuti al suo interno, ma alloggia anche molti organi sensoriali, quali occhi e orecchie, il primo tratto del sistema digerente e di quello respiratorio. Se non si considera la mandibola è generalmente diviso nel neurocranio, che si trova nella volta cranica, dove sono contenute le strutture nervose della testa, e nello splancnocranio, che si trova al di sotto della fronte, dove si trovano molti altri organi, tra cui quelli sensoriali. È senza dubbio la struttura ossea più complessa del corpo umano, essendo formato da 22 ossa sia pari che impari, spesso con forma altamente irregolare e connesse fra loro con una certa variabilità. La maggior parte di queste ossa sono piatte, formate da due tavolati, uno esterno più spesso, ed uno interno meno spesso, e da uno strato centrale spugnoso a bassa densità, detto diploe cranica. Lo spessore delle ossa varia generalmente in base alla copertura muscolare, per cui saranno più sottili (e potenzialmente più soggette a fratture) quelle parti del cranio ricoperte da un numero di muscoli o da una massa muscolare maggiore rispetto a quelle relativamente esposte. Un esempio del primo tipo è l’osso temporale, del secondo l’osso occipitale. Le ossa del cranio sono interconnesse da articolazioni fibrose dette suture, che tendono a chiudersi con l’invecchiamento, ciascuna entro un range di tempo più o meno definito, anche se non mancano eccezioni. Sono fondamentali, poiché consentono la crescita delle ossa del cranio durante lo sviluppo, crescita che avviene dall’interno verso l’esterno. Le suture del cranio sono sempre più complesse man mano che si procede dall’interno all’esterno e se ne possono distinguere tre tipi in base alle forze agenti su di esse. Il primo tipo è costituito da ossa adiacenti dai margini regolari, il secondo da ossa smussate sovrapposte le une alle altre, il terzo tipo da suture complesse formate da ossa interdigitate tra loro. Non è un caso che le prime siano molto diffuse nelle parti interne del cranio e le interdigitate siano molto comuni sulla sua superficie. L’ossificazione delle ossa del cranio è spesso di tipo intermembranoso; anche in età adulta queste continuano ad essere sede di emopoiesi (anche se giocano un ruolo minoritario in confronto al midollo osseo e ad altre ossa). Le ossa della base cranica si formano mediante un processo di ossificazione endocondrale e le loro articolazioni sono sincondrosi, ma vi sono anche due articolazioni sinoviali, la temporomandibolare e l’occipitoatlantoidea.
Leggi anche:
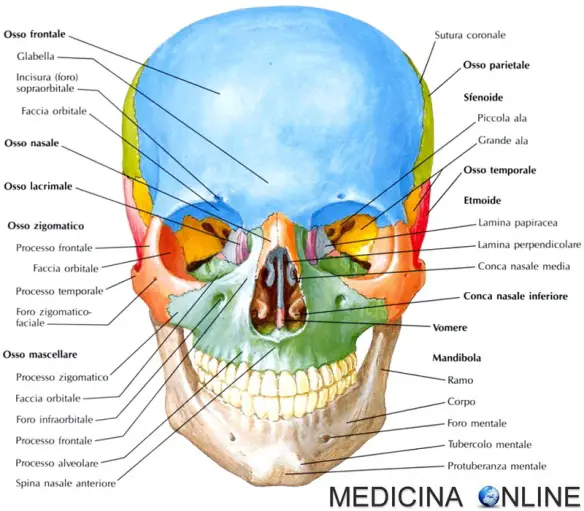
Cranio: vista anteriore
Visto anteriormente il cranio si presenta come un osso dalla forma ovoidale, più larga superiormente che inferiormente, con due profonde cavità quadrangolari, dette cavità orbitali, poste lateralmente ad un’apertura piriforme detta cavità nasale; si distinguono poi altre due cavità triangolari, dette cavità mandibolari, poste medialmente all’osso omonimo. La parte superiore del cranio è in gran parte formata dalla squama dell’osso frontale che costituisce la fronte e il tetto delle cavità orbitali.
Subito al di sopra di ciascuna orbita vi sono le arcate sopraccigliari, rilievi dell’osso frontale che seguono il margine delle orbite e sono più prominenti nel maschio; superiormente a queste vi sono invece due tuberosità, più sviluppate nei bambini e nelle femmine. Lungo le arcate sopraccigliari si trovano i due fori sopraorbitari, passaggi per il nervo sopraorbitario e i vasi sanguigni associati. Le arcate sopraccigliari convergono medialmente a formare un rilievo centrale detto glabella. Inferiormente a questa l’osso frontale scende sino a formare una depressione palpabile subito al di sopra del naso; qui si articola con l’osso nasale tramite la sutura frontonasale e con il processo frontale dell’osso mascellare tramite la sutura frontomascellare. Lateralmente a ciascuna arcata sopraccigliare il processo zigomatico dell’osso frontale si articola con il processo frontale dell’osso zigomatico mediante la sutura frontozigomatica che si trova approssimativamente nel terzo superiore dell’orbita, a livello della sutura frontomascellare. All’interno di ciascuna orbita si articola con l’osso sfenoide mediante la sutura sfenofrontale e medialmente all’orbita con l’osso lacrimale mediante la sutura frontolacrimale.
L’osso nasale è un piccolo osso pari, di forma vagamente quadrangolare, ma molto variabile da individuo a individuo. Si estende inferiormente sino al terzo inferiore delle cavità orbitali e si articola con l’osso frontale tramite la sutura frontonasale e con l’osso mascellare tramite la sutura nasomascellare. Le due ossa nasali si articolano tra loro mediante la sutura internasale, a decorso verticale lungo l’asse maggiore dell’osso. Il punto in cui la sutura internasale e la sutura frontonasale si incontrano è detto Nasion.
L’osso zigomatico è pari, costituisce la parete laterale di ciascuna orbita nei suoi due terzi inferiori (il terzo superiore è fornito dall’osso frontale) e la metà più laterale del pavimento (la metà mediale è data dall’osso mascellare). Superiormente, presso le arcate orbitali si articola con l’osso frontale mediante la sutura frontozigomatica, medialmente con l’osso mascellare mediante la sutura zigomaticomascellare, a decorso obliquo convergente verso il naso, ed infine all’interno di ciascuna orbita con la grande ala dello sfenoide mediante la sutura sfenozigomatica. Nell’osso zigomatico si distinguono due piccoli fori, posti circa 0,5 cm al di sotto del margine laterale dell’orbita, detti fori zigomatici.
L’osso mascellare è pari e simmetrico, costituisce la faccia, la mascella, parte del pavimento delle cavità orbitali e le pareti laterali ed inferiori della cavità nasale. Si articola lateralmente con l’osso zigomatico grazie alla sutura zigomaticomascellare, con l’altro osso mascellare mediante la sutura intermascellare – segmento verticale pressoché retto posto al di sotto della spina nasale anteriore –, con l’osso lacrimale e con la lamina papiracea dell’etmoide all’interno di ciascuna orbita. Circa 1 cm inferiormente a ciascuna orbita presenta due fori ben distinguibili detti fori infraorbitari che forniscono passaggio ai nervi e vasi infraorbitari. L’osso mascellare fornisce anche i processi alveolari per l’arcata dentaria superiore, per un totale di 15-16 processi. Nella sua porzione interna alle orbite presenta una lieve depressione detta solco infraorbitale.
L’osso lacrimale è piccolo e posto medialmente ed internamente a ciascuna orbita. Si articola superiormente con l’osso frontale mediante la sutura frontolacrimale e anteriormente con il mascellare, nonché posteriormente con la lamina papiracea dell’etmoide. Nella sua parte mediale forma il sacco lacrimale che alloggia le ghiandole lacrimali, nonché un foro che, comunicando con il canale nasolacrimale, sbocca nel meato inferiore della cavità nasale. L’osso sfenoide costituisce il fondo di ciascuna orbita, ed è divisibile da due fessure a forma di “V” in grande ala dello sfenoide, l’area compresa nella “V”, e in piccola ala dello sfenoide, l’area compresa tra il segmento minore della “V” e il foro ottico, attraverso cui passa il nervo ottico. Le due fessure sono dette rispettivamente fessura orbitaria superiore (la minore) e fessura orbitaria inferiore (la maggiore). La fessura orbitaria inferiore dà passaggio ai nervi mascellari e ai vasi ancillari.
Lo sfenoide articola superiormente con l’osso frontale mediante la sutura sfenofrontale, lateralmente con lo zigomatico con la sutura sfenozigomatica. L’osso etmoide è rappresentato da una porzione della sua lamina papiracea, posta internamente alle orbite tra l’osso lacrimale, il mascellare e il processo orbitale dell’osso palatino (pressoché indistinguibile, essendo molto piccolo e poco caratterizzato). La lamina papiracea, di forma quadrangolare, possiede superiormente due minuscoli fori, i fori etmoidali anteriore e posteriore.
All’interno della cavità nasale è possibile distinguere inferiormente una lamina ossea connessa con la spina nasale anteriore del mascellare; si tratta della porzione nasale del vomere. Essa si articola superiormente con la lamina perpendicolare dell’osso etmoide, che si piega a sua volta superiormente in una struttura che ricorda il pigreco, formando i due cornetti nasali medi. Al di sotto di questi è possibile distinguere le due conche nasali inferiori che si piegano medialmente ad uncino.
La mandibola si articola sinovialmente con l’osso temporale; vista anteriormente presenta due processi, i rami della mandibola, ed un corpo che medialmente si innalza in un rilievo detto protuberanza mentale, costituita da due tubercoli e facilmente palpabile. Lateralmente ai tubercoli sono presenti i fori mentali, attraverso cui passa il nervo mentale e i vasi ancillari. La mandibola forma anche l’arcata dentaria inferiore con i suoi processi alveolari. Posteriormente all’osso frontale è possibile distinguere anche parte della squama dell’osso temporale e dell’osso parietale, nonché una piccola porzione dello sfenoide.
Denti
Il cranio è formato anche da 30-32 denti, 15-16 per ciascuna arcata che si connettono superiormente con l’osso mascellare e inferiormente con la mandibola.
Leggi anche:
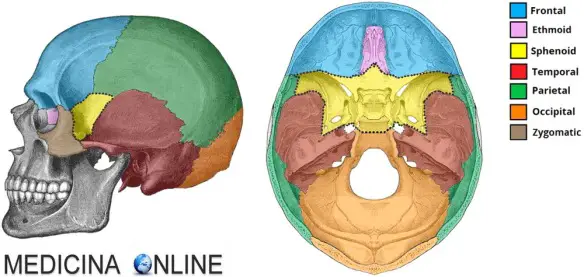
Cranio: vista laterale
Visto lateralmente il cranio distinguibile in una porzione facciale, in una temporale ed in una occipitale, procedendo antero-posteriormente. Il corpo della mandibola si piega lateralmente a formare un angolo poco superiore a 90º nel maschio e ancora più ampio nella femmina (dove l’angolo mandibolare è più dolce), formando quindi il ramo della mandibola, che superiormente si biforca nel processo coronoideo che procede al di sotto dell’arcata zigomatica e nel processo condiloideo che si articola con l’osso temporale nella cavità glenoidea. La cavità formata dalle due biforcazioni della mandibola, dallo sfenoide e dall’arcata zigomatica è detta fossa infratemporale, ed è totalmente visibile solo rimuovendo la mandibola e l’arcata zigomatica.
- L’osso zigomatico si articola presso l’arcata zigomatica con l’osso temporale mediante la sutura temporozigomatica, superiormente con l’osso frontale mediante la frontozigomatica.
- L’osso frontale superiormente si estende al di sopra della fronte fino ad articolarsi con la grande squama dell’osso parietale mediante la sutura coronale, con lo sfenoide mediante la sfenofrontale. Dall’arcata sopraorbitaria si sollevano due linee in rilievo, dette linee temporali superiore ed inferiore, che distinguono un’ampia depressione ovoidale (con l’asse maggiore orizzontale) detta fossa temporale, occupata per lo più dalle squame del parietale e del temporale, che non dal frontale.
- L’osso temporale si articola presso l’arcata zigomatica con l’osso zigomatico, con la mandibola mediante la sua cavità glenoidea. La squama del temporale è adesa allo sfenoide mediante la sutura sfenosquamosa, con l’osso parietale mediante la sutura squamosa e, posteriormente, dalla parte mastoidea, con l’osso occipitale mediante la sutura occipitomastoidea. Nell’osso temporale sono distinguibili accanto al processo condiloideo, la lamina timpanica e il meato acustico esterno, al di sotto di esso il processo stiloideo (una spina ossea), posteriormente e lateralmente ad entrambi il processo mastoideo; tutti si trovano inferiormente alla porzione temporale dell’arcata zigomatica. Posteriormente e superiormente al meato acustico esterno è possibile distinguere una depressione detta triangolo soprameatale.
- La squama dell’osso parietale costituisce gran parte della volta cranica e della porzione superiore del neurocranio; la attraversano le linee temporali superiore ed inferiore, tra le quali vi è un rilievo detto eminenza parietale. Il suo punto più elevato è detto Vertex. Si articola posteriormente con l’occipitale mediante la sutura lambdoidea, che confluendo con la sutura occipitomastoidea e con la parietomastoidea, costituisce un punto detto Asterion. Le suture coronale, sfenofrontale, sfenosquamosa, e squamosa confluiscono ad “H” in un punto di repere detto Pterion.
- L’osso occipitale costituisce l’occipite del cranio, si articola con l’osso temporale mediante la sutura occipitomastoidea e con il parietale mediante la sutura lambdoidea.
Leggi anche:
Cranio: vista superiore
Visto superiormente il cranio ha la forma di un ovale con diametro maggiore in corrispondenza del polo occipitale. Si distinguono quattro ossa: le due parietali a sinistra e a destra, che occupano la maggior parte della volta cranica, l’osso frontale, posto anteriormente e l’occipitale, posteriormente.
- L’osso frontale costituisce una porzione cupoliforme e si articola con le due ossa parietali mediante la sutura coronale che discende lateralmente al cranio. Le due ossa parietali sono unite tra loro dalla sutura sagittale, particolarmente irregolare e seghettata. Lateralmente e a 1 cm circa da questa, nel suo terzo posteriore, sono talvolta distinguibili i due piccoli fori parietali. Il punto di confluenza della sutura coronale con la sutura sagittale è detto Bregma, il punto più alto del parietale (posto lungo la sutura sagittale) è detto Vertex, infine, il punto in cui la sutura sagittale si articola con la lambdoidea (articolazione tra parietale ed occipitale) è chiamato Lambda.
- L’osso occipitale forma la parte minore della superficie superiore del cranio e si articola solo con l’osso parietale. Il Bregma è il punto di repere della fontanella anteriore nel cranio neonatale, che ha forma romboidale, il Lambda della fontanella posteriore, di forma triangolare, così come lo Pterion (nel cranio visto lateralmente) della fontanella sfenoidale, e l’Asterion della fontanella mastoidea.
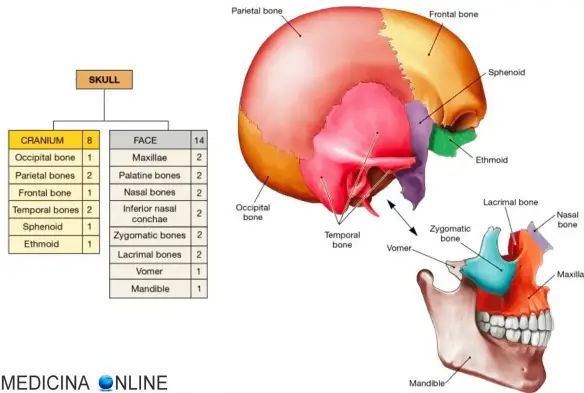
Cranio: vista posteriore
La porzione posteriore del cranio è formata in gran parte dalle due ossa parietali, che costituiscono la sua porzione superiore, dall’osso occipitale, che costituisce la porzione inferiore, e in minor parte dalle due ossa temporali, in posizione laterale alle prime due.
Le due ossa parietali si articolano con la sutura sagittale che scende posteriormente sino ad articolarsi con l’osso occipitale, dando origine alla sutura lambdoidea, che ricorda nella forma la corrispondente lettera greca (lambda). Lungo la sutura lambdoidea non sono infrequenti piccoli isolotti ossei detti ossa wormiane o ossa suturali, di forma irregolare e di numero molto variabile, che non hanno particolare significato clinico.
L’osso occipitale ha forma vagamente triangolare se visto posteriormente, presenta inferiormente un rilievo orizzontale detto protuberanza occipitale esterna, compresa tra le linee nucali superiore ed inferiore. Dalla protuberanza occipitale esterna si stacca una bassa cresta verticale detta cresta occipitale esterna. Il punto di confluenza della cresta con la protuberanza è detto Inion. Talvolta l’occipitale è diviso in una porzione inferiore e in una superiore di forma romboidale, detta osso intraparietale e divisa dall’occipitale mediante le suture occipitali trasverse.
Lateralmente al temporale sono presenti i processi mastoidei delle due ossa temporali, che presentano due piccoli fori, detti fori mastoidei, e due incisure proprio alla base del cranio, dette incisure mastoidee. Si articola con l’occipitale mediante la sutura occipitomastoidea e con il parietale mediante la parietomastoidea.
Leggi anche:
Cranio: vista inferiore (base cranica)
La parte inferiore del cranio è la superficie più complessa di questa struttura ossea e si estende dagli incisivi alla linea nucale superiore dell’osso occipitale. È formata dalle ossa mascellare, zigomatico, palatino, vomere, sfenoide, temporale ed occipitale. Convenzionalmente si è soliti dividere la base cranica in una parte anteriore, compresa tra incisivi e spina nasale posteriore, una parte media dalla spina nasale al margine del forame magno occipitale e in una posteriore, compresa tra il forame magno e la linea nucale superiore.
Parte anteriore della base cranica
La parte anteriore della base cranica è formata dal palato, dall’arcata dentaria superiore e dalla metà anteriore dell’arcata zigomatica. La parte inferiore dell’osso mascellare si articola lateralmente con l’osso zigomatico mediante la sutura zigomaticomascellare. Medialmente all’arcata dentaria superiore è compresa un’area semicircolare costituita dal palato duro, parte integrante dell’osso mascellare. Sulla sua superficie, dietro agli incisivi è possibile distinguere il foro incisivo, ma su tutta la superficie sono presenti piccoli fori che alloggiano in vivo le ghiandole salivari palatine minori. Il foro incisivo dà passaggio al nervo nasopalatino e ai vasi palatini maggiori. Il palato duro è attraversato dagli incisivi alla sutura palatina trasversa (con l’osso palatino) dalla sutura palatina mediana che congiunge le due ossa mascellari. Posteriormente al palato duro del mascellare, vi è l’osso palatino. Esso presenta lateralmente due fori grandi all’incirca quanto il foro incisivo, detti fori palatini maggiori e subito al di sotto di essi altri due fori palatini minori, molto meno distinguibili. La lamina orizzontale del palatino lateralmente protrude verso l’uncino pterigoideo mediante i processi piramidali, medialmente con la spina nasale posteriore, a forma di spatola. Il setto nasale, posto superiormente alla spina nasale posteriore, è formato dalla lamina perpendicolare dell’etmoide che si articola con il vomere. Esso delimita le due fosse nasali posteriori, dette coane, il cui pavimento è costituito dal vomere ed in cui è possibile distinguere i cornetti nasali medi costituiti dall’etmoide. Esse si pongono in mezzo allo sfenoide e lo dividono nelle porzioni sinistra e destra.
Leggi anche:
Parte media della base cranica
La parte media della base cranica è occupata in buona parte dallo sfenoide, osso a forma di pipistrello posto dietro la mascella e lateralmente alle coane, dalla gran parte dell’osso temporale e dal tubercolo faringeo dell’osso occipitale. Proprio dietro alle coane è presente una piccola porzione in rilievo dell’occipitale, detta appunto tubercolo faringeo, che dà attacco al rafe faringeo e a parte del muscolo costrittore della faringe. Lateralmente ad esso vi sono due fori irregolari e ben distinguibili detti fori laceri, che dividono in parte il tubercolo faringeo dalle rocche petrose del temporale e dallo sfenoide. Lo sfenoide presenta due processi, detti processi pterigoidei, formati ciascuno da due lamine, una mediale che si ripiega superiormente fino a terminare accanto al processo piramidale dell’osso palatino con una spina uncinata detto uncino pterigoideo. Anteriormente la lamina mediale è fusa con quella laterale, che risale costituendo la parete laterale di una fossa, detta fossa pterigoidea. Lateralmente alle due fosse pterigoidee si trovano le grandi ali dello sfenoide che risalgono nella fessura infratemporale e si articolano con l’osso temporale mediante le suture sfenosquamose. Postero-lateralmente a alle fosse pterigoidee sono presenti i due fori ovali, che forniscono il passaggio per branche del nervo trigemino, nervo piccolo petroso, al ramo meningeo accessorio dell’arteria mascellare interna e ad una vena che collega il seno cavernoso al plesso venoso pterigoideo. Lateralmente al foro ovale vi sono i due piccoli fori spinosi, di forma circolare, che danno passaggio all’arteria meningea media e alla branca meningea ricorrente del nervo mandibolare. Al di sotto di essi vi sono le spine dello sfenoide. Talvolta tra il foro ovale e la fossa scafoidea si riscontra il foro di Vesalio. L’osso temporale protrude lateralmente nei due tubercoli articolari che vanno ad unirsi al processo temporale dell’osso zigomatico tramite la sutura temporozigomatica, poi si ripiegano indietro contribuendo al pavimento della cavità infratemporale. La restante parte del temporale è formata dalle rocche petrose, poste inferiormente al tubercolo articolare e inclinate in direzione postero-mediale, che alloggiano l’orecchio medio ed interno, e terminano postero-lateralmente ripiegandosi nei due processi mastoidei. La rocca petrosa contribuisce a formare il foro lacero, attraverso cui passano nervi e vasi sanguigni, presenta due notevoli canali, detti canale carotideo e canale giugulare, che fanno passare rispettivamente l’arteria carotide e la vena giugulare interna, nonché i nervi vago e glossofaringeo. Subito al di sotto del canale carotideo si può riscontrare il minuscolo canale mastoideo. Tra essi una spina ossea diretta antero-inferiormente detta processo stiloideo, lungo da qualche millimetro a più di 1 cm e dietro di questo un piccolo foro detto foro stilomastoideo. Lateralmente e superiormente ad esso si apre il meato acustico esterno. Tra la rocca petrosa e il processo mastoideo vi è un solco stretto e profondo detto incisura mastoidea.
Parte posteriore della base cranica
La parte posteriore è occupata quasi esclusivamente dall’osso occipitale che si articola con il temporale mediante la sutura occipitomastoidea. Presenta superiormente un grande foro di forma ovale, detto forame magno occipitale, che si apre nella fossa cranica posteriore. Lo attraversano il tronco encefalico, in particolare l’estremità inferiore del bulbo, le meningi, le arterie vertebrali, il nervo accessorio spinale, il legamento apicale del dente dell’epistrofeo e la membrana tettoria. Lateralmente ad esso vi sono i due condili occipitali, di forma ovale, che presentano due faccette articolari, anch’esse ovali, che si connettono con le faccette superiori delle masse laterali dell’atlante. Sono orientati obliquamente in direzione del tubercolo faringeo. Al di sotto di ciascuno di essi vi è il canale dell’ipoglosso in cui passa il nervo ipoglosso, alla branca meningea dell’arteria faringea ascendente e a una vena del plesso basilare. Subito dietro ogni condilo vi è una depressione chiamata fossetta condilare che accoglie il margine posteriore dell’atlante, nonché il foro condiloideo. Al di sotto del forame magno sale superiormente la cresta occipitale esterna che si connette alla protuberanza occipitale esterna compresa tra le linee nucali superiore ed inferiore.
Superficie interna della volta cranica
La superficie interna della volta cranica si presenta decisamente concava ed è formata dall’osso frontale, in gran parte dalle due ossa parietali e per una piccola parte dall’osso occipitale. Anteriormente è collocato l’osso frontale, percorso antero-posteriormente da un rilievo detto cresta frontale, che si allarga procedendo posteriormente e si biforca verso la metà del frontale, originando un solco mediano attraverso cui passa il seno sagittale superiore (solco del seno sagittale superiore). La cresta frontale prosegue dividendo le due ossa parietali e contenendo la sutura sagittale, per poi terminare nell’osso occipitale al di sotto del Lambda. Nella zona postero-laterale dell’osso frontale si distinguono lievi solchi originati dalla branca anteriore dell’arteria meningea media. L’osso frontale è diviso dalle due ossa parietali dalla sutura coronale. Le due ossa parietali si articolano tra loro mediante la sutura sagittale e presentano diversi solchi dall’andamento variabile originati dai rami parietali dell’arteria meningea media, oltre che numerose e piccole foveole che alloggiano le granulazioni aracnoidee e sono di norma più numerose in età avanzata. La sutura sagittale si divide nella lambdoidea, delimitando la porzione visibile dell’osso occipitale.
Superficie interna della base cranica
Si divide per convenzione la superficie interna della base cranica nelle fosse craniche anteriore, media e posteriore. La fossa cranica anteriore si trova più in alto rispetto alla media, a sua volta questa è superiore a quella posteriore.
Fossa cranica anteriore
La fossa cranica anteriore è compresa tra la cresta frontale dell’osso frontale e il giogo dello sfenoide. Lungo la linea mediana l’osso frontale dà origine ad uno stretto rilievo, la cresta frontale, che presenta al suo interno la piccola impronta del seno sagittale superiore (solco del seno sagittale superiore), meglio visibile sulla superficie interna della volta cranica. La cresta frontale si assottiglia terminando nel foro cieco, anteriormente alla lamina cribrosa dell’etmoide. Lateralmente ad essa decorrono i solchi dei vasi meningei anteriori che tendono a seguire la lamina cribrosa per poi curvare lateralmente nella zona anteriore dell’osso frontale. Oltre il foro cieco la cresta frontale si ripresenta con la crista galli dell’etmoide, di forma semicircolare; decisamente più alta rispetto alla cresta frontale, essa percorre la lunghezza della lamina cribrosa e termina anteriormente al giogo dello sfenoide. La lamina cribrosa dell’etmoide è invece una placca ossea che si inserisce nel frontale e viene così chiamata per la presenza di numerosi piccoli fori su tutta la sua superficie. I più importanti, escluso il foro cieco, sono la fessura nasale, di forma irregolare, che connette la lamina cribrosa con il tetto delle cavità nasali, i fori etmoidali anteriore (collocato poco sotto la fessura nasale) e posteriore (collocato all’angolo postero-laterale della lamina cribrosa), che la connettono con le cavità orbitali a livello della lamina papiracea. Il foro cieco fornisce il passaggio per una vena emissaria del seno sagittale superiore, il foro etmoidale anteriore per l’arteria e il nervo etmoidale anteriori, i fori secondari della lamina cribrosa per i rami del nervo olfattivo ed il foro etmoidale posteriore per l’arteria, la vena e il nervo etmoidale posteriori. Posteriormente alla lamina cribrosa si estende allo stesso livello il giogo dello sfenoide, che si prolunga lateralmente nelle piccole ali dello sfenoide.
Fossa cranica media
La fossa cranica media, più ampia della anteriore, è definita dalle piccole ali dello sfenoide e i processi clinoidei anteriormente, dall’apice della piramide dell’osso temporale e dal dorso della sella turcica posteriormente. Il giogo dello sfenoide, oltre a prolungarsi lateralmente nelle piccole ali dello sfenoide che si articolano con l’osso frontale mediante la sutura sfenofrontale, si continua posteriormente nei due processi clinoidei anteriori, inclinati postero-medialmente e dalla forma triangolare. Le piccole ali dello sfenoide sono legate al corpo dello sfenoide da un’ampia radice anteriore legata al giogo dello sfenoide e da una spessa radice posteriore che si continua, discendendo inferiormente, con il solco chiasmatico del corpo dello sfenoide. Le due radici sono separate dai due canali ottici che sbucano nella parete postero-mediale delle cavità orbitali; attraverso di essi passano i nervi ottici che si incrociano a livello del chiasma ottico, nonché l’arteria oftalmica. Posteriormente ad esso vi è la sella turcica (così chiamata perché ricorda una sella turca), formata da un tubercolo, da una fossa (fossa ipofisaria), in cui in vivo è alloggiata l’ipofisi, in un dorso della sella, rilievo che si pone di nuovo a livello del tubercolo ipofisario e da due processi clinoidei posteriori che si prolungano antero-lateralmente dal dorso della sella turcica. Lateralmente ed inferiormente alla sella turcica si stendono le grandi ali dello sfenoide di forma semilunare, le quali si articolano lateralmente con l’osso parietale e posteriormente con la squama dell’osso temporale, mediante le suture sfenosquamosa e sfenoparietale. Il margine della sutura sfenosquamosa è seguito dal solco dei rami frontali dei vasi meningei medi, che poi si ramifica lateralmente anche nel temporale e nel parietale. Lateralmente alla sella turcica si trova il foro rotondo, che fornisce il passaggio per il nervo mascellare, latero-inferiormente il foro ovale, attraverso cui passano il nervo mandibolare, il nervo piccolo petroso e l’arteria meningea accessoria e il foro spinoso, attraverso cui passano l’arteria e la vena meningea medie e il nervo spinoso (appartenente al nervo mandibolare). Si riscontra poi il foro del Vesalio (non sempre presente), mediale al foro ovale. Il foro lacero è posto alla giunzione tra sfenoide, temporale ed occipitale, latero-inferiormente al dorso della sella turcica; attraverso di esso non passano vasi sanguigni o nervi. Latero-inferiormente allo sfenoide si trova la squama dell’osso temporale, segnata dai solchi del nervo piccolo petroso e del nervo grande petroso, ed inferiormente dal rilievo detto eminenza arcuata, che costituisce la faccia anteriore della piramide dell’osso temporale. I due nervi petrosi sboccano dagli orifizi omonimi (orifizio del canale del nervo piccolo petroso e del nervo grande petroso), posti inferiormente al foro spinoso. Lateralmente alla squama del temporale vi è l’osso parietale, senza particolari caratteristiche anatomiche, se non la continuazione dei solchi dei vasi meningei medi (loro rami parietali).
Leggi anche:
Fossa cranica posteriore
La fossa cranica posteriore è compresa tra l’apice della piramide del temporale e il margine posteriore dell’osso occipitale. È la fossa cranica più voluminosa. Posteriormente al dorso della sella turcica lo sfenoide discende inferiormente e si articola con l’osso occipitale nella porzione detta clivo e nella parte basilare. Dietro alla parte basilare dell’occipitale vi è il forame magno e lateralmente ad esso i solchi dei vasi meningei posteriori, mentre posteriormente si trova il solco del seno occipitale compreso tra le creste occipitali interne, che formano una “V” al cui interno è il solco. Le creste si fondono posteriormente nella protuberanza occipitale interna da cui si dipartono con due curve in direzione antero-laterale i solchi dei seni trasversi. L’osso temporale nella fossa cranica posteriore è rappresentato dalla faccia posteriore della sua piramide. Attraverso di essa sbocca il meato acustico interno e più lateralmente, se presente, il foro mastoideo. Lateralmente al forame magno si riscontra il canale dell’ipoglosso (vi passa il nervo ipoglosso) e latero-inferiormente il canale condiloideo attraversato da una vena emissaria fra il seno sigmoideo e le vene cervicali. Superiormente al canale condiloideo vi è il foro giugulare, che dà passaggio al seno petroso inferiore, al seno sigmoideo, all’arteria meningea posteriore e ai nervi glosso-faringeo, vago e accessorio. Lateralmente al foro giugulare è presente una stretta fessura, l’orifizio dell’acquedotto del vestibolo, che contiene un condotto endolinfatico.
Leggi anche:
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Cervello maschile e femminile: quali sono le differenze?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Quanto pesa un cervello umano?
- Come funziona la nostra memoria e come facciamo per aumentarla: guida per prendere trenta e lode agli esami universitari
- Differenza tra cervello e encefalo: anatomia e funzioni in sintesi
- Cervelletto: le lesioni cerebellari più comuni
- Le funzioni del cervelletto: apprendimento e correzione dei movimenti del corpo
- Perché si piange? Per quale motivo si piange di gioia, di dolore e dal ridere?
- Paralisi del sonno e allucinazioni ipnagogiche: cause, pericoli, rimedi
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
- Differenza tra morbo di Alzheimer, demenza senile, vascolare e reversibile
- Demenza senile: cause, sintomi, decorso e cure
- Narcolessia: cause, sintomi, cure e terapia farmacologica
- Sognare topi, serpenti, gatti, sangue… Perché alcuni sogni sono ricorrenti e cosa significano?
- Differenze tra carotide e giugulare
- Giugulare interna ed esterna: dove si trova ed a che serve
- La morte per mancanza di sonno è davvero possibile? Per quanto tempo si può restare svegli?
- Ollie, il “bambino Pinocchio” nato con il cervello nel naso
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
 Per linfoma si intende un gruppo di tumori sia benigni che maligni del tessuto linfoide (tessuto connettivo di timo, milza e linfonodi, caratterizzato dall’essere composto in gran parte da varie cellule sostenute da una fitta rete connettivale, cioè linfociti T e B, NK e loro precursori). Vi sono dozzine di sottotipi di linfoma, tra cui i più diffusi sono il linfoma di Hodgkin, il linfoma non-Hodgkin, il mieloma multiplo ed i disordini immunoproliferativi. Quindi linfoma indica un tumore che interessa sistema linfatico e, più precisamente, i linfociti, le cellule preposte alle difese nei confronti delle infezioni.
Per linfoma si intende un gruppo di tumori sia benigni che maligni del tessuto linfoide (tessuto connettivo di timo, milza e linfonodi, caratterizzato dall’essere composto in gran parte da varie cellule sostenute da una fitta rete connettivale, cioè linfociti T e B, NK e loro precursori). Vi sono dozzine di sottotipi di linfoma, tra cui i più diffusi sono il linfoma di Hodgkin, il linfoma non-Hodgkin, il mieloma multiplo ed i disordini immunoproliferativi. Quindi linfoma indica un tumore che interessa sistema linfatico e, più precisamente, i linfociti, le cellule preposte alle difese nei confronti delle infezioni.
 Cancro e tumore sono usati spesso come sinonimi, ma non sono due parole necessariamente equivalenti, quindi NON devono essere usati come sinonimi. Cominciamo con lo spiegare che un tumore (dal latino tumor, “rigonfiamento”, anche chiamato “neoplasia“) è una massa di tessuto anormale che:
Cancro e tumore sono usati spesso come sinonimi, ma non sono due parole necessariamente equivalenti, quindi NON devono essere usati come sinonimi. Cominciamo con lo spiegare che un tumore (dal latino tumor, “rigonfiamento”, anche chiamato “neoplasia“) è una massa di tessuto anormale che:
 Lo scheletro umano è costituito da oltre 200 ossa che vanno a comporre due parti fondamentali: lo scheletro assile e lo scheletro appendicolare.
Lo scheletro umano è costituito da oltre 200 ossa che vanno a comporre due parti fondamentali: lo scheletro assile e lo scheletro appendicolare. Il cranio è una struttura scheletrica, a componente cartilaginea ed ossea, presente nella testa dell’essere umano e dei vertebrati in generale. Il cranio ha un duplice, importantissimo, scopo, che è quello di:
Il cranio è una struttura scheletrica, a componente cartilaginea ed ossea, presente nella testa dell’essere umano e dei vertebrati in generale. Il cranio ha un duplice, importantissimo, scopo, che è quello di:


 Cosa sono i recettori?
Cosa sono i recettori?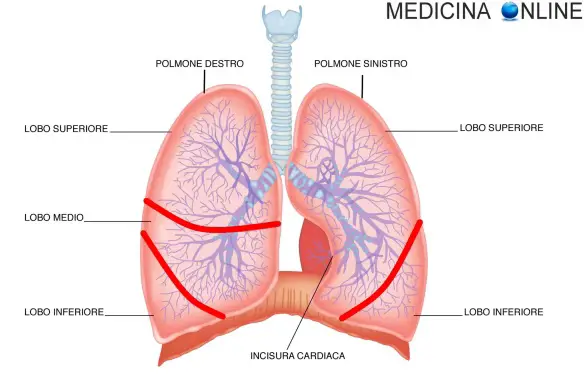
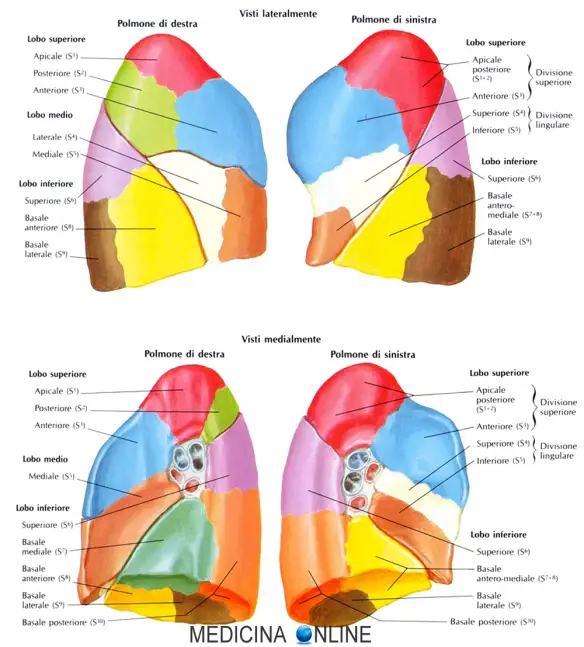 I tumori maligni polmonari sono la prima causa di morte per cancro in Italia e nel mondo: si calcola che in Italia ben 4 persone ogni ora scoprono di essere affetti da questa patologia estremamente pericolosa. Le possibilità di guarigione sono comunque presenti, ma dipendono – come per la maggioranza dei tumori – dallo stadio della malattia al momento della diagnosi: più precocemente il cancro viene diagnosticato e migliore è la prognosi per il paziente. La chirurgia toracica ha ovviamente un ruolo cardine nel’iter terapeutico del tumore polmonare: tramite l’intervento chirurgico la neoplasia può essere radicalmente asportata.
I tumori maligni polmonari sono la prima causa di morte per cancro in Italia e nel mondo: si calcola che in Italia ben 4 persone ogni ora scoprono di essere affetti da questa patologia estremamente pericolosa. Le possibilità di guarigione sono comunque presenti, ma dipendono – come per la maggioranza dei tumori – dallo stadio della malattia al momento della diagnosi: più precocemente il cancro viene diagnosticato e migliore è la prognosi per il paziente. La chirurgia toracica ha ovviamente un ruolo cardine nel’iter terapeutico del tumore polmonare: tramite l’intervento chirurgico la neoplasia può essere radicalmente asportata.