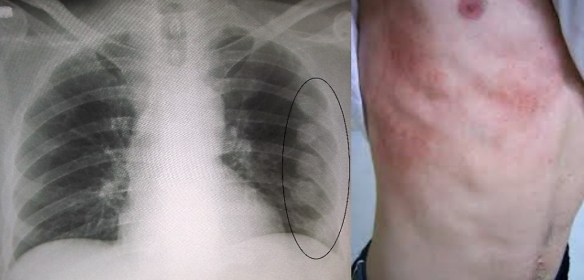
 Una costola incrinata (incrinatura costale) o rotta (costa fratturata) è quasi sempre conseguenza di un trauma diretto alla gabbia toracica, come avviene nel caso di incidenti stradali, traumi sportivi (negli sport di contatto) o incidenti domestici (cadute ed urti contro spigoli dei mobili). Nel caso della costola incrinata perfino una tosse cronica può determinare la contusione; la rottura della costa si verifica spesso anche in persone anziane, specie se soffrono di osteoporosi. L’osteoporosi è una malattia sistemica dello scheletro, che provoca un forte indebolimento delle ossa. Tale indebolimento scaturisce dalla riduzione della massa ossea, che, a sua volta, è conseguenza del deterioramento della microarchitettura del tessuto osseo. Pertanto, le persone con osteoporosi sono più predisposte alle fratture, perché hanno ossa più fragili del normale. La frattura costale può essere anche causata da lesioni neoplastiche delle costole. Un tumore maligno, con origine in una costola, indebolisce quest’ultima, rendendola più fragile e particolarmente suscettibile alle fratture.
Una costola incrinata (incrinatura costale) o rotta (costa fratturata) è quasi sempre conseguenza di un trauma diretto alla gabbia toracica, come avviene nel caso di incidenti stradali, traumi sportivi (negli sport di contatto) o incidenti domestici (cadute ed urti contro spigoli dei mobili). Nel caso della costola incrinata perfino una tosse cronica può determinare la contusione; la rottura della costa si verifica spesso anche in persone anziane, specie se soffrono di osteoporosi. L’osteoporosi è una malattia sistemica dello scheletro, che provoca un forte indebolimento delle ossa. Tale indebolimento scaturisce dalla riduzione della massa ossea, che, a sua volta, è conseguenza del deterioramento della microarchitettura del tessuto osseo. Pertanto, le persone con osteoporosi sono più predisposte alle fratture, perché hanno ossa più fragili del normale. La frattura costale può essere anche causata da lesioni neoplastiche delle costole. Un tumore maligno, con origine in una costola, indebolisce quest’ultima, rendendola più fragile e particolarmente suscettibile alle fratture.
Differenze e gravità
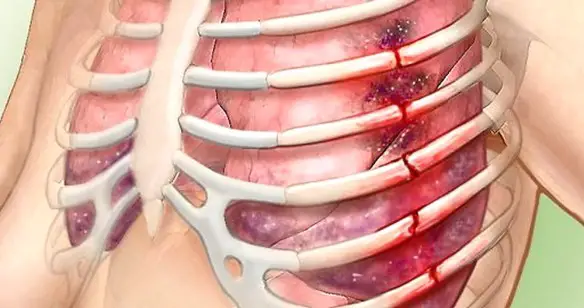
L’incrinatura costale è un infortunio abbastanza comune, quasi sempre di modesta gravità, in cui la costa rimane integra e rimane nella sua sede naturale. Invece la frattura costale può, in alcuni casi, rappresentare una urgenza medica, dal momento che la costa si rompe (anche in più pezzi), può spostarsi dalla sua posizione naturale, lesionare la cute e può potenzialmente causare emorragie e determinare danni gravi gli organi interni, specie i polmoni. Se la frattura alle costole è multipla, può portare all’instaurarsi di una condizione medica potenzialmente mortale, identificata con il termine “volet costale”. A tale proposito leggi anche: Frattura costale multipla, volet costale e pneumotorace
Sintomi e segni
In entrambi i casi il sintomo principale è il dolore, associato a gonfiore e formazione di un ematoma, tuttavia nel caso della costola incrinata essi sono generalmente di minore entità. Il dolore che caratterizza una costola incrinata ed una costola rotta tende a peggiorare in alcune particolari circostanze:
- Quando il paziente respira profondamente.
- Con la compressione della zona toracica infortunata.
- Con i movimenti di torsione e piegatura del corpo.
- Quando il paziente dorme dalla parte della zona traumatizzata.
Se, a causa di un dolore molto intenso, il paziente fatica a respirare in maniera normale, può sviluppare:
- dispnea;
- mal di testa;
- vertigini;
- giramenti di testa;
- senso di stanchezza;
- sonnolenza ricorrente;
- ansia.
Leggi anche: Caviglia slogata (distorsione) e gonfia: cosa fare? Fasciatura ed altri rimedi
Diagnosi
Nel dubbio se si tratti di costola incrinata, con microfratture o rotta, si procede con le indagini strumentali:
- I raggi X. In genere, permettono di stabilire con facilità se una costola è solo incrinata oppure fratturata. Risultano poco chiari soltanto in presenza di fratture lievi, non nette.
- La TAC. Fornisce una serie di immagini tridimensionali, che riproducono molto chiaramente l’anatomia interna del corpo.
È molto utile per escludere la presenza di una frattura. Infatti, permette di valutare non solo le ossa della gabbia toracica, ma anche lo stato di salute dei vasi sanguigni toracici, dei polmoni e degli organi addominali che potrebbero essere stati lesionati in caso di frattura costale.
- La risonanza magnetica nucleare (RMN). Come la TAC, è utile per valutare una vasta gamma di elementi: costole, vasi sanguigni passanti per il torace, polmoni e organi dell’addome.
Leggi anche: Ernia del disco e mal di schiena: sintomi, diagnosi e cura
Trattamento
Nel caso di costola incrinata il trattamento prevede
- riposo;
- applicazione di ghiaccio sulla zona dolorante per almeno 15-20 minuti 3-4 volte al giorno;
- respirare profondamente o eseguire un colpo di tosse controllato almeno una o due volte ogni ora. Serve a ridurre il rischio di polmoniti e infezioni polmonari.
- assunzione di farmaci antidolorifici (aspirina e ibuprofene).
Nel caso di costola fratturata può invece rendersi necessario un intervento chirurgico.
Cosa NON fare in entrambi i casi
- Non avvolgere il torace con bendaggi. In caso contrario, c’è il rischio di rendere ancora più difficile la respirazione profonda.
- Non fumare.
- Non eseguire movimenti improvvisi o sollevare pesi.
Per approfondire, leggi gli articoli relativi alle due patologie:
Leggi anche:
- Cos’è una costa? Differenza tra costole e coste
- Pneumotorace spontaneo primario, secondario ed iperteso: cause, sintomi, terapie
- Gabbia toracica: dove si trova, a che serve e da cosa è composta
- Differenza tra costole e vertebre
- Torcicollo e dolore al collo: sintomi, rimedi e prevenzione
- Torcicollo miogeno congenito: sintomi, diagnosi e trattamenti
- Muscoli respiratori volontari ed involontari
- Tendine e muscolo semitendinoso: anatomia, funzioni ed uso chirurgico
- Differenza tra tendine rotuleo e semitendinoso
- Tendine rotuleo: anatomia, funzioni e patologie in sintesi
- Lesione del legamento crociato anteriore: ricostruzione in artroscopia
- Differenza tra osso compatto e spugnoso
- Differenza tra osso fibroso e lamellare
- I tipi di tessuto osseo: cellule, matrice, formazione e struttura
- Differenza tra osso e cartilagine: funzioni, composizione e durezza
- Differenza tra osso sacro e coccige
- Osso sacro e coccige: dove si trovano ed a che servono?
- Differenza ossa umane e animali
- Differenza tra ossa pari, impari e mediane con esempi
- Differenza tra midollo osseo e spinale
- A cosa serve il midollo osseo?
- Differenza tra midollo giallo e rosso
- Differenza tra midollo osseo e cellule staminali
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Differenza tra osso ed avorio: come distinguerli
- Differenza delle lesioni dei legamenti crociato anteriore e posteriore
- Tendinite del rotuleo: cause, sintomi e rimedi dell’infiammazione
- Valgismo di arti inferiori e ginocchio: cause, sintomi e rimedi
- Pubalgia del podista: cause, diagnosi e rimedi
- Differenza tra ginocchio valgo e varo
- Strabismo rotuleo: cause, sintomi e rimedi
- Formicolio alla gamba ed al piede: cause, diagnosi, sintomi e rimedi
- Strappo muscolare a braccio, coscia, schiena: cosa fare?
- Contrattura muscolare a schiena, coscia, polpaccio, collo: cosa fare?
- Stiramento muscolare: cause, sintomi e rimedi
- Differenza tra stiramento, strappo, contrattura, distorsione e distrazione
- Postura sbagliata: come correggerla, specie seduti alla scrivania
- Colpo della strega: cause, sintomi, rimedi e prevenzione
- Muscolo piriforme: anatomia, funzioni e cosa fare se è infiammato
- Encefalopatia traumatica cronica: cos’è e quali sport sono a rischio?
- Differenza tra sciatalgia e finta sciatalgia
- Nervo sciatico (ischiatico): anatomia, funzioni e patologie
- Articolazione del ginocchio: com’è fatta, quali sono le patologie, i sintomi e gli esami da fare?
- Quante ossa ed articolazioni abbiamo nel nostro corpo?
- Differenza tra rotula e menisco
- Femore: anatomia, funzioni e muscoli in sintesi
- Quante ossa ci sono nella mano e come si chiamano?
- Quante ossa ha il piede e come si chiamano?
- Quanto pesano scheletro ed ossa?
- Scoperto un nuovo legamento nel ginocchio
- Cosa sono e qual è la differenza tra massa magra e massa grassa? Tutte le percentuali di grasso, ossa e muscoli
- Quanti litri e percentuale di acqua sono presenti nel nostro corpo?
- Differenza tra femore e anca
- Differenza tra frattura composta, composta, esposta e patologica
- Femore rotto: tipi di frattura, sintomi, intervento, riabilitazione e conseguenze
- Osso omero: anatomia e funzioni in sintesi
- Scapola: dove si trova ed a che serve?
- Terapia con Infrarossi per il dolore
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- Differenza tra distorsione, lussazione, sublussazione e strappo muscolare
- Bronchi polmonari: anatomia, posizione e funzioni in sintesi
- Bronchioli e ramificazioni dell’albero bronchiale: anatomia e funzioni
- Bronchioli terminali: anatomia, posizione e funzioni in sintesi
- Polmoni: differenza tra funzioni respiratorie e non respiratorie
- Surfattante, compliance polmonare, alveoli, composizione e funzioni
- Differenza tra vie aeree superiori ed inferiori
- Differenza tra pneumociti di tipo I e di tipo II
- Diramazioni delle vie aeree inferiori: spiegazione e schema
- Bronchiolite in neonati e bambini: sintomi, cause, è pericolosa?
- Bronchiolite nei bimbi: mortalità, pericoli, complicazioni e durata
- Bronchiolite nei bambini: quando chiamare il medico?
- Bronchiolite nei bambini: qual è la migliore terapia?
- Drenaggio toracico (toracostomia): a che serve, quando si rimuove
- Valvola di Heimlich: com’è fatta, a che serve e come funziona
- Versamento pleurico, scompenso cardiaco, neoplastico, conseguenze
- Chilotorace: cause, sintomi e trattamento
- Empiema pleurico, subdurale, della colecisti: cause e cure
- Differenza tra empiema ed ascesso
- Emotorace (sangue nella cavità pleurica): sintomi, cause e cura
- Idrotorace: cause, patologie, sintomi, diagnosi e cure
- Embolia polmonare: massiva, diagnosi, da tumore, terapia
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Polmonite interstiziale, atipica, senza febbre: sintomi e cure in bimbi ed adulti
- Polmonite in bimbi ed adulti: quando chiamare subito il medico
- Polmonite in bimbi ed adulti: quando diventa davvero pericolosa
- Quanti muscoli abbiamo nel nostro corpo?
- Differenza tra muscoli volontari, involontari, scheletrici e viscerali
- I muscoli: come sono fatti, come funzionano e cosa rischiano quando ti alleni
- Differenze tra muscolo striato, scheletrico, liscio, cardiaco, superficiale e profondo
- Muscoli respiratori volontari ed involontari
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
- Stomaco: anatomia e funzioni in sintesi
- Cosa sono e qual è la differenza tra massa magra e massa grassa? Tutte le percentuali di grasso, ossa e muscoli
- Le 7 fasi della deglutizione (volontarie ed involontarie)
- Glucosamina e condroitina: dose, efficacia e controindicazioni
- Differenza tra artrite ed artrosi: come riconoscerle
- Articolazioni: cosa sono, come sono fatte e come funzionano
- Dolori alle articolazioni: cosa fare? Cause e rimedi
- Dolori alle articolazioni: consigli per la prevenzione e cura
- Gotta: sintomi, cause, dieta e rimedi per la malattia
- Differenza tra gotta ed artrite reumatoide
- Differenza tra gotta ed alluce valgo
- Dolore che interessa una singola articolazione: cause e terapia
- Dolore che interessa varie articolazioni (poliarticolare): cause e rimedi
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
 La frattura di una costola (più correttamente “costa”) è un infortunio abbastanza comune, che consiste nella Continua a leggere →
La frattura di una costola (più correttamente “costa”) è un infortunio abbastanza comune, che consiste nella Continua a leggere →
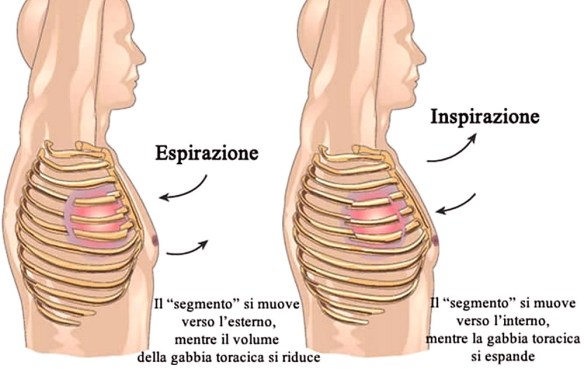 Quando una frattura costale è multipla, cioè interessa più coste, può portare all’instaurarsi di una condizione medica potenzialmente mortale, identificata con il termine “volet costale“.
Quando una frattura costale è multipla, cioè interessa più coste, può portare all’instaurarsi di una condizione medica potenzialmente mortale, identificata con il termine “volet costale“. Una costola incrinata (incrinatura costale) o rotta (costa fratturata) è quasi sempre conseguenza di un trauma diretto alla gabbia toracica, come avviene nel caso di incidenti stradali, traumi sportivi (negli sport di contatto) o incidenti domestici (cadute ed urti contro spigoli dei mobili). Nel caso della costola incrinata perfino una tosse cronica può determinare la contusione; la rottura della costa si verifica spesso anche in persone anziane, specie se soffrono di osteoporosi. L’osteoporosi è una malattia sistemica dello scheletro, che provoca un forte indebolimento delle ossa. Tale indebolimento scaturisce dalla riduzione della massa ossea, che, a sua volta, è conseguenza del deterioramento della microarchitettura del tessuto osseo. Pertanto, le persone con osteoporosi sono più predisposte alle fratture, perché hanno ossa più fragili del normale. La frattura costale può essere anche causata da lesioni neoplastiche delle costole. Un tumore maligno, con origine in una costola, indebolisce quest’ultima, rendendola più fragile e particolarmente suscettibile alle fratture.
Una costola incrinata (incrinatura costale) o rotta (costa fratturata) è quasi sempre conseguenza di un trauma diretto alla gabbia toracica, come avviene nel caso di incidenti stradali, traumi sportivi (negli sport di contatto) o incidenti domestici (cadute ed urti contro spigoli dei mobili). Nel caso della costola incrinata perfino una tosse cronica può determinare la contusione; la rottura della costa si verifica spesso anche in persone anziane, specie se soffrono di osteoporosi. L’osteoporosi è una malattia sistemica dello scheletro, che provoca un forte indebolimento delle ossa. Tale indebolimento scaturisce dalla riduzione della massa ossea, che, a sua volta, è conseguenza del deterioramento della microarchitettura del tessuto osseo. Pertanto, le persone con osteoporosi sono più predisposte alle fratture, perché hanno ossa più fragili del normale. La frattura costale può essere anche causata da lesioni neoplastiche delle costole. Un tumore maligno, con origine in una costola, indebolisce quest’ultima, rendendola più fragile e particolarmente suscettibile alle fratture.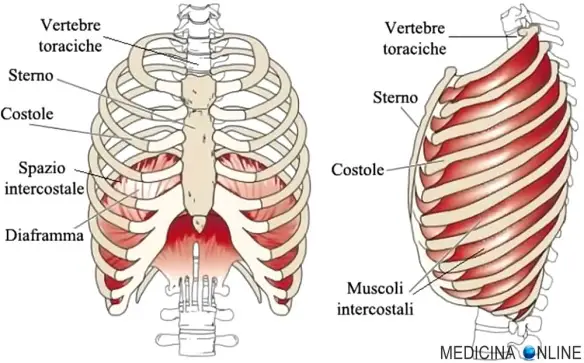 La gabbia toracica (a volte chiamata anche “cassa toracica“; in inglese ” thoracic cage” o “rib cage“) è una struttura anatomica ossea molto importante del corpo umano, con compiti sia strutturali che funzionali essenziali per l’organismo.
La gabbia toracica (a volte chiamata anche “cassa toracica“; in inglese ” thoracic cage” o “rib cage“) è una struttura anatomica ossea molto importante del corpo umano, con compiti sia strutturali che funzionali essenziali per l’organismo.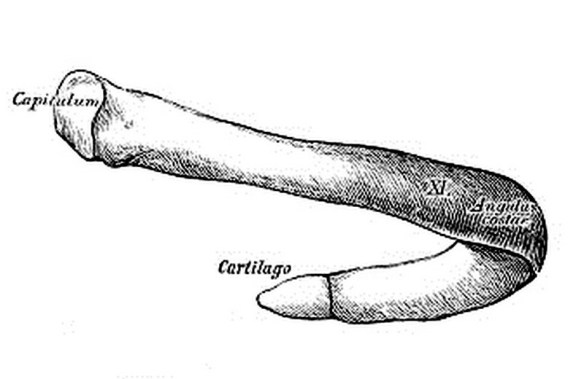 Parlando con un paziente, mi è capitato di usare il termine “costa” e di notare come il mio interlocutore non avesse capito a quale parte del corpo mi stessi riferendo; tale evento mi fornisce l’occasione di chiarire il concetto.
Parlando con un paziente, mi è capitato di usare il termine “costa” e di notare come il mio interlocutore non avesse capito a quale parte del corpo mi stessi riferendo; tale evento mi fornisce l’occasione di chiarire il concetto. La “distorsione” è una lesione della capsula e dei legamenti, a volte con lacerazione, ma senza rottura; provoca una fuoriuscita di sangue nella sede articolare per cui si verifica gonfiore e tumefazione. Ci può essere anche dolore intenso e il movimento è bloccato. Interessa di solito la caviglia, il ginocchio e il polso, è favorita da un tono muscolare insufficiente ed è provocata da un movimento brusco che sposta l’articolazione portando temporaneamente i capi articolari al di là dei limiti fisiologici. E’ più frequente negli adulti che nei bambini e la sua gravità è estremamente variabile in quanto può comportare danni di varia entità alle componenti dell’articolazione: capsula, legamenti, tendini e menisco. La distorsione a carico della caviglia può portare a distorsioni recidivanti anche per tutta la vita, a causa di disfunzioni permanenti e mancanza di risposta muscolo-tendinea. In caso di distorsione è necessario mettere l’arto in posizione sollevata, applicare una borsa del ghiaccio e rivolgersi al medico, anche per escludere la presenza di fratture.
La “distorsione” è una lesione della capsula e dei legamenti, a volte con lacerazione, ma senza rottura; provoca una fuoriuscita di sangue nella sede articolare per cui si verifica gonfiore e tumefazione. Ci può essere anche dolore intenso e il movimento è bloccato. Interessa di solito la caviglia, il ginocchio e il polso, è favorita da un tono muscolare insufficiente ed è provocata da un movimento brusco che sposta l’articolazione portando temporaneamente i capi articolari al di là dei limiti fisiologici. E’ più frequente negli adulti che nei bambini e la sua gravità è estremamente variabile in quanto può comportare danni di varia entità alle componenti dell’articolazione: capsula, legamenti, tendini e menisco. La distorsione a carico della caviglia può portare a distorsioni recidivanti anche per tutta la vita, a causa di disfunzioni permanenti e mancanza di risposta muscolo-tendinea. In caso di distorsione è necessario mettere l’arto in posizione sollevata, applicare una borsa del ghiaccio e rivolgersi al medico, anche per escludere la presenza di fratture. Masturbarsi in gravidanza è possibile, oppure è meglio evitarlo? Facciamo chiarezza su questo argomento, che rappresenta ancora un tabù per moltissime future mamme italiane.
Masturbarsi in gravidanza è possibile, oppure è meglio evitarlo? Facciamo chiarezza su questo argomento, che rappresenta ancora un tabù per moltissime future mamme italiane. La splenectomia parziale e totale è l’intervento chirurgico di rimozione della milza – attuata in parte o nella sua totalità – che si rende necessaria quando questo organo è oggetto di danni irreparabili o non è più funzionale per colpa di una grave patologia.La milza ricopre diverse funzioni:
La splenectomia parziale e totale è l’intervento chirurgico di rimozione della milza – attuata in parte o nella sua totalità – che si rende necessaria quando questo organo è oggetto di danni irreparabili o non è più funzionale per colpa di una grave patologia.La milza ricopre diverse funzioni: