La retina (pronuncia “rètina”) è la membrana più interna del bulbo oculare ed è una componente fondamentale per la visione umana essendo formata dalle cellule recettoriali, i coni e di bastoncelli, responsabili di trasformare l’energia luminosa in potenziale elettrico, informazione che poi viene inviata – tramite il nervo ottico – al cervello e più in particolare alla corteccia visiva primaria e secondaria, responsabili della visione e della interpretazione della visione. La retina presenta uno spessore variabile da 0,4 mm in dietro e 0,1 in avanti. Nel complesso forma tutto il rivestimento interno del bulbo oculare, dal punto di entrata del nervo ottico al margine pupillare dell’iride. La retina è considerata come una estroflessione del diencefalo e viene divisa in tre porzioni:
La retina (pronuncia “rètina”) è la membrana più interna del bulbo oculare ed è una componente fondamentale per la visione umana essendo formata dalle cellule recettoriali, i coni e di bastoncelli, responsabili di trasformare l’energia luminosa in potenziale elettrico, informazione che poi viene inviata – tramite il nervo ottico – al cervello e più in particolare alla corteccia visiva primaria e secondaria, responsabili della visione e della interpretazione della visione. La retina presenta uno spessore variabile da 0,4 mm in dietro e 0,1 in avanti. Nel complesso forma tutto il rivestimento interno del bulbo oculare, dal punto di entrata del nervo ottico al margine pupillare dell’iride. La retina è considerata come una estroflessione del diencefalo e viene divisa in tre porzioni:
- la parte ottica (applicata alla coroide)
- la parte ciliare (aderente al corpo ciliare)
- la parte iridea.
Di queste, le componenti ciliare e iridea formano la retina cieca che, sprovvista di recettori, aderisce alle due strutture ed è di natura esclusivamente epiteliale. Solo la parte ottica, quindi, possiede i fotorecettori e, lungo il suo spessore, è suddivisibile in due foglietti:
- lo strato delle cellule pigmentate (esterno);
- la porzione nervosa (interna).
Nella retina è possibile distinguere tre regioni:
- l’ora serrata: è il limite fra la parte ottica e ciliare della retina, è localizzata 6–7 mm dietro la cornea ed è il punto in cui la retina cambia la struttura assottigliandosi;
- la papilla ottica: è il punto di convergenza delle fibre nervose per la formazione del nervo otticoed anche il punto di emergenza dei vasi retinici, presentando al suo centro una depressione nota come escavazione fisiologica;
- la macula lutea: è una regione leggermente ellittica nel polo posteriore dell’occhio per il cui centro passa l’asse visivo dello occhio (cioè la direzione dei raggi luminosi), tale centro è noto come fovea o fovea centralis ed è la regione della visione distinta.
Leggi anche:
- Distacco di retina: sintomi, cure, intervento ed esiti
- Pucker maculare: cause, sintomi e terapie
- Retinopatia diabetica: cause, sintomi e terapie
- Retinopatia ipertensiva: cause, sintomi e terapie
- Differenza tra maculopatia e retinopatia
- Differenza tra maculopatia e retinite pigmentosa
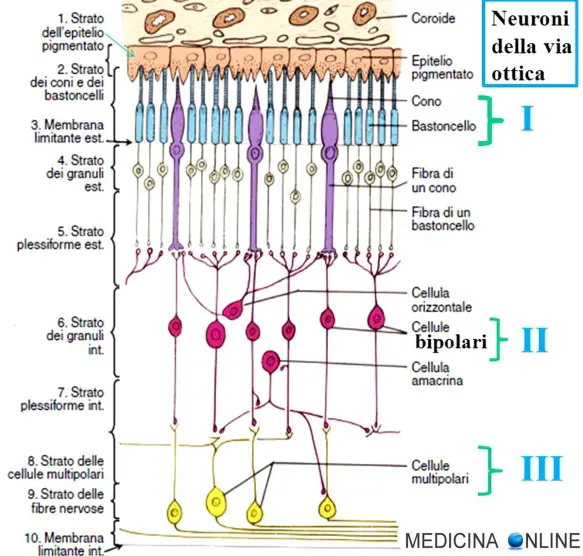
Strati retinici
Gli strati retinici sono 10, quello più esterno è lo strato delle cellule pigmentate (anche chiamato “strato dell’epitelio pigmentato”) a cui più internamente segue la porzione nervosa, distinta in ulteriori 9 strati.
- strato delle cellule pigmentate: è lo strato più esterno costituito da cellule di colore molto scuro in modo da fungere da “camera oscura” e da nutrire i fotorecettori in parte addentrati al loro interno. Questo strato è formato da cellule epiteliali che aderiscono alla coroide e che contengono la fuscina, un pigmento scuro. Di forma esagonale, inviano sottili espansioni ricche di microvilli fra i coni e i bastoncelli con il compito di fagocitare le membrane dei dischi più esterni, garantendo un rinnovamento delle strutture recettoriali che vengono poi riformate per gemmazione interna;
- strato dei fotorecettori o dei coni e dei bastoncelli: è lo strato dove sono presenti i coni e i bastoncelli;
- membrana limitante esterna: è la membrana che separa il fotorecettore con il corpo cellulare dello stesso;
- strato dei granuli esterno o nucleare esterno: corpo cellulare dei coni e bastoncelli;
- strato plessiforme esterno: strato dove il pedicello dei coni/bastoncelli contrae sinapsi con la cellula bipolare;
- strato dei granuli interno o nucleare interno: corpo cellulare delle cellule bipolari;
- strato plessiforme interno: dove la cellula bipolare contrae sinapsi con le cellule multipolari;
- strato delle cellule multipolari: corpi cellulari delle cellule multipolari;
- strato delle fibre nervose: in cui decorrono le fibre nervose orizzontalmente del nervo ottico;
- membrana limitante interna: membrana di appoggio a contatto internamente col corpo vitreo.
1) Strato dei fotorecettori
Lo strato dei fotorecettori, come dice il nome, è costituito da una parte delle cellule recettoriali presenti nell’occhio e sensibili alle radiazioni luminose: i coni e i bastoncelli. Tali cellule sono così chiamate per via della forma del loro segmento esterno, detto anche articolo (che occupa proprio questo strato). La principale differenza che si ripercuote su una diversa capacità funzionale è la presenza di rodopsina nei bastoncelli e di pigmenti sensibili a tre diverse frequenze di onde elettromagnetiche (rosso, blu e verde) nei coni. Nel complesso i bastoncelli sono circa 110 milioni, mentre i coni 7 milioni circa. Entrambi i tipi i cellule sono disposte perpendicolarmente alla membrana limitante esterna e rivolgono la loro estremità libera allo strato dell’epitelio pigmentato: i bastoncelli arrivano a contatto con le cellule, i coni no. Fra la membrana limitante esterna e lo strato epiteliale è compreso l’articolo esterno, conico o cilindrico, formato da dischi di reticolo endoplasmatico impilato che nei coni (ma non nei bastoncelli) sono in continuità con la membrana plasmatica cellulare. Oltre la membrana limitante l’articolo esterno continua con un ciglio, costituito dalla classica formazione a nove coppie di microtubuli, che termina in un centriolo (formato da nove gruppi di tre tubuli ciascuno detto ellissoide) presente nel segmento o articolo interno a cui fa seguito una zona detta mioide, povera di mitocondri, ma ricca di reticolo endoplasmatico e apparato di Golgi. Tale articolo è poi collegato al corpo del recettore tramite la fibra esterna, meglio evidente nei bastoncelli. Il corpo continua con la fibra interna, che termina con la sinapsi. La disposizione dei bastoncelli è a piccoli gruppi separati da un cono nella maggior parte della retina. Nelle vicinanze dell’ora serrata si assiste ad una diminuzione del numero di bastoncelli, mentre nella fovea si una disposizione particolare: fino a 0,25 mm dal suo centro sono presenti solo coni; più ci si allontana, più i bastoncelli si fanno via via più numerosi (fino anche ad essere 20 volte i coni) a 3–4 mm.
2) Membrana limitante esterna
Le giunzioni presenti tra le fibre esterne dei recettori e con le espansioni terminali delle cellule di Müller formano la membrana limitante esterna, che separa gli articoli interni dai corpi cellulari delle cellule recettoriali. È sottile e regolare.
3) Strato dei granuli esterno
Tale strato è formato dai corpi cellulari delle cellule recettoriali, separati dai prolungamenti lamellari delle cellule di Müller. Ha uno spessore di 30-40 µm.
4) Strato plessiforme esterno
Lo strato plessiforme è formato da un intreccio di sottili fibre che decorrono in vari sensi. All’interno si trovano le estremità finali delle fibre interne delle cellule recettoriali con i loro i rigonfiamenti terminali (sferule nei bastoncelli e pedicelli nei coni) e quelli delle cellule bipolari, le espansioni delle cellule orizzontali e cellule di Müller che attraversano. Qui sono presenti le sinapsi tra i recettori con le loro fibre interne, gli assoni esterni delle cellule bipolari e le espansioni di quelle orizzontali che formano, in genere, delle triadi nelle quali ciascuna fibra interna recettoriale entra in contatto con il suo rigonfiamento terminale con le espansioni di due cellule orizzontali diverse e un assone di una cellula bipolare.
Leggi anche:
- Tomografia ottica computerizzata (OCT): cos’è, come si legge il risultato, perché farla
- Retinoblastoma: ereditario, genetica, sintomi, prognosi e cura
- Differenza tra retinoblastoma ereditario e sporadico
- Differenza tra corteccia visiva primaria, secondaria e terziaria
- Fotorecettori: differenza tra coni e bastoncelli
5) Strato dei granuli interno
Lo strato dei granuli interni è formato dai pirenofori delle cellule bipolari, orizzontali, di Müller e amacrine.
6) Strato plessiforme interno
È formato da un intreccio delle fibre interne delle cellule bipolari, gangliari e amacrine. È costituita da tre bande che, in dall’esterno all’interno, sono (tra parentesi il tipo di sinapsi):
- serie di sinapsi fra le cellule bipolari dei coni e le cellule multipolari (off);
- serie di sinapsi fra le cellule bipolari dei coni e le cellule multipolari (on);
- serie di sinapsi fra le cellule bipolari dei bastoncelli e le cellule multipolari (off), detta anche stria dei bastoncelli.
7) Strato delle cellule multipolari
Tale strato è formato dai pirenofori delle cellule multipolari i cui dendriti si impegnano nello strato plessiforme interno, mentre gli assoni entrano nella costituzione del nervo ottico. È possibile trovare anche corpo ed espansione di astrociti e alcuni prolungamenti delle cellule di Müller.
8) Strato delle fibre nervose
Questo strato, come dice il nome, è formato da fibre nervose che nascono dalle cellule gangliari. Nella parte anteriore della parte ottica è molto sottile e si inspessisce fino ad arrivare a 20 µm di spessore in prossimità della papilla la quale accoglie al suo centro le fibre provenienti dalle regioni più periferiche e nella periferia quelle provenienti da porzioni più vicine. Le fibre seguono una direzione meridiana che diviene concentrica vicino alla macula.
10) Membrana limitante interna
Tale membrana forma il limite fra retina e corpo vitreo il quale rimane separato tramite una membrana basale. È formata dalla parte terminale delle cellule di Müller e degli astrociti.
Vascolarizzazione
Sistema dell’arteria centrale della retina
L’arteria centrale della retina entra nel bulbo oculare attraverso la papilla ottica e si divide subito in quattro rami che direttisi alla periferia si ramificano ulteriormente senza anastomizzare fra loro. I capillari sono formati da cellule endoteliali uniti da giunzioni molto strette poggianti su una membrana basale e ricoperti da periciti. Il drenaggio venoso avviene attraverso quattro rami che convergono alla papilla confluendo nella vena centrale della retina. Nel complesso il sistema dell’arteria centrale della retina è deputato all’irrorazione delle cellule gangliari e bipolari e dello strato delle fibre nervose.
Sistema coriocapillare
Le arterie ciliari posteriori formano un anello arterioso (o cerchio arterioso o anello di Haller) intorno alla porzione intrabulbare del nervo ottico, decorrono radialmente e terminano quasi subito in capillari dal lume ampio e dalle pareti lasse. Il drenaggio venoso avviene grazie alle vene vorticose. Nel complesso è deputato all’irrorazione dell’epitelio pigmentato e dei fotorecettori.
Drenaggio linfatico
Il drenaggio linfatico si costituisce in spazi perivascolari, che comunicano con gli spazi delle meningi encefaliche dove poi la linfa si riversa.
Cellule retiniche
Oltre ai coni e ai bastoncelli, nella retina sono presenti altre tipologie cellulari che contraggono sinapsi con le cellule recettoriali o che impegnano con le loro fibre i diversi strati.
Cellule bipolari
Le cellule bipolari sono neuroni che presentano due assoni, uno esterno che contrae sinapsi con i recettori (strato plessiforme esterno) e uno interno che invece le contrae con le cellule gangliari e con i dendriti delle cellule amacrine (strato plessiforme interno) formando le diadi. Il loro pirenoforo (la parte in cui è situato il nucleo) è contenuto nello strato dei granuli interni. Tali cellule possono essere distinte in monosinaptiche se contraggono sinapsi con un solo recettore (questo avviene solo con i coni della fovea e tale rapporto 1:1 viene mantenuto anche nelle sinapsi con le cellule multipolari) o multisinaptiche quando effettuano sinapsi con più coni o più bastoncelli (ma mai con coni o bastoncelli insieme).
Un ulteriore distinguo è in base al tipo di eccitazione, quindi cellule on od off.
In ultima si può tenere conto del tipo di sinapsi con i coni e si hanno quindi contatti sinaptici di tipo piano o invaginati.
Cellule orizzontali
Sono interneuroni inibitori utilizzanti l’acido γ-aminobutirrico come neurotrasmettitore. Sono situate esclusivamente nello strato plessiforme esterno dove contraggono sinapsi con le terminazioni di coni, bastoncelli e tra gli apici dei loro stessi dendriti.
Cellule gangliari
Le cellule gangliari o multipolari sono neuroni multipolari che con i loro dendriti contraggono sinapsi con le cellule bipolari o le cellule amacrine nello strato plessiforme interno mentre con il loro assone si impegnano nel nervo ottico per abbandonare il globo oculare. Le cellule che contraggono più sinapsi sono dette a parasole, mentre quelle che contraggono una singola sinapsi poiché derivano di coni della fovea sono dette nane. Anche queste possono essere on od off.
Cellule amacrine
Le cellule amacrine sono neuroni privi di assone in quanto i dendriti fungono anche per tale struttura. Il loro pirenoforo è in genere collocato nella parte più profonda dello strato dei granuli interni, ma si può localizzare anche a ridosso dello strato gangliare. Contraggono sinapsi con cellule bipolari (a formare le diadi) e con altre cellule amacrine usando diversi classi di neurotrasmettitori quali: glicina, acetilcolina e acido γ-aminobutirrico.
Cellule gliali retiniche
Sono cellule gliali che costituiscono la glia della retina e sono costituite dai normali astrociti, dalla microglia e dalle cellule di Müller che avvolgono i fotorecettori e li separano dal resto dei tipi cellulari (tranne che nelle zone sinaptiche) mantenendo l’omeostasi dell’ambiente extracellulare.
Funzionamento della retina
Con le sue cellule sensibili alle radiazioni luminose (fotorecettori) invia al cervello (attraverso il nervo ottico) le informazioni da interpretare. Tra le cellule che compongono la retina si devono ricordare: i coni, responsabili della visione a colori ma sensibili solo a luci piuttosto intense; i bastoncelli, che sono particolarmente sensibili a basse intensità di luce, ma non ai colori. I coni si suddividono in tre differenti tipologie:
- coni-S con un picco di assorbimento intorno ai 430 nanometri (sensibilità per il colore blu-violetto);
- coni-M con un picco di assorbimento intorno ai 530 nanometri (sensibilità per il colore verde);
- coni-L con un picco di assorbimento intorno ai 570 (sensibilità per la gamma dei rossi).
Il colore primario giallo è assente ed al suo posto troviamo il secondario verde, per poterlo vedere serve una stimolazione elevata dei coni-M e dei coni-L, mentre deve essere quasi nulla quella dei coni-S. Pertanto, i coni operano soprattutto in condizione di luce piena, mentre i bastoncelli permettono la visione anche quando la luce è scarsa. I fotorecettori sono rivolti verso l’interno dell’occhio e non verso l’esterno, in modo da evitare effetti di riflessione interna all’occhio stesso della luce che genererebbe riverberi nell’immagine percepita. Questo significa che la luce, prima di raggiungere un fotorecettore, deve attraversare tutti gli strati di cellule retiniche. La membrana presente, posta dietro alla retina, è molto ricca di melanina: ciò le permette di assorbire la luce incidente, evitando i fenomeni di riflessione citati. I coni sono presenti maggiormente in una zona centrale della retina, detta fovea. Questa differente densità di fotorecettori è responsabile della visione nitida nel punto di fissazione e della visione sfumata e poco definita nella zona periferica del campo visivo. Le cellule neurali presenti nella retina sono stratificate, a partire dai fotorecettori, e possono essere classificate in: cellule orizzontali, bipolari, amacrine e ganglionari; gli assoni di queste ultime formano il nervo ottico che si dipana a partire da una zona particolare detta papilla ottica, un’area in cui mancano i fotorecettori. Infatti, per ogni occhio esiste un punto in cui non si ha visione (il cosiddetto punto cieco, o più correttamente scotoma fisiologico). Le cellule orizzontali sono, invece, responsabili della comunicazione fra cellule dello stesso strato. In generale a ogni cellula gangliare fanno capo più fotorecettori; nel caso dei fotorecettori presenti nella fòvea si ha una cellula gangliare ogni 1-5 coni o bastoncelli. In questo caso l’informazione visiva è il risultato di una combinazione di svariate attivazioni di diversi fotorecettori. L’esame per misurare lo spessore e per vedere la forma della retina (con una luce polarizzata) è la tomografia ottica a coerenza di fase (OCT).
Patologie della retina: la degenerazione della retina
Ogni anno in Italia si verificano circa 20.000 nuovi casi di degenerazione della retina. La degenerazione maculare legata all’età (AMD) è una delle più invalidanti patologie della retina ed è un processo che in alcuni casi porta progressivamente a sviluppare nuovi vasi sanguigni (neovasi) che vanno a danneggiare questo organo, fino a impedirne il funzionamento. Per le persone affette da degenerazione maculare neovascolare legata all’età sono disponibili (a carico del SSN) il pegaptanib ed il ranibizumab, che sono utili nel controllare l’evoluzione della malattia ma solo nella sua forma umida o essudativa, meno frequente e a più rapida evoluzione. Esiste anche un’altra sostanza, che si chiama bevacizumab, che può essere efficace in queste forme nel rallentare la degenerazione delle cellule nervose; tuttavia non è dispensata dal Servizio Sanitario Nazionale a fini oculistici. Il bevacizumab, quando viene utilizzato, è impiegato il più delle volte off-label perché originariamente è stato sintetizzato per trattare il tumore al colon. Tuttavia, si è visto in un secondo momento che era efficace anche per altri usi. Diversi studi internazionali ne attestano l’efficacia per combattere la proliferazione incontrollata dei vasi retinici dannosi e attualmente sono in corso nuovi studi per confrontarne gli effetti con le molecole precedentemente citate. Generalmente gli effetti sono considerati simili, anche se possono differenziarsi per durata nel tempo. In ogni caso, i farmaci generalmente possono rallentare (ma non bloccare) lo sviluppo dei neo-vasi dannosi; ma sono inefficaci nella forma più comune di degenerazione maculare legata all’età, quella detta secca o atrofica, nella quale i neo-vasi non sono presenti. In questi casi, tuttavia, diversi studi hanno dimostrato che può essere utile adottare uno stile di vita sano per prevenirla (soprattutto quando si hanno altri casi in famiglia): smettere di fumare, praticare regolarmente l’esercizio fisico a ogni età, seguire una dieta ricca di vitamine, antiossidanti e omega-3.
Leggi anche:
- Nervo ottico anatomia, funzioni e patologie in sintesi
- Esame del fondo oculare: a che serve, come si esegue, come ci si prepara?
- Fluorangiografia retinica: preparazione, effetti collaterali e patologie studiate
- Differenza strabismo paralitico, non paralitico, eteroforia, eterotropia
- Strabismo nell’adulto: risultati dell’intervento
- Differenza tra strabismo e diplopia
- Differenza tra strabismo ed occhio pigro
- Differenza tra miopia, astigmatismo, ipermetropia e presbiopia
- Come funziona la vista e dove si formano le immagini che l’occhio vede?
- Differenza diottrie, gradi e decimi
- Dottore ho un neo nell’occhio: sintomi e cure del melanoma oculare
- Sensazione di corpo estraneo nell’occhio: cause e cure
- Oftalmodinia solare: il dolore agli occhi che dipende dalla luce
- Gli occhi più incredibili che abbiate mai visto, grazie alla eterocromia
- Come cambiare in maniera permanente il colore degli occhi
- Ptosi palpebrale congenita, monolaterale, improvvisa, cura ed intervento
- Come difendere la salute dei nostri occhi al mare e cosa fare se si irritano?
- Sindrome dell’occhio secco: lenti a contatto, vista appannata e bruciori
- Cataratta: cosa fare e cosa non fare dopo l’intervento
- Occhi rossi, forse è congiuntivite
- Bruciore agli occhi: cause e rimedi naturali
- Esoftalmo bi- e monolaterale: cause, gravità, conseguenze e cure
- Differenza tra esoftalmo e proptosi
- Enoftalmo bi- e monolaterale: cause, gravità, cure e rimedi
- Differenza esoftalmo ed enoftalmo
- Cataratta primaria, secondaria, congenita: sintomi e terapie
- Sindrome di Sjögren: sintomi, invalidità, terapia e mortalità
- Lacrime: di che sono fatte, a che servono e cosa le produce?
- Perché si piange? Per quale motivo si piange di gioia, di dolore e dal ridere?
- Cosa significa “diottria”? Che significa avere 10/10 di vista?
- I muscoli e nervi che controllano i movimenti degli occhi
- Differenza tra maculopatia secca ed umida
- Differenza tra maculopatia e glaucoma
- Differenza tra glaucoma angolo aperto e chiuso
- Se uso gli occhiali per la presbiopia poi non ne potrò più fare a meno?
- Che vuol dire “occhio dominante”?
- Come vediamo i colori e cos’è lo spettro visibile?
- Da che dipende il colore degli occhi?
- L’occhio quando fissa è fermo? Cosa sono i movimenti saccadici?
- Nei bambini non usare gli occhiali porta ad un aggravamento della miopia?
- Congiuntivite ed allergia congiuntivale: cause, sintomi e cure
- Nictalopia (cecità notturna): cause, sintomi e terapie
- Cheratocono: cause, sintomi e terapie
- Distacco posteriore di vitreo: sintomi, cause, diagnosi e cure
- Esoftalmo: cause, sintomi e terapie
- Foro maculare: cause, sintomi e terapie
- Infezioni oculari interne ed esterne: cause, sintomi e terapie
- Neurite ottica: sintomi, cause e terapie
- Nistagmo: cause, sintomi, classificazione e terapia
- Pterigio: cause, sintomi e terapie
- Tracoma: cause, sintomi, diagnosi e terapie
- Ulcera corneale (lesione della superficie oculare trasparente): cause, sintomi e cure
- Uveiti: classificazione, cause, sintomi e terapie
- Xeroftalmia e ulcerazione della cornea: cause, sintomi e terapie
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn e su Pinterest, grazie!

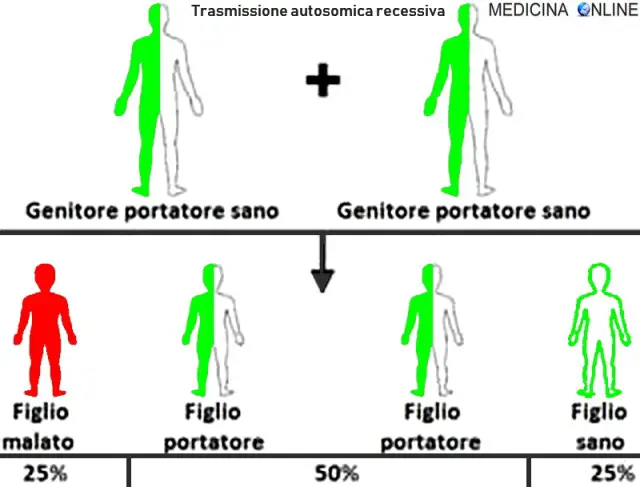
 L’aceruloplasminemia è una rarissima patologia neurodegenerativa genetica contraddistinta da accumulo di ferro nel cervello causato dalla completa assenza dell’attività della ceruloplasmina ferrossidasi dovuta a mutazioni omozigoti del gene della ceruloplasmina. E’ caratterizzata da anemia associata a degenerazione della retina, diabete mellito e vari sintomi neurologici.
L’aceruloplasminemia è una rarissima patologia neurodegenerativa genetica contraddistinta da accumulo di ferro nel cervello causato dalla completa assenza dell’attività della ceruloplasmina ferrossidasi dovuta a mutazioni omozigoti del gene della ceruloplasmina. E’ caratterizzata da anemia associata a degenerazione della retina, diabete mellito e vari sintomi neurologici.