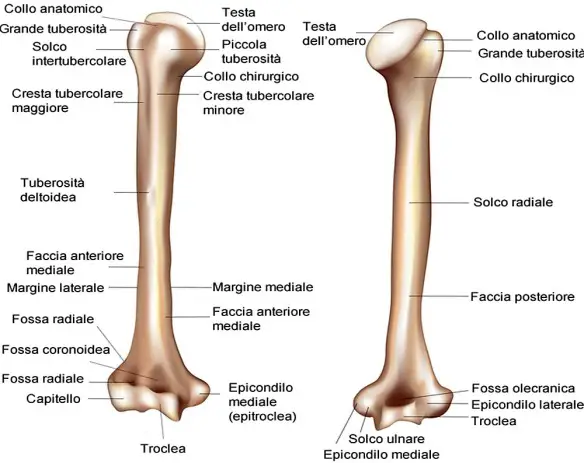
Omero destro (sulla sinistra: vista anteriore; sulla destra: vista posteriore)
L’omero (in inglese “humerus”) un osso lungo pari e simmetrico degli arti superiori, e costituisce lo parte scheletrica del braccio, la porzione anatomica del corpo compresa tra la spalla, superiormente, e l’avambraccio, inferiormente. L’omero corrisponde – nell’arto inferiore – al femore è l’osso pari che compone lo scheletro di ciascuna coscia.
Omèro o òmero?
Domanda apparentemente banale: quando si parla dell’osso omero, dove va l’accento? Quando si parla dell’osso omero, l’accento va sulla prima o (òmero). L’accento va sulla e (Omèro) solo in riferimento al noto poeta greco autore dell’Iliade e dell’Odissea.
Funzioni dell’osso omero
L’omero è situato tra scapola (principale osso della spalla) e ossa dell’avambraccio (radio e ulna); costituisce lo scheletro del braccio, fornisce inserzione a diversi muscoli e partecipa alla formazione di due importanti articolazioni dell’arto superiore: l’articolazione della spalla e l’articolazione del gomito.
Leggi anche: Differenza tra omero, ulna e radio
Anatomia
L’omero è l’unico osso del braccio (mentre lo scheletro dell’avambraccio, che è la parte dell’arto superiore compresa tra gomito e polso, è costituita da ulna e radio). L’omero è costituito da:
- diafisi (anche chiamato “corpo”);
- due estremità dette epifisi (epifisi prossimale ed epifisi distale).
L’epifisi prossimale si articola con la scapola costituendo l’articolazione scapolo-omerale (del tipo delle enartrosi), mentre l’epifisi distale si articola con le due ossa dell’avambraccio appena citate: radio e ulna.
Leggi anche:
- Articolazione del gomito: anatomia e funzioni in sintesi
- Muscoli del braccio: bicipite, coracobrachiale, brachiale, tricipite
Epifisi prossimale
L’estremità prossimale dell’omero è la porzione ossea più vicina alla spalla e che, unendosi a un osso di quest’ultima (nella fattispecie la scapola), forma la sopraccitata articolazione gleno-omerale.
Gli elementi anatomici rilevanti dell’estremità prossimale sono:
- La testa. È la parte più prossimale dell’omero. Proiettata in direzione mediale, è una protuberanza ossea che ha la forma di una semi-sfera. Possiede una superficie liscia di natura cartilaginea e ricopre l’importante funzione di articolarsi con la cavità glenoidea (o fossa glenoidea) della scapola e formare l’articolazione della spalla.
- Il collo anatomico. È una regione di confine tra la testa e le altre strutture dell’epifisi prossimale. È breve e più stretto rispetto alla testa.
- Il tubercolo maggiore. È un processo osseo di discreta grandezza, che si sviluppa in direzione laterale, subito dopo il collo anatomico. Possiede due facce, una anteriore e una posteriore.
La sua funzione è ancorare i capi terminali di tre muscoli dei 4 totali che formano la cosiddetta cuffia dei rotatori: il muscolo sovraspinato, il muscolo sottospinato (o infraspinato) e il muscolo piccolo rotondo (o teres minore). - Il tubercolo minore. È un processo osseo di dimensioni ridotte, in posizione mediale rispetto al grande tubercolo. Ha soltanto una faccia, quella anteriore, e funge da punto d’inserzione per il capo terminale del 4° muscolo della cuffia dei rotatori: il muscolo sottoscapolare.
- Il solco intertubercolare. È una profonda depressione, situata tra i due tubercoli e percorsa dal tendine della lunga testa del muscolo brachiale. Sul margine superficiale, il solco intertubercolare presenta delle creste, che prendono il nome di labbra. Alle labbra, si ancorano i tendini di tre importanti muscoli: il muscolo pettorale maggiore, il muscolo grande rotondo e il muscolo grande dorsale.
- Il collo chirurgico. È la regione di confine, che separa i tubercoli (situati superiormente) dal corpo dell’omero (inferiormente).
Leggi anche:
- Frattura della spalla e dell’omero prossimale: sintomi e cure
- Quante ossa ci sono nella mano e come si chiamano?
- Quante ossa ha il piede e come si chiamano?
Diafisi
Il corpo è la porzione centrale dell’omero, compresa tra l’estremità prossimale e l’estremità distale.
Sede d’inserzione di diversi muscoli, ha un aspetto cilindrico, superiormente, e una forma prismatica, inferiormente.
Le strutture anatomiche rilevanti del corpo dell’omero sono, di fatto, tre: la tuberosità deltoidea, il foro nutritizio e la scanalatura radiale.
La tuberosità deltoidea è una prominenza ossea, situata poco più in alto della metà, in posizione antero-laterale. La sua funzione è accogliere il capo terminale del muscolo deltoide.
Il foro nutritizio è il canale che permette l’ingresso, nell’omero, dei vasi sanguigni deputati all’ossigenazione e nutrizione dell’omero stesso.
Infine, la scanalatura radiale è una lieve depressione, che percorre in diagonale e con orientamento laterale la sezione posteriore del corpo. Al suo interno, ospita il nervo radiale e l’arteria brachiale profonda. Lateralmente, termina in corrispondenza della tuberosità deltoidea.
Per quanto concerne i muscoli che hanno rapporto con il corpo dell’omero, questi sono: il muscolo coracobrachiale, il muscolo brachiale e il muscolo brachioradiale, sulla sezione ossea anteriore, e la testa mediale e la testa laterale del tricipite brachiale, sulla sezione ossea posteriore.
Epifisi distale
L’estremità distale presenta una zona articolare e una zona non articolare: quella articolare è definita lateralmente dal condilo e medialmente dalla troclea dell’omero, che ha la forma di una puleggia. Il condilo si articola con la testa del radio, mentre la troclea con l’incisura trocleare o semilunare dell’olecrano dell’ulna. La porzione non articolare dell’estremità distale è data dall’epicondilo laterale (poco sviluppato) e dall’epicondilo mediale, o epitroclea (molto più sviluppato), al di sotto del quale si trova un solco che accoglie il nervo ulnare. Dai due epicondili si originano verso la diafisi la cresta sopracondiloidea mediale e la cresta sopracondiloidea laterale. Anteriormente, al di sopra del condilo, c’è la fossetta radiale che accoglie la testa del radio durante la flessione dell’avambraccio sul braccio, sopra la troclea c’è la fossetta coronoidea che accoglie il processo coronoideo dell’ulna sempre nella flessione dell’avambraccio sul braccio e posteriormente, al di sopra della troclea, è presente la fossa olecranica per accogliere l’olecrano dell’ulna nell’estensione dell’avambraccio.
Leggi anche:
- Differenza tra frattura composta, composta, esposta e patologica
- Callo osseo e pseudoartrosi, quando la frattura non guarisce: cause, diagnosi e terapie
- Scapola: dove si trova ed a che serve?
- Terapia con Infrarossi per il dolore
- Articolazione del ginocchio: com’è fatta, quali sono le patologie, i sintomi e gli esami da fare ?
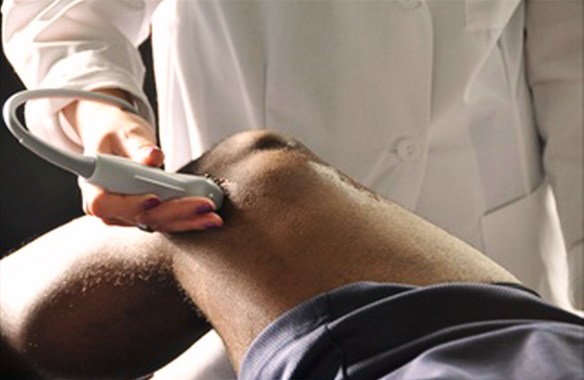
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- Differenza tra distorsione, lussazione, sublussazione e strappo muscolare
- Sindrome del tunnel carpale: prevenzione, diagnosi e cura di una dolorosa patologia
- Sindrome del piriforme: sintomi, esercizi, cura e recupero
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- Rottura della cuffia dei rotatori: dolore alla spalla, deficit di forza, diagnosi e cura
- Si rompe il femore a 109 anni: “Ora voglio andare a bere il caffè al bar”
- Dismetria degli arti inferiori: una gamba è più corta dell’altra
- Lussazione della spalla: cause, tipi, sintomi e cosa fare per guarire
- Differenza tra femore e anca
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Femore rotto: riabilitazione, profilassi antitrombotica e controllo del dolore
- Fratture di femore: conseguenze a breve e lungo termine
- Gomito del tennista (epicondilite): cos’è, quanto dura e rimedi
- Ti piace scrocchiare le dita? Ecco cosa succede alle tue ossa e i danni che rischi
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- La sciatalgia ti blocca? ecco i rimedi e gli esercizi che ti salveranno!
- Mal di schiena in zona lombare (lombalgia): esercizi e cosa fare per il dolore
- Sindrome del piriforme: sintomi, esercizi, cura e recupero
- Lo stretching: benefici e le 6 regole per eseguirlo bene
- Dolore muscolare il giorno dopo l’allenamento: cause, cure e prevenzione
- Crollo vertebrale nell’anziano da osteoporosi e tumore: sintomi, diagnosi e terapia
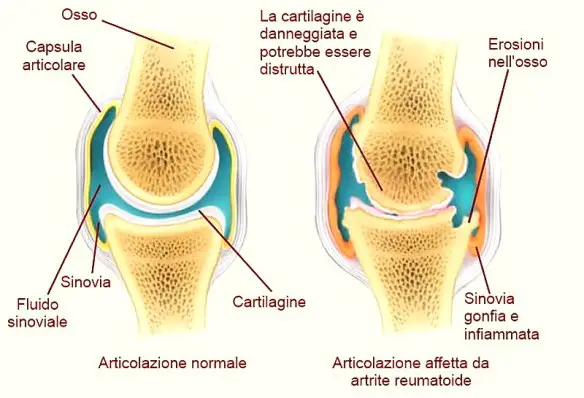
- Malattie reumatiche: cosa sono, come si curano, sono pericolose?
- Differenza artrite reumatoide e artrite psoriasica: sintomi comuni e diversi
- Artrite psoriasica e spondiloartriti sieronegative: sintomi, diagnosi e cura
- Fattore reumatoide alto o basso? Valori normali e Reuma test
- Reuma test positivo o negativo? Cos’è e come si interpreta il valore?
- Differenza tra anticorpo ed autoanticorpo
- Artrite reumatoide: sintomi iniziali, cause, cure e mortalità
- Differenze tra artrite ed artrosi: sintomi comuni e diversi
- Lupus eritematoso sistemico (LES): cause, sintomi e terapie
- Sclerodermia: cause, sintomi e cura
- Sindrome di Sjögren: sintomi, invalidità, terapia e mortalità
- Fibromialgia: sintomi, cause, cura e tender points
- Fibromialgia: dove si trovano i tender points che provocano dolore alla palpazione?
- Dita ippocratiche congenite e secondarie: cause, sintomi e terapie
- Fenomeno di Raynaud: cause, sintomi e trattamento
- Glucosamina e condroitina: dose, efficacia e controindicazioni
- Differenza tra artrite ed artrosi: come riconoscerle
- Articolazioni: cosa sono, come sono fatte e come funzionano
- Dolori alle articolazioni: cosa fare? Cause e rimedi
- Dolori alle articolazioni: consigli per la prevenzione e cura
- Gotta: sintomi, cause, dieta e rimedi per la malattia
- Differenza tra gotta ed artrite reumatoide
- Differenza tra gotta ed alluce valgo
- Dolore che interessa una singola articolazione: cause e terapia
- Dolore che interessa varie articolazioni (poliarticolare): cause e rimedi
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!

 La glucosamina (anche glucosammina) è un aminopolisaccaride coinvolto nella sintesi di proteine glicosilate e lipidi. È stata identificata la prima volta nel 1876 da un chirurgo tedesco, Georg Ledderhose, ma si dovette attendere fino al 1939 perché, grazie al lavoro di Walter Norman Haworth, un chimico britannico, se ne comprendesse appieno la stereochimica. La glucosamina è una sostanza abbondantemente presente nei gusci dei crostacei ed è da questi gusci che per idrolisi viene prodotta commercialmente. La glucosamina è coinvolta nella produzione dei glicosaminoglicani, fondamentali per la cartilagine. Come molte altre sostanze, con l’invecchiamento, la quantità di glucosamina prodotta dall’organismo diminuisce e ovviamente le cartilagini si degradano. La ricerca ha dimostrato che l’integrazione con glucosamina è in grado di bloccare l’artrosi nell’85% dei casi. Nessun effetto collaterale di rilievo è stato registrato dalla somministrazione di glucosamina per via orale.
La glucosamina (anche glucosammina) è un aminopolisaccaride coinvolto nella sintesi di proteine glicosilate e lipidi. È stata identificata la prima volta nel 1876 da un chirurgo tedesco, Georg Ledderhose, ma si dovette attendere fino al 1939 perché, grazie al lavoro di Walter Norman Haworth, un chimico britannico, se ne comprendesse appieno la stereochimica. La glucosamina è una sostanza abbondantemente presente nei gusci dei crostacei ed è da questi gusci che per idrolisi viene prodotta commercialmente. La glucosamina è coinvolta nella produzione dei glicosaminoglicani, fondamentali per la cartilagine. Come molte altre sostanze, con l’invecchiamento, la quantità di glucosamina prodotta dall’organismo diminuisce e ovviamente le cartilagini si degradano. La ricerca ha dimostrato che l’integrazione con glucosamina è in grado di bloccare l’artrosi nell’85% dei casi. Nessun effetto collaterale di rilievo è stato registrato dalla somministrazione di glucosamina per via orale. Il cercine glenoideo (detto anche labbro glenoideo; in inglese glenoid labrum) è un anello fibro-cartilagineo fissato attorno al margine della cavità glenoidea della
Il cercine glenoideo (detto anche labbro glenoideo; in inglese glenoid labrum) è un anello fibro-cartilagineo fissato attorno al margine della cavità glenoidea della 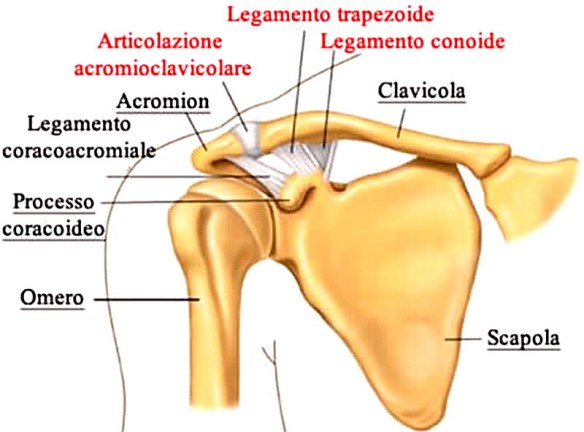 La scapola, anche chiamata omoplata dal greco: ὦμος, che significa “spalla”, e πλατύς, che vuol dire “largo”, (in inglese “scapula” o “shoulder blade”) è un osso piatto, pari (cioè il corpo umano ne contiene due) e simmetrico della spalla; la scapola articola il tronco all’arto superiore di ciascun lato del corpo umano.
La scapola, anche chiamata omoplata dal greco: ὦμος, che significa “spalla”, e πλατύς, che vuol dire “largo”, (in inglese “scapula” o “shoulder blade”) è un osso piatto, pari (cioè il corpo umano ne contiene due) e simmetrico della spalla; la scapola articola il tronco all’arto superiore di ciascun lato del corpo umano.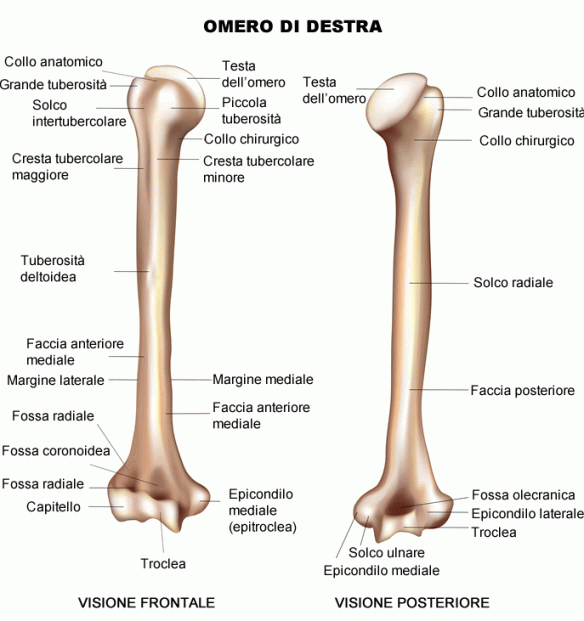 L’omero (pronuncia: òmero, per distinguerlo da Oméro, il poeta greco autore dell’Iliade e dell’Odissea) è un osso lungo, pari e simmetrico, che forma lo scheletro del braccio. L’omero è l’UNICO osso del braccio. Si articola superiormente con la scapola e (articolazione scapolo-omoerale) e inferiormente con le due ossa dell’avambraccio, radio e ulna (articolazione del gomito).
L’omero (pronuncia: òmero, per distinguerlo da Oméro, il poeta greco autore dell’Iliade e dell’Odissea) è un osso lungo, pari e simmetrico, che forma lo scheletro del braccio. L’omero è l’UNICO osso del braccio. Si articola superiormente con la scapola e (articolazione scapolo-omoerale) e inferiormente con le due ossa dell’avambraccio, radio e ulna (articolazione del gomito).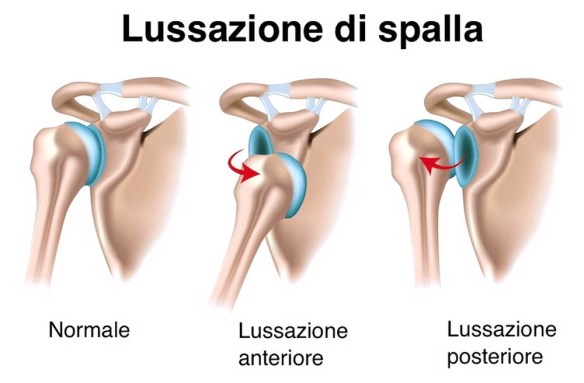 La lussazione della spalla è, tra tutti i tipi di lussazione, quella di gran lunga più frequente. Questa tipologia di lussazione si verifica quando la testa dell’omero viene a perdere contatto con la cavità glenoidea, il punto in cui si articola con la scapola. La shoulder dislocation, come viene chiamata nei Paesi anglosassoni, è un evento decisamente più comune nei soggetti di sesso maschile (rapporto 9:1) e nei giovani rispetto agli anziani. In ambito sportivo, la lussazione della spalla si verifica più frequentemente negli sport cosiddetti “di contatto” come, per esempio, il baseball, il basket, l’hockey, la lotta e il rugby; un’altra disciplina sportiva in cui tale evento non è infrequente è lo sci.
La lussazione della spalla è, tra tutti i tipi di lussazione, quella di gran lunga più frequente. Questa tipologia di lussazione si verifica quando la testa dell’omero viene a perdere contatto con la cavità glenoidea, il punto in cui si articola con la scapola. La shoulder dislocation, come viene chiamata nei Paesi anglosassoni, è un evento decisamente più comune nei soggetti di sesso maschile (rapporto 9:1) e nei giovani rispetto agli anziani. In ambito sportivo, la lussazione della spalla si verifica più frequentemente negli sport cosiddetti “di contatto” come, per esempio, il baseball, il basket, l’hockey, la lotta e il rugby; un’altra disciplina sportiva in cui tale evento non è infrequente è lo sci. Segni e sintomi di lussazione scapolo-omerale della spalla
Segni e sintomi di lussazione scapolo-omerale della spalla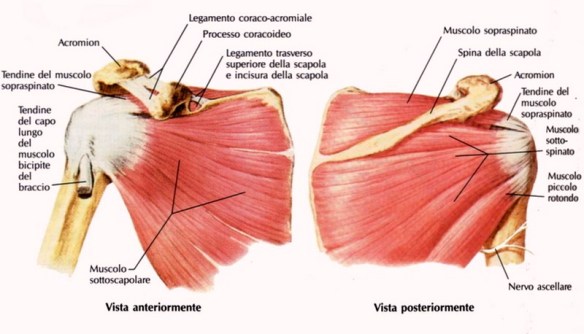 Tante volte nella nostra vita ci è capitato di avvertire dolore ad una o ad entrambe le spalle e di provare la sensazione di avere meno forza nei movimenti legati alle spalle. In questi casi molte volte i sintomi possono essere manifestazioni transitorie e di poca importanza, altre volte, purtroppo, possono invece essere sintomo di una patologia che riguarda la cuffia dei rotatori e che non deve essere mai sottovalutata. Ma la prima domanda che molti si saranno fatti è…
Tante volte nella nostra vita ci è capitato di avvertire dolore ad una o ad entrambe le spalle e di provare la sensazione di avere meno forza nei movimenti legati alle spalle. In questi casi molte volte i sintomi possono essere manifestazioni transitorie e di poca importanza, altre volte, purtroppo, possono invece essere sintomo di una patologia che riguarda la cuffia dei rotatori e che non deve essere mai sottovalutata. Ma la prima domanda che molti si saranno fatti è…