 Prima di parlare del cancro al seno, è necessario fare una piccola precisazione: i tumori al seno possono essere benigni (che non sono definibili “cancro”) o maligni (che sono definiti “cancro”). E’ importante fare questa differenza perché i tumori benigni:
Prima di parlare del cancro al seno, è necessario fare una piccola precisazione: i tumori al seno possono essere benigni (che non sono definibili “cancro”) o maligni (che sono definiti “cancro”). E’ importante fare questa differenza perché i tumori benigni:
- solitamente non sono dannosi;
- raramente invadono i tessuti circostanti;
- non si diffondono ad altre parti del corpo;
- si possono rimuovere generalmente in modo facile;
- quando sono rimossi, solitamente non si riformano.
I tumori maligni, al contrario:
- possono essere molto pericolosi e mortali,
- possono invadere organi e tessuti circostanti (come la parete toracica ed i polmoni),
- possono diffondersi ad altre parti del corpo,
- non sempre possono essere rimossi;
- se sono rimossi, volte si riformano.
Il cancro alla mammella, anche chiamato cancro al seno o tumore maligno al seno, è il tumore più diffuso tra le donne. Non tutti sanno che anche gli uomini possono soffrire di cancro al seno, anche se in modo molto meno frequente. I segni di questa condizione possono comprendere un nodulo palpabile nella mammella, un suo cambiamento di forma, la formazione di fossette nella pelle, del fluido proveniente dal capezzolo, la comparsa di una macchia rossa squamosa sulla pelle. In coloro che sviluppano una diffusione a distanza della malattia (metastasi), vi può essere comparsa di dolore alle ossa, ingrossamento dei linfonodi, mancanza di respiro e ittero. La malattia colpisce quasi esclusivamente le donne, ma in certi casi anche gli uomini. Le cellule del cancro al seno possono diffondersi staccandosi dal tumore originario. Possono percorrere i vasi sanguigni o linfatici per raggiungere altre parti del corpo. Dopo essersi diffuse, le cellule tumorali possono attaccare altri tessuti e crescere formando nuovi tumori che possono danneggiare i tessuti. Quando un tumore si diffonde dalla sede originaria a un’altra parte del corpo, il nuovo tumore ha la stessa tipologia di cellule anomale e lo stesso nome del tumore primario (originale). Ad esempio, se il cancro al seno si diffonde a un polmone, le cellule tumorali presenti nel polmone sono in realtà le cellule tumorali del seno. La malattia è denominata cancro al seno con metastasi, non cancro al polmone. Per questo motivo, la malattia viene trattata come cancro al seno e non come cancro al polmone. La maggior parte dei noduli al seno non sono cancerosi, bensì benigni; in ogni caso alcuni di essi richiedono di essere valutati ed esaminati al microscopio per avere la prova della loro benignità. E’ importante comprendere alcune parole chiave utilizzate per descrivere il cancro al seno:
- Carcinoma: Con questo termine si indica un cancro che comincia a svilupparsi nello strato di rivestimento (cellule epiteliali) di organi come il seno. Quasi tutti i tumori al seno sono carcinomi (o carcinomi duttali o carcinomi lobulari).
- Adenocarcinoma: Un adenocarcinoma è un tipo di carcinoma che si sviluppa nel tessuto ghiandolare (tessuto che produce e secerne una sostanza). I dotti ed i lobuli della mammella sono di tessuto ghiandolare (producono il latte materno), così i tumori che si manifestano in queste aree sono spesso chiamati adenocarcinoma.
- Carcinoma in situ: Questo termine viene utilizzato con riferimento alla fase iniziale del tumore, quando esso è ancora confinato allo strato di cellule dove ha cominciato a svilupparsi. Nel caso del cancro al seno, il termine in situ sta ad indicare che le cellule tumorali restano confinate ai condotti (carcinoma duttale in situ) o ai lobuli (carcinoma lobulare in situ). Esse non si sviluppano nei tessuti più profondi del seno né si diffondono ad altri organi del corpo e per questo a volte tali tumori sono indicati come non- invasivi o come tumori al seno pre-invasivi.
- Carcinoma invasivo (infiltrante): Un tumore è invasivo quando si sviluppa oltre lo strato di cellule dove è nato (diversamente dal carcinoma in situ). La maggior parte dei tumori al seno sono carcinomi invasivi, sia che si tratti di carcinoma duttale invasivo oppure di carcinoma lobulare invasivo.
- Sarcoma: I sarcomi sono tumori che partono dai tessuti connettivi, come il tessuto muscolare, il tessuto adiposo o i vasi sanguigni. I sarcomi della mammella sono rari.
La restante parte di questo documento si riferisce soltanto al cancro della mammella nelle donne.
Anatomia del seno
I seni poggiano sui muscoli del torace che coprono le costole: ciascuna mammella si compone dai 15 a 20 lobi e, a loro volta, i lobi contengono lobuli molto più piccoli. I lobuli contengono gruppi di piccole ghiandole in grado di produrre il latte, quest’ultimo scorre dai lobuli al capezzolo attraverso tubi sottili chiamati condotti. Il capezzolo si trova al centro di una scura zona di pelle chiamata areola; il grasso riempie gli spazi tra i lobuli ed i dotti. I seni contengono anche dei vasi linfatici: questi vasi conducono ad organi piccoli e sferici chiamati linfonodi. Gruppi di linfonodi si trovano vicino al seno sotto le ascelle, sopra la clavicola, nel torace dietro lo sterno ed in numerose altre parti del corpo. I linfonodi bloccano i batteri, le cellule cancerose o altre sostanze nocive.
Leggi anche: I fitoestrogeni aumentano il rischio di cancro al seno?
Cause
Sebbene vi siano numerosi fattori di rischio che possono aumentare la probabilità di sviluppare il cancro al seno, non si conosce ancora esattamente in che modo alcuni di questi fattori di rischio inducano le cellule a diventare cancerose. Sembra che gli ormoni giochino un ruolo importante nella formazione del tumore, ma non si riesce a comprendere bene come ciò possa avvenire. Cambiamenti a livello del DNA possono rendere cancerose alcune cellule sane: il DNA è la sostanza chimica che si trova in ogni cellula del corpo e contiene le istruzioni per il loro corretto funzionamento. In genere somigliamo ai nostri genitori perché sono loro la fonte del nostro DNA. Alcuni geni contengono le istruzioni per determinare quando le nostre cellule crescono, si dividono e muoiono. I geni che accelerano la scissione cellulare sono chiamati oncogeni, quelli che invece la rallentano o inducono le cellule alla morte al momento giusto sono chiamati geni soppressori del tumore. I tumori possono essere causati da mutazioni del DNA che “accendono” gli oncogeni o “spengono” i geni oncosoppressori.
Leggi anche: Progesterone: cos’è, a cosa serve, valori e quali funzioni ha in gravidanza?
Fattori di rischio
Ormai dovrebbe essere familiare la statistica secondo cui una donna su otto sviluppa il cancro al seno, molti però fraintendono questi dati pensando erroneamente di avere una possibilità su otto di sviluppare oggi la malattia. In realtà circa una donna su otto negli Stati Uniti (in percentuale il 13% delle donne, quindi 13 su 100) può aspettarsi di sviluppare il cancro al seno nel corso della sua esistenza; negli Stati Uniti la vita media è di circa 80 anni, dunque sarebbe più corretto dire che negli Stati Uniti una donna su 8 può aspettarsi di sviluppare il cancro al seno al raggiungimento degli 80 anni. In ogni decade della vita il rischio di contrarre il cancro al senso è attualmente più basso del 13% per la maggior parte delle donne. In genere le persone tendono a percepire il rischio in modi molto diversi: una probabilità pari ad una su otto di ammalarsi di cancro al seno potrebbe sembrare elevata, ma guardando le cose da un’altra prospettiva potreste invece pensare di avere 7 possibilità su 8 di non essere colpite dal cancro al seno, ciò significa una percentuale corrispondente all’87.5% di non sviluppare la malattia, anche al raggiungimento degli 80 anni di età. Il modo di percepire il rischio spesso dipende dalla situazione individuale (ad esempio nel caso in cui voi o molte donne che conoscete siano state colpite dal cancro al seno, o se sussistono delle valide ragioni per ritenere che il rischio di contrarre la malattia sia per voi più elevato della media) o comunque dal vostro modo usuale di guardare il mondo. Nonostante gli studi abbiano mostrato che la probabilità di essere colpiti dal cancro al seno si aggira intorno al 13%, questa probabilità può aumentare o diminuire da un individuo a un altro: il rischio individuale è influenzato da molti fattori diversi, come la storia della famiglia, la storia riproduttiva , lo stile di vita, l’ambiente in cui si vive e tanti altri fattori. Nessuno conosce quali siano le cause esatte del cancro al seno, spesso i dottori non riescono a spiegarsi il motivo per il quale una donna sviluppa il cancro al sano ed un’altra no. Ciò che si sa è che una collisione, un livido, un colpo al seno non determinano il cancro. Inoltre il tumore al seno non è contagioso, per cui non si può trasmettere da una persona ad un’altra. La ricerca ha dimostrato che le donne che presentano determinati fattori di rischio hanno una maggiore probabilità di sviluppare il cancro al seno, la presenza di un fattore di rischio sicuramente aumenta la possibilità di contrarre la malattia. Studi scientifici hanno evidenziato i seguenti fattori di rischio per il cancro al seno:
- Età: la probabilità di sviluppare il cancro al seno aumenta con l’invecchiamento della donna. Nella maggior parte dei casi il tumore al seno si manifesta nelle donne di età superiore ai 60 anni. Questa malattia infatti non è così comune prima della menopausa.
- Pregressa esperienza di cancro al seno: una donna che ha già sviluppato la malattia in passato ha maggiori probabilità di sviluppare il cancro nell’altro seno.
- Storia familiare: per una donna il rischio di sviluppare il cancro al seno è maggiore se la madre, la sorella o la figlia ne sono già state colpite. Inoltre il rischio aumenta se il soggetto ha avuto il cancro prima dei 40 anni di età. Avere altri parenti col cancro al seno (sia materni che paterni) può allo stesso modo aumentare il rischio per una donna.
- Cambiamenti al seno: in alcune donne le cellule della mammella possono apparire anomale al microscopio. La presenza di determinate cellule anomale (iperplasia atipica e carcinoma lobulare in situ) aumenta il rischio di cancro al seno.
- Variazioni del gene: i cambiamenti di alcuni geni presenti nel DNA aumentano il rischio di cancro al seno. Tra questi geni rientrano il BRCA1, il BRCA2 ed altri. Talvolta i test possono mostrare la presenza di alterazioni di un determinato gene in nuclei familiari con molte donne che hanno sviluppato il cancro al seno. Gli operatori sanitari possono suggerire alcuni modi per cercare di ridurre il rischio di cancro al seno, o per migliorare le modalità attraverso cui individuare la malattia nelle donne che presentano queste variazioni nei geni.
- Storia mestruale e riproduttiva: le donne che non hanno figli o che hanno avuto il loro primo figlio dopo i 30 anni hanno un rischio leggermente più elevato di sviluppare il cancro al seno. Sostenere molte gravidanze ed essere incinte in giovane età riduce il rischio di cancro al seno. La gravidanza riduce lungo tutto l’arco della vita di una donna il numero totale di cicli mestruali, che possono essere la ragione di quest’effetto. Quindi:
- quanto più adulta è una donna alla sua prima gravidanza, maggiore sarà il rischio di cancro al seno,
- le donne che hanno avuto la loro prima mestruazione prima dei 12 anni corrono un rischio maggiore di cancro al seno,
- le donne che vanno in menopausa dopo i 55 anni corrono un rischio maggiore di cancro al seno,
- le donne che non hanno mai avuto figli corrono un maggior rischio di cancro al seno.
- Etnia: il carcinoma alla mammella è diagnosticato più spesso nelle donne caucasiche piuttosto che in quelle latine, asiatiche o afro-americane.
- Radioterapia al torace: gli uomini e le donne che hanno subìto una radioterapia al torace, corrono un rischio maggiore di cancro alla mammella. Lo stesso vale per i pazienti che vengono trattati con radiazioni per il linfoma di Hodgkin. Studi scientifici hanno mostrato che quanto più giovane è il soggetto che segue un trattamento con radiazioni, tanto più elevata sarà la possibilità di sviluppare il cancro al seno.
- Densità del seno: il tessuto del seno può essere denso o adiposo. Le donne anziane le cui mammografie (raggi x al seno) mostrano un tessuto prevalentemente denso, sono maggiormente esposte al rischi di cancro al seno.
- DES (dietilstilbestrolo): Il DES è stato somministrato ad alcune donne incinte negli Stati Uniti tra il 1940 ed il 1971 (oggi non è più somministrato alle donne in gravidanza). Le donne che assumono il DES durante la gravidanza possono essere maggiormente esposte al rischio di sviluppare il cancro al seno. I possibili effetti sulle figlie sono ancora in fase di studio.
- Essere in sovrappeso o obesi dopo la menopausa: la possibilità di avere il cancro al seno dopo la menopausa è più elevata nelle donne che sono in sovrappeso o obese.
- Mancanza di attività fisica: le donne che sono fisicamente inattive nel corso della loro vita possono essere maggiormente esposte al rischio di cancro al seno. Essere attive può contribuire a ridurre tale rischio prevenendo l’aumento di peso e l’obesità.
- Alcoolici: studi scientifici suggeriscono che più una donna assume sostanze alcooliche, maggiore sarà il rischio di cancro al seno.
- Mancato allattamento al seno: alcuni studi suggeriscono che l’allattamento al seno può leggermente ridurre la possibilità di cancro alla mammella, specialmente se è continuato per un periodo variabile da un anno e mezzo a due anni. Questo però non è un aspetto facile da studiare, specie in paesi come gli Stati Uniti, dove l’allattamento al seno per un periodo di tempo così prolungato non è affatto comune. Questo effetto si può spiegare con il fatto che l’allattamento al seno riduce il numero totale di cicli mestruali durante il corso della vita di una donna (come se cominciasse il periodo mestruale in età avanzata o andasse precocemente in menopausa).
- Recente uso orale di contraccettivi: Gli studi hanno mostrato che le donne che usano contraccettivi orali (pillole anticoncezionale) hanno un rischio maggiore di sviluppare il cancro al seno rispetto alle donne che non ne hanno mai fatto uso. Questo rischio sembra però diminuire sino a ritornare alla normalità una volta che l’assunzione delle pillole viene stoppata. Sembra che le donne che hanno smesso di usare contraccettivi orali da più di 10 anni non riscontrino alcun aumento del rischio di cancro al seno. Quando si discute circa l’uso di contraccettivi orali, le donne dovrebbero specificare l’eventuale presenza di ulteriori fattori di rischio per il carcinoma della mammella con il loro team di assistenza sanitaria.
- Mancanza di attività fisica: è sempre più evidente che l’attività fisica riduce il rischio di cancro al seno. La questione principale è capire di quanto esercizio fisico si ha bisogno. In base ad uno studio del Women’s Health Initiative (WHI), bastano da 1,25 sino a 2,5 ore a settimana di marcia rapida per ridurre il rischio di una donna del 18%. Camminare 10 ore a settimana riduce un po’ di più questo rischio. Per ridurre il rischio di cancro al seno, l’American Cancer Society raccomanda dai 45 ai 60 minuti di attività fisica per 5 o più giorni alla settimana.
- Seguire una terapia ormonale post-menopausa
- La terapia ormonale post-menopausa (TOS), nota anche come terapia ormonale sostitutiva, è stata usata per molti anni per contribuire ad alleviare i sintomi della menopausa e per aiutare a prevenire l’osteoporosi (assottigliamento delle ossa). Studi precedenti hanno suggerito che potrebbe avere anche altri benefici alla salute, mentre studi più recenti e meglio progettati hanno escluso questa possibilità.
Altri possibili fattori di rischio sono ancora in fase di studio, per esempio gli effetti della dieta, dell’attività fisica e della genetica. Si sta inoltre studiando l’eventuale correlazione tra la presenza di alcune sostanze nell’ambiente ed il rischio di cancro al seno. Molti fattori di rischio si possono evitare, mentre altri, al contrario non possono essere evitati. Le donne possono comunque proteggersi cercando di limitare i fattori noti di rischio per quanto possibile. E’ però anche importante tenere a mente che non sempre le donne che presentano un qualche fattore di rischio si ammalano di cancro al seno e la maggior parte delle donne che sviluppa la malattia non ha precedenti familiari; fatta eccezione per le donne in età avanzata, la maggior parte di esse non presenta dei chiari fattori di rischio. Se pensate di poter essere esposte al rischio di contrarre il cancro al seno fareste bene a parlarne con il vostro medico, così che egli possa suggerirvi alcuni modi per ridurre tale rischio e possa pianificare un programma per i controlli.
Leggi anche: Ormoni estrogeni: cosa sono e quali funzioni svolgono?
Fattori di rischio potenziali
Alcuni potenziali fattori di rischio per il tumore maligno della mammella, sono di seguito elencati:
- Una dieta ricca di grassi: studi relativi ai grassi nella dieta non hanno chiaramente dimostrato che questo è un fattore di rischio di cancro al seno.
- Antitraspiranti: si è diffusa tramite internet ed e-mail la voce secondo cui le sostanze chimiche contenute negli antitraspiranti ascellari vengono assorbite attraverso la pelle, interferiscono con la circolazione linfatica, causano delle tossine che si sviluppano nel petto, ed eventualmente determinano il cancro al seno. Tuttavia a sostegno di questa voce ci sono ben pochi studi di laboratorio o test basati sulla popolazione.
- Reggiseno: si è diffusa tramite Internet ed e-mail la notizia per cui anche il reggiseno aumenterebbe il rischio di cancro al seno ostruendo il flusso della linfa. Tuttavia alla base di quest’affermazione non ci sono valide basi scientifiche e cliniche. E’ più probabile che le donne che non indossano regolarmente il reggiseno si sentano più leggere e ciò evidentemente contribuisce a far percepire diversamente il rischio.
- Aborto indotto: diversi studi hanno fornito delle prove inconfutabili che né l’aborto indotto né quello spontaneo abbiano degli effetti collaterali sul rischio di cancro al seno.
- Protesi mammarie: diversi studi hanno mostrato che le protesi mammarie non incidono sul rischio di cancro al seno, anche se quelle di silicone possono provocare la formazione di un tessuto cicatrizio nel seno. I trapianti rendono più ardua l’individuazione del tessuto del seno attraverso le mammografie standard, ma ulteriori radiografie possono essere utilizzare per esaminare il tessuto del seno in maniera più approfondita.
- Fumo di tabacco: la maggior parte degli studi non ha riscontrato alcun legame tra il fumo di sigaretta ed il cancro al seno. Anche se alcuni studi hanno suggerito che il fumo ne aumenti il rischio, la veridicità di questa ipotesi rimane ancora controversa.
- Lavoro notturno: diversi studi hanno suggerito che le donne che lavorano di notte, ad esempio le infermiere che hanno il turno di notte, sono maggiormente esposte al rischio di cancro al seno.
Leggi anche: Fitoestrogeni, ormoni e tumore alla mammella: legami pericolosi
Fattori protettitivi
Fattori che diminuiscono il rischio di soffrire di cancro al seno, sono:
- Terapia ormonale con soli estrogeni per le donne in post-menopausa: La terapia ormonale con soli estrogeni può essere somministrata a donne che hanno subito un’isterectomia. In queste donne, la terapia con soli estrogeni dopo la menopausa riduce il rischio di cancro al seno. Nelle donne che hanno ancora l’utero la terapia con soli estrogeni aumenta il rischio di cancro a quell’organo.
- Attività fisica: Svolgere attività fisica per quattro o più ore alla settimana può diminuire i livelli ormonali e contribuire a ridurre il rischio di cancro al seno. L’effetto dell’attività fisica sul rischio può essere maggiore nelle donne in pre-menopausa con peso nella norma o sottopeso. Si deve prestare attenzione a svolgere attività fisica in modo sicuro, perché l’attività fisica comporta il rischio di lesioni alle ossa e ai muscoli.
- Estrogeni (esposizione ridotta): Riducendo il periodo di tempo in cui il tessuto mammario di una donna è esposto agli estrogeni può aiutare a prevenire il cancro al seno. L’esposizione agli estrogeni può essere ridotta nei modi seguenti:
- Gravidanza: I livelli di estrogeni sono più bassi durante la gravidanza. Il rischio di cancro al seno sembra essere inferiore se una donna ha la sua prima gravidanza a termine prima dei 20 anni.
- Allattamento: I livelli di estrogeni possono rimanere bassi mentre una donna allatta al seno.
- Ablazione ovarica: La quantità di estrogeni prodotta dall’organismo può essere notevolmente ridotta rimuovendo uno o entrambe le ovaie, che producono estrogeni. Inoltre, dei farmaci possono essere assunti per ridurre la quantità di estrogeni prodotti dalle ovaie.
- Mestruazioni tardive: L’avere il ciclo mestruale all’età di 14 anni o più diminuisce il numero di anni in cui il tessuto mammario è esposto agli estrogeni.
- Menopausa precoce: Meno anni una donna ha il ciclo mestruale, minore è il periodo di tempo in cui il tessuto mammario è esposto agli estrogeni.
- Farmaci: I modulatori selettivi del recettore dell’estrogeno (SERM) sono farmaci che agiscono come estrogeni su alcuni tessuti del corpo, ma bloccano l’effetto ormonale su altri. Il tamoxifene è un SERM che appartiene alla famiglia di farmaci chiamati antiestrogeni. Gli antiestrogeni bloccano gli effetti degli estrogeni nel corpo. Il tamoxifene riduce il rischio di tumore nelle donne che sono ad alto rischio di contrarre la malattia. Questo effetto dura per parecchi anni dopo l’interruzione del farmaco. L’assunzione aumenta tuttavia il rischio di sviluppare altre gravi patologie, compreso il carcinoma endometriale, l’ictus, la cataratta, e i coaguli di sangue, soprattutto nei polmoni e nelle gambe. Il rischio di sviluppare queste patologie aumenta con l’età. Le donne di età inferiore ai 50 anni che hanno un elevato rischio di cancro al seno possono trarre i maggiori benefici assumendo il tamoxifene.
Il raloxifene è un altro SERM che aiuta a prevenire il cancro al seno. Nelle donne in post-menopausa con osteoporosi (diminuzione della densità ossea), il raloxifene riduce il rischio sia per le donne ad alto rischio che per quelle a basso rischio di sviluppare la malattia. Non è noto se il raloxifene avrebbe lo stesso effetto in donne che non hanno l’osteoporosi. Come il tamoxifene, il raloxifene può aumentare il rischio di coaguli di sangue, soprattutto nei polmoni e nelle gambe, ma non sembra aumentare il rischio di cancro dell’endometrio.
Gli inibitori dell’aromatasi riducono il rischio di un nuovo cancro alla mammella nelle donne che hanno un elevato rischio. L’assunzione riduce la quantità di estrogeni prodotta dall’organismo. Prima della menopausa, gli estrogeni vengono prodotti dalle ovaie e da altri tessuti nel corpo di una donna, compreso il cervello, il tessuto adiposo, e la pelle. Dopo la menopausa, le ovaie smettono di produrre estrogeni, ma gli altri tessuti no. Gli inibitori dell’aromatasi bloccano l’azione di un enzima chiamato aromatasi, che è usato per produrre tutti gli estrogeni del corpo. Possibili danni dovuti all’assunzione di questa categoria di farmaci includono dolori muscolari e articolari, osteoporosi, vampate di calore e sensazione di stanchezza.
- Mastectomia profilattica: Alcune donne che hanno un elevato rischio possono scegliere di sottoporsi a una mastectomia profilattica (la rimozione di entrambi i seni quando non ci sono segni di cancro). Il rischio si riduce drasticamente, tuttavia è molto importante sottoporsi a una valutazione del rischio di cancro e a una consulenza per conoscere tutte le opzioni possibili per la prevenzione prima di prendere questa decisione. In alcune donne, la mastectomia profilattica può provocare ansia, depressione, e preoccupazione circa la propria estetica.
- Ovariectomia profilattica: Alcune donne che hanno un elevato rischio possono scegliere di sottoporsi a un’ovariectomia profilattica (la rimozione di entrambe le ovaie quando non ci sono segni di cancro). Questo riduce la quantità di estrogeni prodotta dall’organismo e riduce il rischio di sviluppare la malattia, tuttavia, è molto importante sottoporsi a una valutazione del rischio di cancro e a una consulenza prima di prendere questa decisione. Il calo improvviso dei livelli di estrogeni può causare l’insorgenza di sintomi della menopausa, comprese vampate di calore, disturbi del sonno, ansia e depressione. Effetti a lungo termine includono riduzione del desiderio sessuale, secchezza vaginale e diminuzione della densità ossea. Questi sintomi variano notevolmente da donna a donna.
Analizziamo infine altre situazioni correlate:
- Aborto: Non sembra esserci un legame tra aborto e cancro al seno.
- Contraccettivi orali: L’assunzione di contraccettivi orali (pillola anticoncezionale) può aumentare leggermente il rischio di cancro al seno nelle donne che la assumono. I contraccettivi a base di sola progestinici non sembrano aumentare il rischio.
- Ambiente: Gli studi non hanno dimostrato che l’esposizione a determinate sostanze nell’ambiente (come sostanze chimiche, metalli, polvere e inquinamento) aumenti il rischio di cancro al seno.
- Dieta: Non è dimostrato che una dieta a basso contenuto di grassi o ad alto contenuto di frutta e verdura prevenga il cancro alla mammella (a questo proposito si segnala che a seconda della società scientifica si possono trovare indicazioni diverse).
- Fumo: Non è stato dimostrato che il fumo di sigaretta sia attivo che passivo (inalazione indiretta di fumo) aumenti il rischio.
- Statine: Gli studi non hanno dimostrato che l’assunzione di statine (farmaci che abbassano il colesterolo) influenzi il rischio di cancro al seno.
Leggi anche: Differenza tra tumorectomia, quadrantectomia e mastectomia al seno
Sintomi e segni
Il più comune segno del tumore al seno è la presenza di un nodulo mammario monolaterale (in una sola mammella): se il nodulo è duro ed indolore e presenta bordi irregolari è più probabile che sia cancerogeno, tuttavia il cancro al seno può anche essere soffice e rotondeggiante. Per questo motivo è fondamentale che ogni nuovo nodulo sia tenuto sotto controllo da un medico specialista esperto nella diagnosi delle malattie della mammella.
Altri possibili sintomi e segni del cancro al seno sono:
- Gonfiore di tutto il seno o di una parte di esso (nonostante non si avverta nessun nodulo al tatto);
- Irritazione o increspatura della pelle;
- Dolore al seno o al capezzolo;
- Retrazione del capezzolo (che si ripiega su se stesso);
- Arrossamento o ispessimento del capezzolo o della pelle del seno;
- Secrezione diversa dal latte materno;
- Cambiamenti nelle dimensioni o nella forma del seno;
- Morbidezza del capezzolo.
In alcuni casi il tumore al seno può diffondersi ai linfonodi ascellari e qui può causare un nodulo o un gonfiore, anche prima che il tumore al seno si sia abbastanza esteso per poter essere avvertito. Nelle fasi iniziali il tumore alla mammella di solito non provoca dolore, ma una donna dovrebbe sempre consultare il suo medico specialista in caso di dolore al seno o di qualsiasi altro sintomo persistente. Il più delle volte questi dolori non sono dovuti a tumore, ma possono essere causati da differenti problemi di salute. Ogni donna che avverte questi sintomi deve informare il proprio medico così che il problema possa essere diagnosticato e trattato il prima possibile. Fissa un controllo dal tuo medico se noti che il seno appare diverso alla vista o al tatto, perché nessun cambiamento è troppo piccolo per chiedere informazioni.
Diagnosi
Se si avvertono dei sintomi specifici o se il risultato del test di screening fa pensare che esista la possibilità di un tumore, il medico deve capire se sussiste l’effettiva possibilità che il paziente abbia contratto il cancro o se in realtà ciò sia dovuto ad altre cause. Il medico può porre alcune domande riguardanti la storia personale e quella della propria famiglia e può effettuare un esame fisico. Egli può anche decidere che il paziente debba essere sottoposto ad una mammografia o ad altre metodiche di imaging: questi test mostrano le immagini dei tessuti all’interno del seno ed al termine il medico può ritenere che non siano necessari ulteriori esami, oppure può suggerire di sottoporsi più avanti ad ulteriori accertamenti. Potrebbe essere anche necessaria una biopsia che riscontri la presenza di eventuali cellule tumorali.
Esame clinico del seno
Attraverso la palpazione del seno il medico può avvertire la presenza di noduli e cercare di individuarne la causa, a tal fine il medico ne analizzerà dimensione, forma e consistenza. Egli controllerà anche se il nodulo si muove facilmente. Generalmente i noduli benigni hanno caratteristiche diverse da quelli maligni: i noduli benigni appaiono generalmente rotondi, mobili e morbidi al tatto, mentre i noduli dalla forma irregolare e più saldamente ancorati al seno sono più probabilmente cancerosi. Per approfondire:
Mammografia
La mammografia è uno dei più importanti strumenti diagnostici per la diagnosi di tumore al seno, soprattutto nelle pazienti che hanno superato i 40 anni e che possiedono una mammella con maggiore componente adiposa, rispetto a quella ghiandolare. Si può associare una ecografia. Per approfondire: La mammografia: un esame rapido che può salvarti la vita
Ecografia
L’ecografia è un ottimo strumento per la diagnosi di tumore al seno, soprattutto nelle pazienti giovani, quando la mammella tende ad avere una maggiore componente ghiandolare, rispetto a quella adiposa. All’ecografia mammaria si può associare una mammografia. Per approfondire: L’ecografia mammaria: un esame innocuo ed indolore che ti può salvare vita
Risonanza magnetica
La risonanza magnetica utilizza un potente magnete collegato ad un computer per rendere più dettagliate le immagini del tessuto mammario: il medico può visualizzare le immagini su un monitor oppure stamparle su pellicola. La risonanza magnetica può essere utilizzata insieme ad una mammografia.
Leggi anche: Differenza tra ecografia e mammografia nella diagnosi di tumore al seno
Biopsia
Il processo diagnostico di un tumore maligno del seno, passa necessariamente da una biopsia: una piccola parte di tessuto viene rimosso dal seno ed inviato in laboratorio per essere analizzato dal patologo.
Leggi anche:
Cura e terapia
In generale quasi tutte le donne con un cancro del seno, indipendentemente dallo stadio in cui si trova il tumore, subiscono un intervento chirurgico per rimuovere i tessuti malati, esistono tuttavia ulteriori approcci che possono essere classificati in grandi gruppi, in base a come funzionano e a quando vengono utilizzati. La terapia locale è destinata al trattamento di una zona specifica senza influire sul resto del corpo, chirurgia e radioterapia sono esempi di terapie locali. La terapia sistemica si riferisce invece ai farmaci che possono essere assunti per via orale o direttamente nel flusso sanguigno così da raggiungere le cellule tumorali in qualsiasi parte del corpo. La chemioterapia, la terapia ormonale e la terapia mirata sono terapie sistemiche. I pazienti ai quali non viene più riscontrato il cancro dopo l’intervento chirurgico, vengono sottoposti ad una terapia sistemica adiuvante (addizionale). In alcuni casi le cellule di cancro possono staccarsi dal tumore primario della mammella per diffondersi in tutto il corpo tramite il flusso sanguigno, ciò avviene anche nelle fasi iniziali della malattia. Queste cellule non possono essere individuate attraverso un esame fisico o tramite radiografie o altri esami di imaging, per di più non generano alcun sintomo: possono svilupparsi sino a dar vita a nuovi tumori in altri organi del corpo o nelle ossa. L’obiettivo della terapia adiuvante è quello di uccidere queste cellule nascoste. Non tutti i pazienti necessitano di una terapia adiuvante, in linea generale se il tumore è più grande o se si è esteso sino ai linfonodi è più probabile che si sia diffuso attraverso il flusso sanguigno. Alcuni pazienti vengono sottoposti a terapia sistemica, di solito la chemioterapia, prima dell’intervento chirurgico in modo da ridurre il tumore, nella speranza che ciò consentirà di sottoporre poi il paziente ad un intervento meno estensivo. In tal caso la terapia prende il nome di terapia neoadiuvante.
Per approfondire, leggi:
Chirurgia
L’approccio chirurgico consiste nella rimozione fisica del tumore, tipicamente insieme ad alcuni dei tessuti circostanti. Uno o più linfonodi possono essere sottoposte a biopsia durante l’intervento chirurgico. Viene sempre eseguito un esame del linfonodo sentinella. Gli interventi chirurgici standard includono:
- Mastectomia: rimozione di tutta la mammella.
- Quadrantectomia: rimozione di un quarto della mammella.
- Lumpectomia: rimozione di una piccola parte della mammella.
Una volta che il tumore è stato rimosso, se la paziente lo desidera possibile ricorrere alla chirurgia della ricostruzione della mammella, un tipo di chirurgia plastica, al fine di migliorare l’aspetto estetico. In alternativa, le donne possono indossare sotto i vestiti delle protesi che simulino la presenza della mammella.
Per approfondire:
Prevenzione
Non esiste un metodo sicuro per scoprire il cancro al seno, tuttavia ci sono delle cose che ogni donna può fare per contribuire a ridurre il proprio rischio e per aumentare la probabilità che, nel caso in cui si sviluppa il cancro, essa venga individuato in una fase iniziale, e quindi più curabile, della sua formazione. E’ possibile ridurre il rischio di cancro al seno modificando quei fattori di rischio che possono essere cambiati: se si limita l’uso di alcoolici, si fa regolare attività fisica e si mantiene sotto controllo il peso corporeo, allora si diminuisce il rischio di cancro al seno. Le donne che decidono di allattare almeno per alcuni mesi possono così anche ottenere il vantaggio di ridurre il rischio di cancro al seno. Non usare la terapia ormonale post-menopausa (TOS) può aiutare ad evitare di aumentare il vostro rischio. Sia che le sostanze chimiche ambientali contengano o meno tra le loro proprietà gli estrogeni (come ad esempio quelli che si trovano in alcune bottiglie di plastica o in alcuni cosmetici e prodotti per la cura personale), l’aumento del rischio di cancro al seno non è stato accertato. Se si verifica un aumento del rischio, è probabile che esso sia molto lieve. Inoltre le donne interessate alla prevenzione possono decidere di evitare quando possibile i prodotti che contengono queste sostanze. Oltre che ai cambiamenti nello stile di vita, la cosa più importante che una donna possa fare è seguire le linee guida per una diagnosi precoce. In tal modo non si impedisce il cancro al seno, ma ciò può aiutare a scoprire la presenza del cancro in un momento in cui le probabilità che la terapia abbia successo sono maggiori. Le donne dai 40 anni di età in su dovrebbero sottoporsi ad una mammografia al seno ogni anno e dovrebbero continuare a farlo finché sono in buona salute. Le donne tra i 20 ed i 30 anni di età dovrebbero sottoporsi ad un esame clinico del seno come parte di un esame periodico (regolare) del proprio stato di salute da parte di un medico specialista, almeno ogni 3 anni. L’auto-esame del seno può essere un’opzione valida per le donne a partire dai 20 anni di età, dovrebbero essere informate circa i vantaggi ed i limiti di questa tecnica e dovrebbero segnalare ogni cambiamento del seno al proprio medico specialista.
- Le donne con un elevato rischio dovrebbero sostenere una risonanza magnetica ed una mammografia ogni anno.
- Le donne con un rischio moderatamente alto (tra il 15% ed il 20%) dovrebbero discutere con il proprio medico relativamente ai vantaggi ed ai limiti di aggiungere una risonanza magnetica screening alla mammografia annuale.
- La risonanza magnetica screening non è invece raccomandata per le donne il cui rischio di cancro al seno è inferiore al 15%.
Le donne ad elevato rischio sono quelle che:
- hanno constatato una mutazione del gene BRC1 o BRC2,
- hanno un parente di primo grado (genitore, sorella, fratello o figlio) con una mutazione del gene BRC1 o BRC2, ma non hanno sostenuto test genetici che li provino,
- presentano un rischio di sviluppare il cancro compreso tra il 20% ed il 25% o superiore, in base agli strumenti di valutazione basati sulla storia familiare,
- hanno sostenuto una radioterapia del torace in età comprea tra i 10 ed i 30 anni,
- sono state colpite dalla sindrome di Li-Fraumeni, sindrome di Cowden o la sindrome di Bannayan-Riley-Ruvalcaba, o hanno familiari di primo grado con una di queste sindromi.
Tra le donne con rischio moderatamente elevato rientrano quelle che:
- presentano un rischio di cancro al seno compreso tra il 15% ed il 20% in accordo con gli strumenti di analisi basati per lo più sulla storia familiare,
- hanno una storia personale di carcinoma mammario, carcinoma duttale in situ (DCIS) , carcinoma lobulare in situ (CLIS), iperplasia duttale atipica (ADH), o iperplasia lobulare atipica (ALH),
- hanno dei seni estremamente densi o non uniformemente densi così come appaiono dalla mammografia.
Leggi anche: Tumore al seno: terapie complementari e loro efficacia
Metastasi
Le metastasi sono cellule tumorali che, attraverso il sistema circolatorio o linfatico, vengono disperse nell’organismo dove possono causare la formazione di ulteriori tumori. La presenza di metastasi, in qualisasi tumore, peggiora decisamente la stadiazione e quindi la prognosi e le possibilità di sopravvivenza. Si conoscono principalmente due tipi di tumore al seno con metastasi:
- Nel caso in cui le le cellule tumorali si fermino ai linfonodi ascellari si considera potenzialmente curabile perchè ancora in uno stadio iniziale.
- Quando invece le metastasi riescono ad oltrepassare queste zone si parla di metastasi a distanza e generalmente si sviluppano tumori secondari nelle ossa, nel fegato e nei polmoni; pur esistendo oggi molti trattamenti per questi tumori le aspettative di cura sono in questo caso molto più basse e la terapia mira sopratutto ad evitare un’ulteriore diffusione.
E’ possibile rilevare la presenza di metastasi al momento della diagnosi di tumore al seno, mesi od anni dopo.
Leggi anche
Epidemiologia
Il cancro al seno è la tipologia di cancro più comune tra le donne e ne colpisce una su 8, rappresentando di fatto la forma di tumore più diffusa in ambito femminile. In rari casi può interessare anche gli uomini.
- La tipologia più comune è il carcinoma duttale. Questo cancro si forma nelle cellule che rivestono un dotto mammario. Circa 7 donne su 10 con cancro alla mammella hanno un carcinoma duttale.
- La seconda tipologia di cancro al seno più comune è il carcinoma lobulare: questa forma si forma in un lobulo del seno e circa 1 donna su 10 con cancro al seno ha un carcinoma lobulare.
- Altre donne hanno una combinazione delle due forme, oppure varianti meno comuni.
Leggi anche: Differenza tra remissione parziale, totale e guarigione
Stadiazione
Il tumore del seno viene classificato sulla base di quattro stadi a gravità crescente:
- Stadio I: è un cancro in fase iniziale, con meno di 2 cm di diametro e senza coinvolgimento dei linfonodi.
- Stadio II: è un cancro in fase iniziale di meno di 2 cm di diametro che però ha già coinvolto i linfonodi sotto l’ascella, oppure ha dimensioni maggiori ma senza coinvolgimento dei linfonodi.
- Stadio III: è un tumore localmente avanzato, di dimensioni variabili, ma che ha coinvolto già anche i linfonodi sotto l’ascella, oppure che coinvolge i tessuti vicini al seno (per esempio la pelle).
- Stadio IV: è un cancro già metastatizzato che ha coinvolto altri organi al di fuori del seno.
Per approfondire: Classificazione e stadiazione delle fasi del tumore alla mammella
Prognosi e sopravvivenza
La percentuale di sopravvivenza varia fortemente in funzione della stadiazione. Nei casi di diagnosi al primo stadio la sopravvivenza a 5 anni dalla diagnosi è di circa il 98%, il che significa che dopo 5 anni dalla diagnosi sono ancora vivi il 98% dei pazienti; nel caso di coinvolgimento dei linfonodi la probabilità di sopravvivenza scende al 75% circa. Nel cancro in cui siano presenti metastasi distanti, principalmente polmoni, fegato e ossa, la sopravvivenza media è stimata in circa due anni, ma questo dev’essere interpretato sulla base del fatto che alcune donne arrivano fino a 10 anni. Per approfondire: Tumore al seno: stadiazione, prognosi e sopravvivenza
Leggi anche:
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, segui la nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
 Si definiscono fitoestrogeni alcuni composti di origine vegetale che hanno una struttura chimica e una funzione simili a quelle degli estrogeni prodotti dall’organismo umano. Tre sono i principali gruppi di fitoestrogeni: isoflavoni, cumestani e lignani, ciascuno con caratteristiche specifiche. Le fonti principali di questi composti sono legumi, frutta e verdura. Tra gli alimenti più ricchi di fitoestrogeni, e più diffusi nell’alimentazione umana sin dai tempi remoti, la soia occupa senza dubbio il primo posto: contiene infatti fino a 100 diversi tipi di fitoestrogeni (soprattutto gli isoflavoni genisteina, daidzeina e gliciteina), oltre a una serie di altri composti che ne fanno un alimento chiave per l’alimentazione salutare. I lignani fanno parte delle fibre alimentari abbondanti nei legumi, nelle noci, nei cereali integrali e in frutta e verdura, mentre i cumestani si trovano nei germogli (per esempio gli alfa-alfa) e nel trifoglio.
Si definiscono fitoestrogeni alcuni composti di origine vegetale che hanno una struttura chimica e una funzione simili a quelle degli estrogeni prodotti dall’organismo umano. Tre sono i principali gruppi di fitoestrogeni: isoflavoni, cumestani e lignani, ciascuno con caratteristiche specifiche. Le fonti principali di questi composti sono legumi, frutta e verdura. Tra gli alimenti più ricchi di fitoestrogeni, e più diffusi nell’alimentazione umana sin dai tempi remoti, la soia occupa senza dubbio il primo posto: contiene infatti fino a 100 diversi tipi di fitoestrogeni (soprattutto gli isoflavoni genisteina, daidzeina e gliciteina), oltre a una serie di altri composti che ne fanno un alimento chiave per l’alimentazione salutare. I lignani fanno parte delle fibre alimentari abbondanti nei legumi, nelle noci, nei cereali integrali e in frutta e verdura, mentre i cumestani si trovano nei germogli (per esempio gli alfa-alfa) e nel trifoglio.
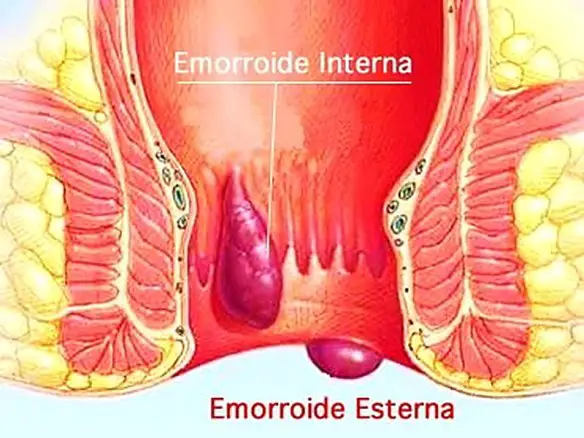 Con il termine “emorroidi” (in inglese “hemorrhoid”) si identifica un gruppo di strutture vascolari appartenenti al canale anale. Quando, per vari motivi, sono gonfie ed infiammate, diventano patologiche e causano una sindrome nota come malattia emorroidaria. Nel linguaggio comune, con il termine emorroidi, ci si riferisce proprio alla malattia emorroidaria. Mentre la causa esatta non è nota, una serie di fattori che aumentano la pressione intra-addominale, in particolare la costipazione, si ritiene rivestano un ruolo nel loro sviluppo. Il trattamento iniziale per la malattia, da lieve a moderata, consiste nell’aumentare l’assunzione di fibre e di liquidi per mantenere l’idratazione. I FANS (farmaci antinfiammatori non steroidei) possono, temporaneamente, essere utilizzati per lenire il dolore. Nei casi più gravi si interviene chirurgicamente.
Con il termine “emorroidi” (in inglese “hemorrhoid”) si identifica un gruppo di strutture vascolari appartenenti al canale anale. Quando, per vari motivi, sono gonfie ed infiammate, diventano patologiche e causano una sindrome nota come malattia emorroidaria. Nel linguaggio comune, con il termine emorroidi, ci si riferisce proprio alla malattia emorroidaria. Mentre la causa esatta non è nota, una serie di fattori che aumentano la pressione intra-addominale, in particolare la costipazione, si ritiene rivestano un ruolo nel loro sviluppo. Il trattamento iniziale per la malattia, da lieve a moderata, consiste nell’aumentare l’assunzione di fibre e di liquidi per mantenere l’idratazione. I FANS (farmaci antinfiammatori non steroidei) possono, temporaneamente, essere utilizzati per lenire il dolore. Nei casi più gravi si interviene chirurgicamente.
 Il linfoma non Hodgkin è un tumore che nasce nel sistema linfatico e si sviluppa dai linfociti, cellule presenti nel sangue e nel tessuto linfatico di linfonodi, milza, timo, midollo osseo, tonsille e altre piccole aree dell’organismo. Invece di combattere le malattie, i linfociti (linfociti B o linfociti T) si accumulano nei linfonodi e in altri organi. Il linfoma non Hodgkin ha un’incidenza di 5 volte maggiore rispetto al linfoma di Hodgkin, e il 95% dei pazienti colpiti da questa malattia sono adulti. Sono state identificate almeno 30 forme diverse di questo tipo di tumore.
Il linfoma non Hodgkin è un tumore che nasce nel sistema linfatico e si sviluppa dai linfociti, cellule presenti nel sangue e nel tessuto linfatico di linfonodi, milza, timo, midollo osseo, tonsille e altre piccole aree dell’organismo. Invece di combattere le malattie, i linfociti (linfociti B o linfociti T) si accumulano nei linfonodi e in altri organi. Il linfoma non Hodgkin ha un’incidenza di 5 volte maggiore rispetto al linfoma di Hodgkin, e il 95% dei pazienti colpiti da questa malattia sono adulti. Sono state identificate almeno 30 forme diverse di questo tipo di tumore. Il linfoma di Hodgkin può colpire tutte queste parti del corpo e poi diffondersi ad altri organi. Nel linfoma di Hodgkin, le cellule del sistema linfatico (chiamate linfociti B) crescono in modo anormale e possono accumularsi sia nel sistema linfatico stesso che in altri organi. Con il progredire della malattia, viene compromessa la capacità dell’organismo di combattere le infezioni.
Il linfoma di Hodgkin può colpire tutte queste parti del corpo e poi diffondersi ad altri organi. Nel linfoma di Hodgkin, le cellule del sistema linfatico (chiamate linfociti B) crescono in modo anormale e possono accumularsi sia nel sistema linfatico stesso che in altri organi. Con il progredire della malattia, viene compromessa la capacità dell’organismo di combattere le infezioni.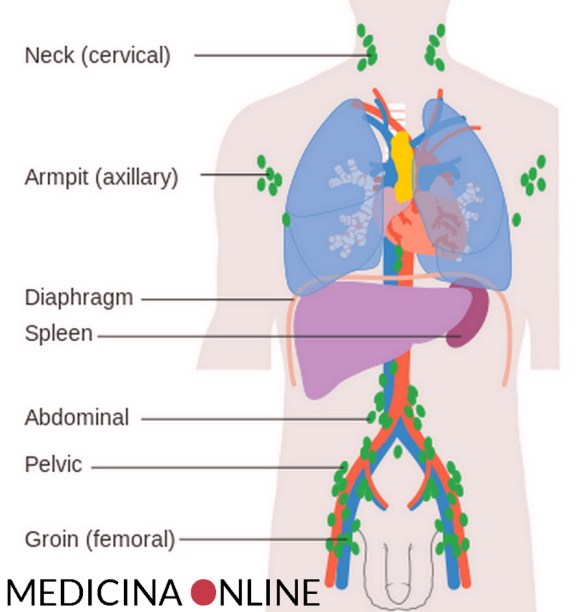 Il linfoma è una malattia del sistema linfatico, cioè dell’insieme di tessuti che hanno la funzione di difendere l’organismo dagli agenti esterni e dalle malattie. Questo sistema comprende i linfonodi, la milza, il timo, il midollo osseo e altre piccole aree dell’organismo. I linfomi fanno parte del più ampio gruppo di neoplasie dei tessuti linfoidi (linfociti T e B e loro precursori). A livello mondiale si stima che attualmente vi siano circa 600.000 linfomi all’anno con circa 300.000 decessi. I linfomi costituiscono il 4% di tutti i tumori e ciò li rende la settima forma più comune tra gli adulti, nei bambini sono il terzo tumore più comune.
Il linfoma è una malattia del sistema linfatico, cioè dell’insieme di tessuti che hanno la funzione di difendere l’organismo dagli agenti esterni e dalle malattie. Questo sistema comprende i linfonodi, la milza, il timo, il midollo osseo e altre piccole aree dell’organismo. I linfomi fanno parte del più ampio gruppo di neoplasie dei tessuti linfoidi (linfociti T e B e loro precursori). A livello mondiale si stima che attualmente vi siano circa 600.000 linfomi all’anno con circa 300.000 decessi. I linfomi costituiscono il 4% di tutti i tumori e ciò li rende la settima forma più comune tra gli adulti, nei bambini sono il terzo tumore più comune. Prima di iniziare la lettura vi consiglio di leggere questo articolo:
Prima di iniziare la lettura vi consiglio di leggere questo articolo: