 Un uomo adulto, sano, con una età compresa tra i 20 ed i 30 anni, ad ogni eiaculazione emette fisiologicamente circa dai 1,5 ml ai 6 ml di sperma (liquido seminale) ed ogni millilitro contiene tra 20 e 200 milioni di spermatozoi circa. Lo sperma emesso è costituito da due parti fondamentali:
Un uomo adulto, sano, con una età compresa tra i 20 ed i 30 anni, ad ogni eiaculazione emette fisiologicamente circa dai 1,5 ml ai 6 ml di sperma (liquido seminale) ed ogni millilitro contiene tra 20 e 200 milioni di spermatozoi circa. Lo sperma emesso è costituito da due parti fondamentali:
- plasma seminale: è la parte liquida dello sperma e va a costituire fino al 98% di quest’ultimo;
- spermatozoi: le cellule che “nuotano” nel plasma seminale ed hanno il compito di fecondare l’oocita femminile. Gli spermatozoi rappresentano solo tra il 2 ed il 5% del volume totale dello sperma.
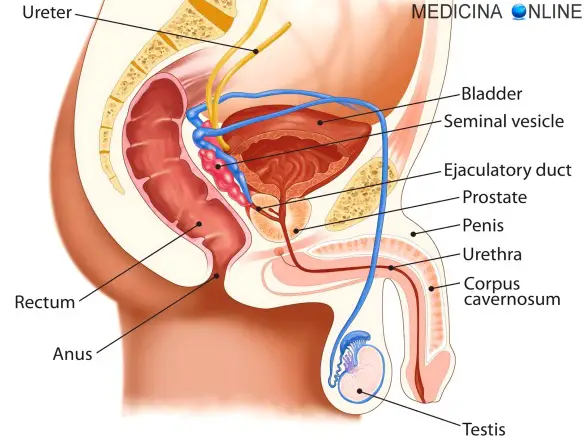
Gli spermatozoi sono prodotti nei testicoli, mentre il plasma seminale ha origine dalla fusione di liquido prostatico (prodotto nella prostata), secrezioni delle vescicole seminali e liquido di Cowper prodotto dalle ghiandole bulbouretrali.
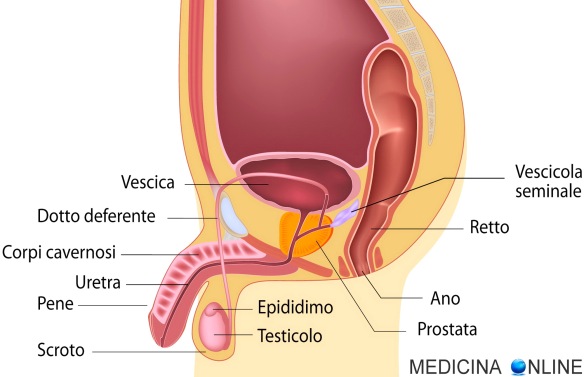
Il plasma seminale è ricco di vitamine, sali minerali e molti altri componenti diversi, tra cui: acqua, fruttosio, carnitina, enzimi proteolitici, acido citrico, zinco, bicarbonati, muco calcio, cloro, colesterolo, creatina, aboutonia, acido lattico, magnesio, azoto, fosforo, potassio, pirimidina, sodio, sorbitolo, spermidina.
Come cambia lo sperma negli anni?
L’invecchiamento fisiologico dell’organismo ha delle ripercussioni ben note sulla sua funzione sessuale dell’uomo, che si riflettono nel calo del testosterone e nelle difficoltà d’eccitazione ed erezione. Alcuni uomini sperimentano anche una notevole difficoltà nel raggiungere l’orgasmo, mentre non di rado subentrano problemi di prostata ingrossata e disturbi della funzione urinaria. Ma non solo: anche lo stesso organo sessuale maschile, il pene per l’appunto, subisce delle trasformazioni più o meno sostanziali, a seconda dei casi anche nell’aspetto. Una delle possibili conseguenze dell’età che avanza è senza dubbio una diminuzione più o meno marcata sia del volume spermatico che della qualità dello stesso, che si caratterizza da un numero più basso di spermatozoi totali ed una percentuale minore di spermatozoi vitali ed esenti da malformazioni, come rilevabile con un semplice spermiogramma. Non è raro che dai 40 anni in poi si assista ad una riduzione di circa 1 ml di sperma per ogni eiaculazione rispetto ai 30 anni di età, con gli spermatozoi che possono diminuire a 10 – 50 milioni per millilitro. Tale diminuzione potrebbe divenire ancora più marcata dopo i 50 anni di età, con riduzione di anche di oltre 2 ml di liquido seminale rispetto ai 30 anni, e soprattutto tra i 70 e gli 80 anni di età e ciò è assolutamente normale. Ovviamente tale riduzione è fortemente correlata alla situazione soggettiva del paziente: ad esempio un 50 enne in salute, in forma, normopeso, che non ha mai assunto droghe e non ha mai avuto patologie, potrebbe avere quantità di sperma maggiori rispetto ad un 40 enne obeso, sedentario e con patologie alla prostata.
Sperma giallastro o verdastro
Con l’età lo sperma potrebbe assumere una colorazione tendente al giallastro (anziché bianco) a cause di varie patologie e condizioni. Ad esempio ciò potrebbe essere causato dalla presenza di tracce di urina nello sperma (determinata da una eiaculazione retrograda parziale che diventa più probabile con l’avanzare dell’età): in questo caso è la stessa urina a dare il colore giallognolo allo sperma e dargli un cattivo odore o sapore. Per approfondire, leggi anche: Liquido seminale (sperma) giallo o giallastro: cause e cure
Una colorazione giallo-verdastra o verde dello sperma, associata suoi a cattivi odori e sapore, può essere anche causata da un’infezione a carico delle gonadi, gli organi preposti alla produzione appunto degli spermatozoi, che nell’uomo sono i testicoli. Anche una infiammazione/infezione della prostata o delle vie genitali può generare il problema. Spesso in questi casi sono associati altri sintomi, come un cattivo odore dello sperma, dolore, prurito, bruciore. È necessario in questo caso rivolgersi prontamente ad un andrologo, che dopo i test di rito individuerà con accuratezza quali sono le problematiche che possono aver portato il nostro sperma ad diventare verdastro. Anche una eiaculazione retrograda può determinare una colorazione del liquido seminale tendente al verde.
Integratori alimentari efficaci nel migliorare quantità di sperma, potenza dell’erezione e libido sia maschile che femminile
Qui di seguito trovate una lista di integratori alimentari acquistabili senza ricetta, potenzialmente in grado di migliorare la prestazione sessuale sia maschile che femminile a qualsiasi età e trarre maggiore soddisfazione dal rapporto:
- Integratore completo per aumentare la potenza sessuale: https://amzn.to/3x6fF5m
- Maca peruviana: https://amzn.to/3QKmCCP
- Ossido nitrico: https://amzn.to/3RH6uBY
- Arginina: https://amzn.to/2xbksro
- Ornitina: https://amzn.to/2sjpXj8
- Citrullina: https://amzn.to/3T3nDYd
- ZMA (Zinco/Magnesio/Vitamina B6): https://amzn.to/3zp7W3P
- Damiana: https://amzn.to/3MCflSH
- Catuaba: https://amzn.to/3A6T1wi
- Ginkgo Biloba: https://amzn.to/35gKZBQ
- Ginseng: https://amzn.to/2kkzKRA
- Guaranà: https://amzn.to/2GGOuTH
- Zinco: https://amzn.to/3pzXN0E
- Tribulus Terrestris: http://amzn.to/2nu4kt9
- Muira Puama: https://amzn.to/35pgiuh
- Fieno greco: https://amzn.to/3QAFmVg
- Cordyceps Sinensis: http://amzn.to/2B6TTVK
- Carnitina: https://amzn.to/2x4e5Gy
- Taurina: https://amzn.to/2Tw5R5t
- Vitamine e sali minerali: https://amzn.to/2JdCyNB
- Acido folico: https://amzn.to/2RQSzAa
- Allicina: https://amzn.to/3zp7SRD
- Saw Palmetto: https://amzn.to/2RVEOAm
- Calcio, vitamina D3 e vitamina K : http://amzn.to/2BDGeBE
- Omega 3: http://amzn.to/2AdJXtx
Leggi anche:
- Il pene si accorcia o no con l’età? Come le misure cambiano negli anni
- Quanto sperma viene emesso con una singola eiaculazione?
- Quanti spermatozoi vengono emessi con una singola eiaculazione?
- Ipoposia: quando lo sperma è troppo poco. Cause e terapie per aumentare la quantità di eiaculato.
- Liquido seminale (sperma) giallo o giallastro: cause e cure
- Liquido seminale (sperma) trasparente ed acquoso: cause e cure
- Astenospermia: spermiogramma, spermatozoi deboli e fattori che influenzano la loro motilità
- Crisi di mezza età maschile: sintomi, quanto dura, depressione
- Differenza tra la crisi di mezza età maschile e femminile
- Come confortare vostro marito durante la crisi di mezza età
- Crisi di mezza età maschile: come influisce sul matrimonio e come superarla?
- Differenze tra menopausa ed andropausa: come cambia la sessualità nell’uomo e nella donna
- Andropausa (menopausa maschile): cos’è, a che età, sintomi e cura
- Andropausa precoce: quali sono i sintomi ed i rimedi
- “Dottore, il mio pene si sta accorciando”: la Sindrome della retrazione genitale
- Perché il freddo e l’ansia riducono le dimensioni del pene?
- La Sindrome da spogliatoio o Dismorfofobia peniena: quando il pene sembra deforme o più piccolo o più grande di quanto realmente sia. Diagnosi e cure
- Allungamento del pene: i rischi delle varie tecniche
- Come misurare correttamente la lunghezza del pene
- Come misurare correttamente la circonferenza del pene
- Testicoli piccoli: quali sono le cause e le dimensioni normali?
- Testicoli e scroto: dimensioni, anatomia e funzioni in sintesi
- Le dimensioni del pene contano o no? Le confessioni senza censura delle mie pazienti ed i loro consigli per avere un pene più bello
- Perché il freddo e l’ansia riducono le dimensioni del pene?
- Come funziona l’erezione del pene?
- Erezione del pene: come mantenerla più a lungo possibile
- Erezione maschile: durata media con e senza stimolazione
- Erezione maschile: quando avviene
- Erezione del pene: come provocarla
- L’erezione deve essere rigida dall’inizio alla fine del rapporto sessuale?
- La qualità dell’erezione del pene determina il grado di piacere femminile?
- Di quanto si allunga il pene durante l’erezione?
- Mappa mondiale della lunghezza del pene: gli italiani quale posizione occupano?
- Il pene è un muscolo o no? Cos’è il pene?
- Quanto deve durare un rapporto sessuale prima che si parli di eiaculazione precoce?
- Mancata erezione da ansia da prestazione: 24 modi per combatterla
- Vincere l’ansia da prestazione sessuale con il sano egoismo
- Tecniche mentali per sconfiggere l’ansia da prestazione sessuale
- Ansia da prestazione sessuale: cos’è e come combatterla
- Ansia da prestazione sessuale: come sconfiggerla per sempre?
- Ansia da prestazione femminile: perché viene e come si supera?
- Come avviene l’eiaculazione maschile [VIDEO] Attenzione: immagini sessualmente esplicite
- Di quanto si allunga la vagina durante l’atto sessuale?
- Masturbazione e sesso riducono o migliorano le prestazioni sportive?
- Differenza tra piccole e grandi labbra
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

 Per affrontare in modo scientificamente corretto le cause di colore particolare dello sperma, è necessario prima capire cos’è il liquido seminale, dove viene prodotto e cosa contiene.
Per affrontare in modo scientificamente corretto le cause di colore particolare dello sperma, è necessario prima capire cos’è il liquido seminale, dove viene prodotto e cosa contiene. Un uomo adulto e sano ad ogni eiaculazione emette circa da 1,5 a 5 millilitri di sperma, (anche se questo valore può raggiungere anche picchi di 8 ml) quantità che dipende dall’intervallo di tempo che passa tra un’eiaculazione all’altra, dalla produzione di testosterone e da una moltitudine di fattori individuali come genetica, eventuali patologie ad esempio ormonali o testicolari, alimentazione, attività sportiva, salute globale e soprattutto l’età. Con l’avanzare dell’età si registra infatti nell’uomo una fisiologica e progressiva riduzione della produzione di liquido seminale sebbene l’uomo continui a produrre spermatozoi virtualmente per tutta la vita (non sono infatti rari i casi in cui uomini ultraottantenni sono riusciti a concepire figli). La diminuzione è già macroscopica intono ai 50 anni, età in cui la quantità di eiaculato diminuisce mediamente di circa mezzo millilitro rispetto ai 30 anni di età. Dai 60 anni in poi la quantità di sperma tende a ridurci mediamente di un millilitro ogni 10 anni.
Un uomo adulto e sano ad ogni eiaculazione emette circa da 1,5 a 5 millilitri di sperma, (anche se questo valore può raggiungere anche picchi di 8 ml) quantità che dipende dall’intervallo di tempo che passa tra un’eiaculazione all’altra, dalla produzione di testosterone e da una moltitudine di fattori individuali come genetica, eventuali patologie ad esempio ormonali o testicolari, alimentazione, attività sportiva, salute globale e soprattutto l’età. Con l’avanzare dell’età si registra infatti nell’uomo una fisiologica e progressiva riduzione della produzione di liquido seminale sebbene l’uomo continui a produrre spermatozoi virtualmente per tutta la vita (non sono infatti rari i casi in cui uomini ultraottantenni sono riusciti a concepire figli). La diminuzione è già macroscopica intono ai 50 anni, età in cui la quantità di eiaculato diminuisce mediamente di circa mezzo millilitro rispetto ai 30 anni di età. Dai 60 anni in poi la quantità di sperma tende a ridurci mediamente di un millilitro ogni 10 anni.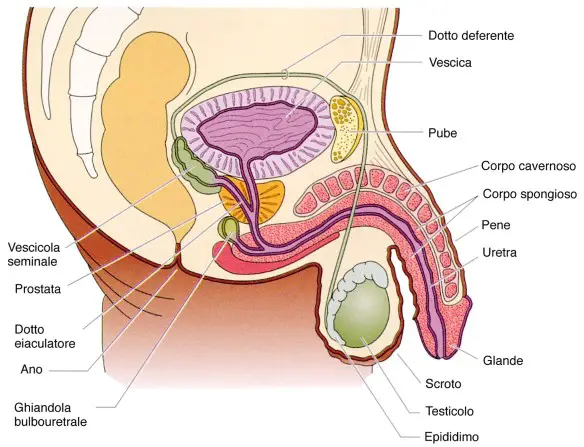 Le conseguenze di una lesione midollare (paralisi, incontinenza fecale, disfunzione erettile…) sono determinate dal livello e dalle caratteristiche della lesione stessa, che può essere completa o incompleta; è comunque accertato che dopo un danno mielico le funzioni sessuali nell’uomo risultano quasi sempre compromesse.
Le conseguenze di una lesione midollare (paralisi, incontinenza fecale, disfunzione erettile…) sono determinate dal livello e dalle caratteristiche della lesione stessa, che può essere completa o incompleta; è comunque accertato che dopo un danno mielico le funzioni sessuali nell’uomo risultano quasi sempre compromesse.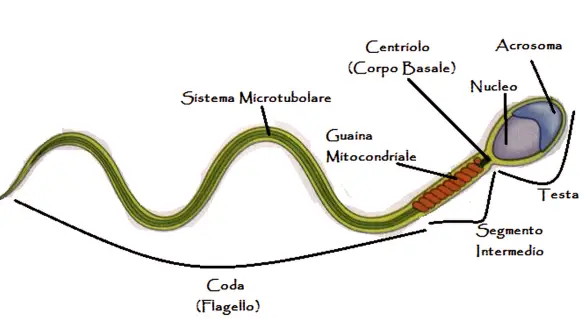 Prima di iniziare la lettura, per meglio comprendere l’argomento, leggi anche:
Prima di iniziare la lettura, per meglio comprendere l’argomento, leggi anche:  Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, ti consiglio di leggere questo articolo:
Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, ti consiglio di leggere questo articolo: 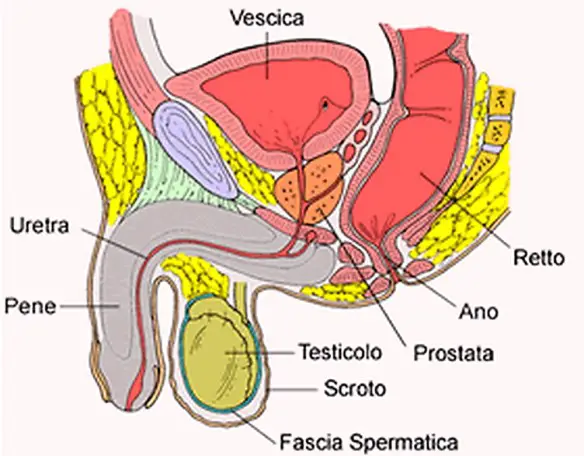 La prostata (in inglese “prostate“) o ghiandola prostatica è una ghiandola che fa parte esclusivamente dell’apparato genitale maschile. Posta al di sotto della vescica ed alla base del pene, la sua funzione principale è quella di produrre ed emettere il liquido prostatico, uno dei costituenti dello sperma, che contiene gli elementi necessari a nutrire e veicolare gli spermatozoi. La prostata differisce considerevolmente tra le varie specie di mammiferi, per le caratteristiche anatomiche, chimiche e fisiologiche. La prostata dell’uomo può essere palpata mediante esame rettale, essendo collocata circa 5 cm anteriormente al retto e all’ano.
La prostata (in inglese “prostate“) o ghiandola prostatica è una ghiandola che fa parte esclusivamente dell’apparato genitale maschile. Posta al di sotto della vescica ed alla base del pene, la sua funzione principale è quella di produrre ed emettere il liquido prostatico, uno dei costituenti dello sperma, che contiene gli elementi necessari a nutrire e veicolare gli spermatozoi. La prostata differisce considerevolmente tra le varie specie di mammiferi, per le caratteristiche anatomiche, chimiche e fisiologiche. La prostata dell’uomo può essere palpata mediante esame rettale, essendo collocata circa 5 cm anteriormente al retto e all’ano.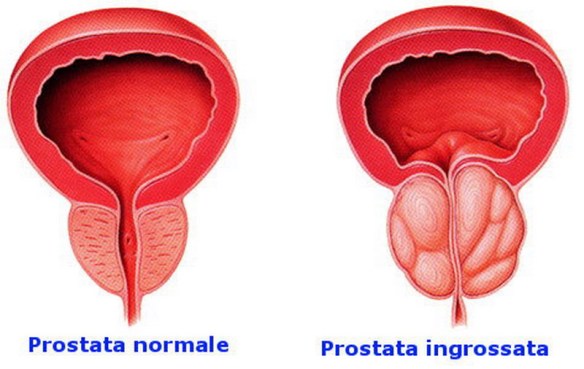 Con il termine “prostatite” (in inglese “prostatitis“) si intende l’infiammazione della prostata, ghiandola maschile che si trova sotto la vescica e annovera tra le sue funzioni la produzione di liquido seminale. Si stima che la prostatite colpisca fino al 14% della popolazione maschile, indipendentemente da età ed etnia.
Con il termine “prostatite” (in inglese “prostatitis“) si intende l’infiammazione della prostata, ghiandola maschile che si trova sotto la vescica e annovera tra le sue funzioni la produzione di liquido seminale. Si stima che la prostatite colpisca fino al 14% della popolazione maschile, indipendentemente da età ed etnia.